Impfen vor und in der Schwangerschaft
Impfen gehört zu den wichtigsten Vorsorgemaßnahmen in der Medizin. Das direkte und individuelle Ziel von Impfungen ist der Schutz des Einzelnen vor Erkrankungen. Als weiteres Ziel ist die Eliminierung bestimmter Erreger durch hohe Durchimpfungsraten der Bevölkerung zu erreichen, wie zum Beispiel bei Poliomyelitis oder Pocken.
Es gehört sicherlich mit zu den wichtigsten Aufgaben des Arztes, für den aufrechten Impfschutz der von ihm betreuten Patientinnen und Patienten zu sorgen. Er sollte über notwendige Impfungen aufklären und bei Bedarf Erstimpfungen oder Auffrischungen durchführen.
Moderne Impfstoffe sind nebenwirkungsarm und gut verträglich und es werden nur sehr selten gravierende Nebenwirkungen oder dauerhafte Spätfolgen beobachtet.2 Die Frage, wer geimpft werden soll, ist leichter zu beantworten, wenn man sich überlegt, wer nicht geimpft werden sollte. Jeder, der sich und seine Angehörigen vor einer Erkrankung schützen möchte, sollte geimpft werden, sofern keine Kontraindikationen gegen eine Impfung bestehen.1
Vor allem die Impfung als Vorbereitung auf eine Schwangerschaft („Prepare for Pregnancy“) ist von besonderer Bedeutung. Die Möglichkeiten einer Impfung während der Schwangerschaft selbst spielt in der Praxis bis auf wenige Indikationen wohl eine eher untergeordnete Rolle. Da in der Schwangerschaft die Devise gilt: „so viel wie nötig, so wenig wie möglich“ und manche Erreger wie zum Beispiel Röteln schwere Embryopathien mit Konsequenzen bis hin zum Schwangerschaftsabbruch nach sich ziehen, ist das Erzielen eines ausreichenden Impfschutzes bei Patientinnen mit Kinderwunsch vor einer Schwangerschaft obligat.
Aktiv- und Passivimpfungen in der Schwangerschaft
Unter Aktivimpfungen versteht man dabei das, was gemeinhin unter „Impfen“ als Präventivmaßnahme verstanden wird: den Aufbau eines eigenen Immunschutzes mit Antikörpern durch Kontakt mit einem abgetöteten Erreger bzw. nicht pathogenen Typ des eigentlichen Erregers. Der Schutz beginnt erst einige Wochen nach der Impfung nach Aufbau eigener Antikörper und besteht dann meist über Jahre.
Die Aktivimpfstoffe werden in zwei Untergruppen unterteilt: die Lebend- und die Totimpfstoffe. Dies hat in der Schwangerschaft eine besondere Bedeutung, denn Lebendimpfungen sollten in einer Schwangerschaft nicht durchgeführt werden (bzw. gilt eine Schwangerschaft als Kontraindikation für Lebendimpfungen). Dieser Umstand ist besonders bei Masern-, Mumps-, Röteln- und Varizellen-Impfungen wichtig. Das Risiko erscheint hier aber dennoch eher theoretisch, da bislang zum Beispiel noch kein Fall einer Rötelnembryopathie nach Impfung in der Schwangerschaft bekannt geworden ist.3
 Laut den Empfehlungen des obersten Sanitätsrates ist die Durchführung eines Schwangerschaftstests vor einer Impfung nicht notwendig (aber natürlich in der Praxis dennoch sinnvoll), es wird jedoch eine zuverlässige Kontrazeption für 3 Monate nach einer Rötelnimpfung empfohlen. Eine versehentliche Rötelnimpfung gilt nicht als Indikation für einen Schwangerschaftsabbruch.
Laut den Empfehlungen des obersten Sanitätsrates ist die Durchführung eines Schwangerschaftstests vor einer Impfung nicht notwendig (aber natürlich in der Praxis dennoch sinnvoll), es wird jedoch eine zuverlässige Kontrazeption für 3 Monate nach einer Rötelnimpfung empfohlen. Eine versehentliche Rötelnimpfung gilt nicht als Indikation für einen Schwangerschaftsabbruch.
Notwendige Auffrischungsimpfungen mit Totimpfstoffen können in der Schwangerschaft problemlos durchgeführt werden, jedoch sollten die Impfungen ins 2. und 3. Trimenon verlegt werden, um mögliche Bedenken auszuschließen.1 Eine Auflistung über gängige Lebend- und Totimpfstoffe findet sich in Tab. 1.
Die Passivimpfung bezeichnet die Gabe von Antikörpern gegen einen bestimmten Erreger, um einen sofortigen Schutzes zu erzielen und den Erreger nach (vermutetem) Kontakt noch vor Auslösen der Erkrankung abzutöten.
Häufig werden nach Kontakt mit einem Erreger beide Arten kombiniert, wie zum Beispiel bei der Aktiv/passiv-Impfung von Neugeborenen Hepatitis-B-positiver Mütter.
Passivimpfungen sind heute seltener geworden und weitgehend durch aktive Impfungen ersetzt. In der Schwangerschaft bestehen jedoch spezielle Indikationen, vor allem für die Postexpositions-Prophylaxe mit Immunglobulinen. Wichtig ist hier aber zu bedenken, dass im Hinblick auf einen sicher wirksamen Schutz vor Fruchtschädigung bzw. Erkrankung bei der passiven Immunisierung erhebliche Einschränkungen zu beachten sind. Der Nutzen wird im Einzelnen sehr unterschiedlich bewertet. So gelten zum Beispiel Simultanimpfungen gegen Tetanus, Hepatitis B und Tollwut postexpositionell als zuverlässige und effektive Immunisierungsmaßnahme. Mit der gleichzeitigen aktiven und passiven Immunisierung erfolgt die Überbrückung des schutzlosen Intervalls (etwa 3 Wochen), bis aufgrund der aktiven Impfung Antikörper gebildet werden. Die speziellen Immunglobuline behindern in der angegebenen Immunisierungsdosis nicht die Ausbildung der Immunität und haben keine teratogene oder anderweitig fruchtschädigende Wirkung.
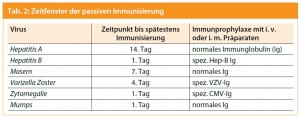 Immunglobulinpräparate zur Immunprophylaxe: Des Weiteren können in der Schwangerschaft spezifische oder auch unspezifische Immunglobulinpräparate zur Immunprophylaxe bei Kontakt mit verschiedenen Erregern verwendet werden. Der Erfolg dieser Therapien wird in der Literatur aber sehr unterschiedlich bewertet und es ist wichtig zu beachten, dass nur dann ein Wirkungseintritt zu erwarten ist, wenn die Immunprophylaxe rechtzeitig gegeben wird. Als Problem in der Praxis erweist sich, dass der Expositionszeitpunkt oft schwierig zu bestimmen ist. Bei Durchführung einer passiven Immunprophylaxe sind folgende Punkte zu berücksichtigen:
Immunglobulinpräparate zur Immunprophylaxe: Des Weiteren können in der Schwangerschaft spezifische oder auch unspezifische Immunglobulinpräparate zur Immunprophylaxe bei Kontakt mit verschiedenen Erregern verwendet werden. Der Erfolg dieser Therapien wird in der Literatur aber sehr unterschiedlich bewertet und es ist wichtig zu beachten, dass nur dann ein Wirkungseintritt zu erwarten ist, wenn die Immunprophylaxe rechtzeitig gegeben wird. Als Problem in der Praxis erweist sich, dass der Expositionszeitpunkt oft schwierig zu bestimmen ist. Bei Durchführung einer passiven Immunprophylaxe sind folgende Punkte zu berücksichtigen:
- Wann fand der Kontakt mit der infizierten Person statt?
- Ist der Zeitpunkt des Kontakts länger her, als die Wirksamkeit der Immunprophylaxe bekannt ist?
- Liegt eine spezifische Immunität vor?
Eine Auflistung gängiger Erreger mit dem entsprechenden Zeitfenster, bis wann passiv immunisiert werden kann, ist in Tab. 2 zu finden.
Im Schwangerschaftskontext wichtige Erreger
Im Folgenden sollen exemplarisch einige der für die Schwangerschaft wichtigsten Erreger abgehandelt werden. Eine genaue und aktuelle Auflistung aller empfohlenen Impfungen ist im „Impfplan Österreich“ (einzusehen unter www.bmg.gv.at) oder für Deutschland bei der „Ständigen Impfkommission (STIKO) am Robert-Koch-Institut“ erhältlich.
Influenza: Bei Schwangeren kam es in den letzten Jahren insbesondere bei Erkrankung mit der „Schweinegrippe“ H1N1 immer wieder zu dramatischen Verläufen bei Schwangeren. Die aktive Impfung gegen Influenza ist ein Totimpfstoff. Die Impfung erfolgt 1-mal jährlich und ist für Schwangere ab dem 2. Trimenon bzw. bei erhöhter gesundheitlicher Gefährdung bereits ab dem 1. Trimenon empfohlen.1
Röteln: Ein erklärtes Ziel der WHO war es, die Röteln bis 2010 in der europäischen Region vollkommen zu eliminieren. In Österreich war man diesem Ziel auch bereits sehr nahe gekommen, bis es 2009 zu einem starken Anstieg der Rötelnfälle mit 365 Fällen kam, wobei 355 der Fälle auf einen endemischen Rötelnausbruch zurückzuführen waren. Am häufigsten war mit 44 % die Altersgruppe der 15–19-Jährigen betroffen, gefolgt von den 20-24-Jährigen mit 32 %.4 Von 230 der 365 Personen war der Impfstatus bekannt.
10 % der Erkrankten waren nur 1-mal gegen Röteln geimpft worden, kein Patient hatte die empfohlenen 2 Impfdosen erhalten. 41 % der Betroffenen waren Frauen, der Großteil davon im gebärfähigen Alter. Leider war auch eine junge, nicht geimpfte Frau in der 9. Schwangerschaftswoche (SSW) betroffen. Auf Grund des hohen Risikos einer Rötelnembryopathie in dieser SSW wurde die Schwangerschaft abgebrochen. Wie die Masern- und Mumpsausbrüche der letzten Jahre zeigt auch dieser Rötelnausbruch, dass besonders in der Altersgruppe der 15–30-Jährigen die Schutzrate gegen MMR zu niedrig ist und nachgeimpft werden sollte1 und wie wichtig die Sicherung einer vollständigen Immunisierung vor der Schwangerschaft ist. Die Rötelnimpfung sollte grundsätzlich als MMR-Impfung erfolgen, auch bei seronegativen Wöchnerinnen. In der Schwangerschaft ist eine passive Immunisierung nicht mehr empfohlen und die entsprechenden Präparate mit Rötelnimmunglobulinen stehen nicht mehr zur Verfügung.5 Durch eine passive Immunisierung kann die Infektion verschleiert werden und eine Rötelninfektion des Fetus nicht sicher verhindert werden. So kann eine passive Immunisierung bei rechtzeitiger Gabe innerhalb von 1–2 Tagen die aktive Infektion zwar unterdrücken, aber nicht sicher die Virämie mit nachfolgender Infektion des Fetus verhindern.
Varizellen: Varizella-Zoster-Viren (VZV) sind hoch infektiös und werden als Tröpfchenoder Schmierinfektion übertragen. Mit etwa 750.000 Fällen pro Jahr in Deutschland handelt es sich um die häufigste durch Impfung vermeidbare Infektion. In der Schwangerschaft gibt es zwei kritische Zeitpunkte für eine Infektion mir VZV:
- Vor der 20. Schwangerschaftswoche kann es in etwa 2 % der Infektionen zu einem VZV-Syndrom kommen.
- Bei Erkrankung der Mutter um den Geburtstermin kann es bei den Neugeborenen zu einer lebensgefährlichen Infektion kommen.
Da die (Erst-)Infektion mit VZV bei Patientinnen ohne vorbestehenden Schutz in der Schwangerschaft durch eine rechtzeitige Impfung vor der Schwangerschaft einfach zu vermeiden ist, zeigt sich auch hier wieder die Wichtigkeit der rechtzeitigen Klärung des Immunstatus und ggf. Impfung vor der Schwangerschaft.
Kommt es bei Patientinnen ohne Immunschutz in der Schwangerschaft zu Kontakt zu VZV, so kann vor der SSW 20+0 die Gabe des spezifischen Varizellenimmunglobulins innerhalb von 96 Stunden durchgeführt werden. Jedoch ist selbst bei optimaler Dosierung und zeitgerechter Applikation nur die Verhinderung von etwa 50 % der Infektionen möglich, der Rest verläuft normal bis subklinisch. Bei manifester Erkrankung um den Geburtstermin ist die Gabe von Immungloblin zur Therapie indiziert, um dem Kind transplazentar AK zukommen zu lassen.
Wer darf geimpft werden, wer nicht?
Viele Missverständnisse gibt es bei der Frage, wann oder warum nicht geimpft werden sollte. Bei Patienten und Patientinnen, die an einer akuten Infektion erkrankt sind, sollte die Impfung bis nach der Genesung aufgeschoben werden. Ein banaler Infekt mit einer Temperatur bis 38 °C stellt jedoch keine Kontraindikation für eine Impfung dar1, wobei bei Lebendimpfstoffen die Genesung abgewartet werden sollte. Weitere oft fälschlich als Kontraindikation für Impfungen angesehene Umstände sind laut Impfplan Österreich „chronische Erkrankungen von Herz, Leber, Lunge, Nieren; stabile neurologische Erkrankungen, antimikrobielle Therapie (Antibiotika) oder Verabreichung niedriger Dosen von Kortikosteroiden oder lokal angewendete steroidhaltige Präparate (unbehandelte Injektionsstelle wählen)“.1 Bei Allergien gegen Inhaltsstoffe eines Impfstoffs sollte eine allergologische Fachabteilung konsultiert werden. Bei Personen mit angeborenen oder erworbenen Immundefekten sollte ebenfalls der den Immundefekt behandelnde Arzt konsultiert werden.1 Eine Verabreichung von unspezifischem Immunglobulin kann als Wechselwirkung die Wirkung von Lebendimpfungen (Masern, Rötel, Mumps, Varizellen) beeinträchtigen, da die Lebendimpfstoffe dadurch abgeschwächt werden. Bei Gabe von Immunglobulin sollte daher vor eine solchen Impfung mindestens 3 Monate gewartet werden und speziell der Erfolg der Masernimpfung kontrolliert werden.1
Zusammenfassend kann festgehalten werden, dass die rechtzeitige Klärung des Immunstatus und ggf. Impfung vor der Schwangerschaft eine wichtige Aufgabe der FrauenärztInnen im Sinne von „prepare for pregancy“ darstellt. In der Schwangerschaft können Totimpfstoffe bedenkenlos angewandt werden, gegen Lebendimpfstoffe bestehen aber Bedenken.
- Impfplan 2011 Österreich.
- Empfehlungen der Ständigen Impfkommission (STIKO) am Robert-Koch-Institut/Stand: Juli 2010
- Enders G.: Röteln und Ringelröteln. In: Friese K., Kachel W. (eds.): Infektionserkrankungen der Schwangeren und des Neugeborenen. 1998, Springer; Berlin, Heidelberg, New York, S. 67-79
- Kasper S., Aberle S., Holzmann H. et al.: Rubella in Austria 2008–2009: No longer a typical childhood disease. Pediatr Infect Dis 2010 May; 29 (5):448-52
- Mylonas I., Friese K.: Infektionen in der Geburtshilfe. In: Schneider, Husslein, Schneider (Hrsg.): Die Geburtshilfe (4. Auflage, 2011). Springer; Berlin, Heidelberg, New York, S. 379