Ulcus cruris – eine therapeutische Herausforderung
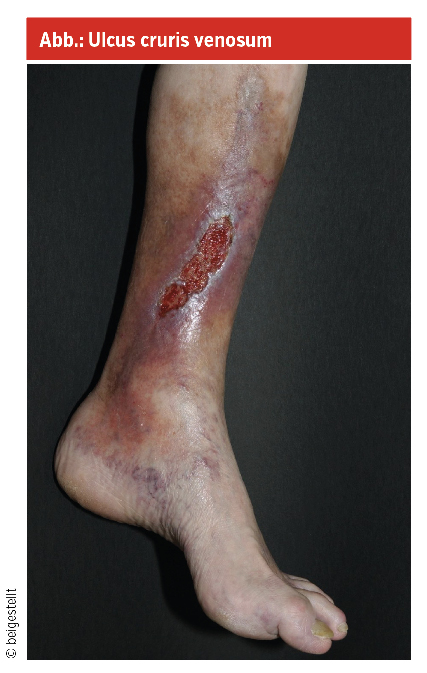
 Das Ulcus cruris jeglicher Genese ist eine chronische Erkrankung, v. a. des höheren Lebensalters, welche sowohl Behandler:innen als auch Patient:innen immer wieder herausfordert. Für die Entstehung verantwortlich können u. a. eine chronisch venöse Insuffizienz (bis zu 70 %), periphere arterielle Verschlusskrankheit (PAVK), Diabetes mellitus mit dem diabetischen Fußsyndrom oder eine chronische Druckeinwirkung (Dekubitus) sowie, selten, Neoplasien, Infektionen, Autoimmunerkrankungen und Medikamente sein. Eine mögliche kausale Intervention (z. B. Varizenoperation, Rekanalisierung bei PAVK etc.) sollte bereits von Beginn an in die Therapieplanung integriert werden, wobei Allgemeinzustand und persönliche Präferenz der Patient:innen mitberücksichtig werden sollten.
Das Ulcus cruris jeglicher Genese ist eine chronische Erkrankung, v. a. des höheren Lebensalters, welche sowohl Behandler:innen als auch Patient:innen immer wieder herausfordert. Für die Entstehung verantwortlich können u. a. eine chronisch venöse Insuffizienz (bis zu 70 %), periphere arterielle Verschlusskrankheit (PAVK), Diabetes mellitus mit dem diabetischen Fußsyndrom oder eine chronische Druckeinwirkung (Dekubitus) sowie, selten, Neoplasien, Infektionen, Autoimmunerkrankungen und Medikamente sein. Eine mögliche kausale Intervention (z. B. Varizenoperation, Rekanalisierung bei PAVK etc.) sollte bereits von Beginn an in die Therapieplanung integriert werden, wobei Allgemeinzustand und persönliche Präferenz der Patient:innen mitberücksichtig werden sollten.
Feuchte Wundbehandlung
 In der Behandlung chronischer Wunden hat sich das Prinzip der feuchten Wundbehandlung etabliert; ausgenommen davon ist die trockene periphere Gangrän. Ein physiologisches, feuchtes Wundmilieu unterstützt die Heilung durch ein ideales Mikroklima für die überlappend ablaufenden Wundheilungsphasen. Zusätzlich sorgen atraumatische Verbandwechsel für anhaltende Wundruhe und Reduktion der Schmerzen beim Verbandwechsel. Heute steht allen Wundbehandler:innen eine große Produktpalette für die verschiedenen Wundheilungsphasen, das Exsudatmanagement und die Infektionsbehandlung/-vermeidung zur Verfügung. Die einzelnen Wundheilungsphasen gehen – Reinigungs-, Granulations- und Epithelialisierungsphase – fließend ineinander über. Die Lokaltherapie muss daher diesen Wundstadien immer wieder angepasst werden.
In der Behandlung chronischer Wunden hat sich das Prinzip der feuchten Wundbehandlung etabliert; ausgenommen davon ist die trockene periphere Gangrän. Ein physiologisches, feuchtes Wundmilieu unterstützt die Heilung durch ein ideales Mikroklima für die überlappend ablaufenden Wundheilungsphasen. Zusätzlich sorgen atraumatische Verbandwechsel für anhaltende Wundruhe und Reduktion der Schmerzen beim Verbandwechsel. Heute steht allen Wundbehandler:innen eine große Produktpalette für die verschiedenen Wundheilungsphasen, das Exsudatmanagement und die Infektionsbehandlung/-vermeidung zur Verfügung. Die einzelnen Wundheilungsphasen gehen – Reinigungs-, Granulations- und Epithelialisierungsphase – fließend ineinander über. Die Lokaltherapie muss daher diesen Wundstadien immer wieder angepasst werden.
Schon die Beurteilung des Wundverbandes gibt erste Hinweise auf das Exsudatmanagement: Er sollte nicht durchnässt sein und keinen üblen Geruch verbreiten. Nach Entfernung des Verbandes erfolgt die Wundreinigung, z. B. mit physiologischer Kochsalz-lösung, isotonen Lösungen oder Wundspülungen. Nekrosen und/oder Beläge müssen entfernt werden, am besten mechanisch mit einem scharfen Löffel oder einer Kürette nach vorheriger Lokalanästhesie mit einem Spray oder einer Creme. Die am häufigsten verwendeten Produktgruppen als Wundauflage sind Alginate und Hydrofaserverbände, Schaumstoffe, Hydrokolloidverbände und Superabsorber; die Auswahl erfolgt entsprechend der Exsudationsmenge und der Wundheilungsphase.
Infektionsvermeidung
Ein wichtiger Faktor bei der Behandlung von chronischen Wunden ist die Infektionsprävention und -kontrolle. Abhängig von der Bakterienlast werden folgende Stadien unterschieden: Kontamination – Kolonisation – kritische Kolonisation – lokale Infektion und die systemische Infektion. Die Zunahme der Bakterienlast zeigt sich klinisch durch vermehrte Sekretion, Geruchsentwicklung und vermehrter Schmerzsymptomatik. Zur Infektionsprophylaxe, Eradikation multiresistenter Keime sowie zur Behandlung lokaler Infektionen werden antimikrobiell wirksame Lösungen und/oder Wundverbände zeitlich begrenzt eingesetzt (z. B. Polihexanid, Natriumhypochlorit/hypochlorige Säure, silber- oder kupferhaltige Produkte, medizinischer Honig, Aktivkohleverbände oder Dialkylcarbamoylchlorid-Verbände [DACC-Technik]). Spezielle Interventionen bei der Wundbehandlung stellen die Unterdruck-, hyperbare Sauerstoff- und Kaltplasmatherapie sowie Hautersatzmaterialien und chirurgische Maßnahmen dar, welche in spezialisierten Zentren eingeleitet bzw. durchgeführt werden.
Weitere Eckpfeiler der Behandlung
Das venöse Ulcus cruris braucht eine Kompressionstherapie (Cave: PAVK!), bei einer arteriellen Durchblutungsstörung ist eine Rekanalisation oder eine konservative Durchblutungsförderung anzustreben; Druckulzera, inkl. diabetisches Fußsyndrom, erfordern eine entsprechende Druckentlastung.
Bei der Behandlung von chronischen Wunden sollte auch immer die Umgebungshaut mitbehandelt, d. h. eine entsprechende Hautpflege durchgeführt werden. Dabei ist zu berücksichtigen, dass bei diesen Patient:innen bei bis zu 80 % Kontaktsensibilisierungen gefunden werden. Diese betrifft sowohl Hautpflegemittel als auch Inhaltsstoffe von Produkten, die direkt auf die Wunde appliziert werden. Dazu gehören u. a. Kolophonium, Propylenglykol, Wollwachs-alkohole, Cetylstearylalkohol, Gentamicin und Neomycin; wobei lokale Antibiotikagaben keine Indikation in der Behandlung von chronischen Wunden haben.
Insgesamt erfordert die Behandlung chronischer Wunden jeglicher Genese eine interdisziplinäre und interprofessionelle Zusammenarbeit. Eine ausführliche primäre Diagnostik, kausale Therapie, wenn möglich, phasengerechte Wundbehandlung und entsprechende Schmerztherapie sind Komponenten, die positiv zur Abheilung beitragen.























































































