Wundbehandlung in der Praxis: 10 häufige Fragen
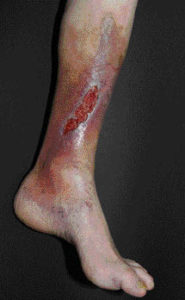
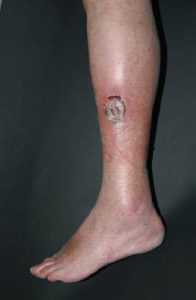
Die Beurteilung einer Wunde ohne Wissen zu Vorbefunden, Grundkrankheiten und zur allgemeinen Patientenanamnese ist nicht zielführend, da ohne diese Kenntnisse keine kausale Therapie in das Therapiekonzept eingebunden werden kann. Wichtig ist, die eigentliche Ursache einer chronischen Wunde/Ulcus cruris zu definieren. Die häufigsten zugrundeliegenden Erkrankungen sind vaskulärer Genese (venös [Abb. 1], arteriell [Abb. 2], gemischt) sowie Diabetes mellitus und Druckulcera; daraus ergibt sich dann das weitere Prozedere.
Abb. 1: Ulcus cruris venosum
Abb. 2: Ulcus cruris arteriosum
Tritt trotz fachgerechter kausaler und symptomatischer Therapie inklusive vorhandener Patienten-Compliance innerhalb von 6 Wochen keine Heilungstendenz ein, sollte eine Biopsie aus dem Randbereich der Läsion durchgeführt werden, damit kutane Malignome oder entzündliche Ursachen ausgeschlossen beziehungsweise bestätigt werden können.
Primärer Ansprechpartner zur Erstellung der Diagnose ist der Allgemeinmediziner. Klinischer Befund, Fußpulse tasten, eventuell arterieller Doppler-Index, Fragen nach Claudicatio-intermittens-Symptomatik sowie eine grobneurologische Untersuchung können richtungsweisend unterstützen. Zusätzlich sollte ein Laborbefund (Blutbild, Leber- und Nierenwerte, Blutzucker) veranlasst werden. Abhängig vom Allgemeinzustand des Patienten und der Grundkrankheiten sollten weitere Abklärungen an den entsprechenden Abteilungen/Zentren erfolgen. Die Wundversorgung ist eine interdisziplinäre Herausforderung und umfasst die Bereiche Angiologie, Phlebologie, Gefäß-/plastische Chirurgie, diabetische Fußambulanz, Radiologie, Neurologie und die Dermatologie.
Der Therapiestandard in der Versorgung von chronischen Wunden ist die feuchte Wundbehandlung. Eine Ausnahme stellt die trockene Gangrän bei PAVK dar, die weiterhin trocken verbunden wird. Das Prinzip der feuchten Wundbehandlung beruht darauf, dass ein physiologisches Wundmilieu die Heilung unterstützt, indem es ein ideales Mikroklima für die überlappend ablaufenden Wundheilungsphasen ermöglicht: Reinigung, Granulation, Epithelialisierung; zusätzlich sorgen atraumatische Verbandswechsel für Schmerzreduktion, Wundruhe und beschleunigen damit die Heilung. Die Lokaltherapie muss den Wundstadien und dem aktuellen Lokalbefund immer wieder angepasst werden. Die großen Produktgruppen umfassen Alginate, Hydrofaserverbände, Schaumstoff- und Hydrokolloidverbände. Alginate (wirkstofffreie Kalzium-Alginat-Fasern) haben eine vertikale und horizontale Absorption, und daher ist ein Wundrandschutz erforderlich. Hydrofaserverbände bestehen aus einer stark vertikal absorbierenden Natriumcarboxyzellulose, wodurch die Wundumgebung vor Feuchtigkeit geschützt wird. Beide Produktgruppen nehmen das Sekret, Bakterien und den Wunddetritus in sich auf, und es entsteht eine gelartige Wundabdeckung. Eine Kombination mit verschiedenen Sekundärverbänden ist möglich. Polyurethanschaumstoffverbände nehmen das Sekret in sich auf und speichern es; diese Verbände sind atmungsaktiv, und es wird kein Sekret nach außen abgegeben. Die sogenannten „Borderverbände“ haben einen Kleberand und erschweren dadurch das Verrutschen der Wundauflage. Hydrokolloidverbände, in verschiedenen Stärken, quellen durch Aufnahme von Wundsekret und bilden ein visköses Gel, das in die Wunde expandiert und sie feucht hält. Man sollte darauf achten, dass die Wundumgebung nicht traumatisiert ist, da es sonst bei einem Verbandswechsel zu einer zusätzlichen Schädigung der umgebenden Haut kommen kann. Diese sogenannten modernen Wundverbände können bis zu 7 Tage auf der Wunde belassen werden.
Die Aufgabe der Wundauflage ist, ein entsprechendes Exsudatmanagement und eine Schmerzreduktion/-freiheit zu gewährleisten. Als Richtlinie kann Folgendes gelten: Alginate beziehungsweise Hydrofaserverbände sollen bei gering bis mäßig sezernierenden Wunden zum Einsatz kommen. Eine mäßig bis starke Sekretion erfordert Schaumstoffverbände, während Hydrokolloide für flache, gut heilende, gering sezernierende Wunden gedacht sind.
Beläge und Nekrosen stören den Wundheilungsprozess und sollten daher bei jedem Verbandswechsel entfernt werden. Dies kann im Rahmen der Nassphase mit Wundspüllösungen oder Ringerlösung beziehungsweise mechanisch/chirurgisch erfolgen. Im ambulanten Bereich kann die Reinigung unter anderem mittels Enzymexterna oder Hydrogelen unterstützt werden. Die Madentherapie ist für große und tiefe Nekroseareale geeignet.
Ein Wundabstrich ist dann indiziert, wenn eine Infektion vorliegt und bereits Systemzeichen wie Fieber und Reduktion des Allgemeinzustandes bestehen. Dann ist die systemische Antibiotikumgabe notwendig, die empirisch begonnen wird und anschließend – nach Vorliegen des Antibiogrammes – adaptiert wird. Das Auftreten von schmierigen Belägen, vermehrter Sekretion und/oder üblem Geruch weist auf eine Kolonisation beziehungsweise kritische Kolonisation hin. Dann kommen antiseptische Umschläge und silber-/polyhexanidhaltige Wundauflagen oder medizinischer Honig zum Einsatz. Lokale Antibiotikagabe ist obsolet.
Die periulzeröse Rötung entsteht als eine Entzündung im Rahmen des Heilungsprozesses und wird mit entsprechendem Wundrandschutz beziehungsweise in ausgeprägten Fällen mit lokalen Steroiden behandelt. Auch muss man bei Rötungen am Unterschenkel an die sogenannte Stasisdermatitis/Hypodermitis oder Kontaktdermatitis (bis zu 70 % der Ulcus-cruris-Patienten haben eine Kontaktsensibilisierung) denken; klinisches Bild: Ödem, Rötung ohne Überwärmung zum Teil mit Schuppung, zum Teil mit Erosionen und bei einer Kontaktdermatitis mit scharfer Begrenzung. Die Therapie beinhaltet physikalische Ödemreduktion (unter anderem Kompression), Hautpflege oder lokale Steroidtherapie für einen begrenzten Zeitraum beziehungsweise durch Behandlung der internistischen Grundkrankheiten. Diuretika sind nur in Ausnahmefällen indiziert!
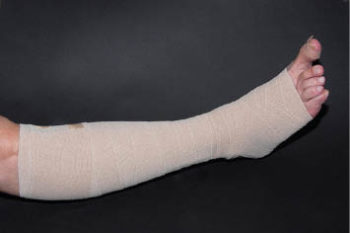
An die 70 % der Ulcera cruris sind venös bedingt. Der Goldstandard in der Therapie ist die Kompressionstherapie (Cave: arterielle Durchblutungsstörung). Initial erfolgt die Kompressionstherapie mit Kurzzugbinden (Abb. 3) bis zur vollständigen Entstauung und anschließend mit Kompressionsstrümpfen der Kompressionsklasse II. Für Wundpatienten stehen spezielle 2-Strumpf-Systeme zur Verfügung, die eine leichte Handhabung gewährleisten und zu einer schnelleren Abheilung führen.
Abb. 3: Kompressionsverband
Die Wundbehandlung ist ein entscheidender Faktor für den Therapieerfolg und die Abheilung der Wunde. Doch sollten auf jeden Fall auch die Grundkrankheiten (wie zum Beispiel Diabetes mellitus, arterieller Hypertonus) mitbehandelt und eine kausale Therapie, wenn möglich, durchgeführt werden.
- Die Ursache einer chronischen Wunde muss definiert werden. Bei jedem Patienten soll daher eine ausführliche Anamnese – insbesondere Komorbiditäten, Medikamente, Allergien – vor Einleitung der Therapie erhoben werden.
- Kausale Therapie und Behandlung der Grundkrankheiten sind bedeutend für den Heilungserfolg.
- In der Lokaltherapie gilt das Prinzip der feuchten Wundbehandlung, ausgenommen die trockene periphere Gangrän.
- Eine gute Wundauflage gewährleistet das Exsudatmanagement sowie Infektionsschutz und verhindert ein Verkleben mit dem Wundgrund. Abhängig vom Produkt und der aktuellen Wundsituation kann der Verband bis zu einer Woche belassen werden.