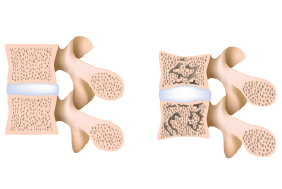
Der „Knochenschwund“ ist eine Erkrankung, die infolge steigender Lebensqualität und abnehmender körperlicher Aktivität immer mehr an Bedeutung gewinnt. Ungefähr 370.000 Frauen und rund 90.000 Männer leiden in Österreich an dieser systemischen Skeletterkrankung, die durch eine verminderte Knochenmasse und eine mikroarchitektonische Störung des Knochengewebes charakterisiert ist.
Vor allem bei Frauen im Alter zwischen 50 und 70 Jahren nimmt die Knochendichte aufgrund des Hormonmangels nach dem Klimakterium ab (postmenopausale Osteoporose). Ab einem Alter von 70 Jahren zeigen die knochenabbauenden Zellen eine erhöhte Aktivität (senile Osteoporose), und Männer und Frauen sind gleichermaßen davon betroffen.
Die Pathogenese der Osteoporose ist multifaktoriell und kann durch Umwelteinflüsse, Systemerkrankungen sowie hormonelle und pharmakologische Einflüsse begünstigt werden.
Auf den ersten Blick – Wirksames für die Selbstmedikation
Für die Selbstmedikation steht eine Reihe von Präparaten zur Verfügung:
- Isoflavone („Phyto-SERMs“)
- Vitamin B12 und Folsäure
- Magnesium
- Vitamin K
- Vitamin C und Vitamin B6
- Zink, Mangan, Kupfer
Empfehlungen für das Gespräch an der Tara
Der für die Erkrankung Osteoporose typische fließende Übergang zwischen Prävention und Therapie erfordert ein hohes Maß an Eigenverantwortlichkeit bei gefährdeten Patient:innen ⇒ Aufklärung und Beratung haben einen hohen Stellenwert.
Fragen, um die Voraussetzungen für eine Selbstmedikation zu überprüfen (als Prävention oder Unterstützung einer medikamentösen Therapie):
- Um welche Art von Beschwerden handelt es sich?
- Sind Risikofaktoren vorhanden?
- Welche Mittel und Maßnahmen wurden bisher ausprobiert? Mit welchem Erfolg?
- Wurde schon eine Knochendichtemessung gemacht?
Mögliche Symptome bzw. Warnzeichen
Osteoporose entwickelt sich schleichend und bleibt lange symptomlos.
- unklare Rückenschmerzen (plötzlich oder allmählich auftretend)
- „Schwächegefühl“ im Rücken
- skelettale Schmerzen unklarer Ursache
- deutlicher Verlust an Körpergröße
- Knochenbrüche ⇒ typischerweise aus unverhältnismäßigem Anlass (niedrigtraumatisch), z. B. Sturz aus dem Stand oder im Gehen, Drehbewegung, Hochrecken (wie beim Wäscheaufhängen) oder ein Hustenstoß
Primäre Osteoporose
Aufgrund des Lebensalters und/oder eines Hormonmangels; mit 80 % die häufigste Form.
Sekundäre Osteoporose
Risikofaktoren für eine sekundäre Osteoporose:
- endokrinologische Ursachen, z. B. Schilddrüsenerkrankungen, Nebenschilddrüsen-Überfunktion, Wachstumshormonmangel, Cushing-Syndrom
- Diabetes mellitus Typ 1 und Typ 2
- Depressionen und dadurch bedingte Inaktivität und Antriebslosigkeit
- Nierenerkrankungen, Leberfunktionsstörungen und chronische gastrointestinale Störungen
- Einnahme von Medikamenten, z. B. L-Thyroxin, Protonenpumpenhemmer, Antidepressiva, Glitazone, Neuroleptika, Methotrexat, Aromataseinhibitoren (Letrozol, Anastrozol), Antiepileptika, Vitamin-K-Antagonisten, Antiandrogene, Heparin, Immunsuppressiva (z. B. Cyclosporine), Chemotherapeutika bei neoplastischen Erkrankungen
- Dauereinnahme von Glukokortikoiden über drei Monate oder länger (oral oder inhalativ)
- Immobilisation/Inaktivität ⇒ fehlende oder mangelhafte mechanische Beanspruchung des Skeletts, z. B. bei längerer Bettlägerigkeit oder Ruhigstellung mit einem Gips
Aber auch ein ungesunder Lebensstil (z. B. Rauchen, übermäßiger Alkoholkonsum), ein niedriges Körpergewicht, Bewegungsarmut, eine kalzium- und proteinarme Ernährung, ein Vitamin-D-Mangel (durch mangelnde Sonnenlichtexposition) und eine genetische Veranlagung können die Entstehung einer Osteoporose begünstigen; Kund:innen, bei denen eine oder mehrere dieser Risikofaktoren zutreffen ⇒ Aktiv auf das Thema Knochengesundheit ansprechen!
Wichtig: Heutzutage wird im Rahmen von Präventionsmöglichkeiten auch auf Risikofaktoren in jungen Jahren hingewiesen ⇒ massiver Bewegungsmangel und Essstörungen bereits in der Kindheit und Jugend
Therapie
Die Therapie einer Osteoporose sollte grundsätzlich durch Ärzt:innen erfolgen. Die Behandlungen müssen entsprechend langfristig durchgeführt werden und erfordern ein hohes Maß an Compliance seitens der Patient:innen. Die Basistherapie besteht aus einer kombinierten Substitution von 1.200–1.500 mg Kalzium und 800–2.000 Einheiten Vitamin D3 (Einnahmeempfehlungen siehe Epilog).
Medikamentöse Therapie (Rezeptpflicht):
Antiresorptive Substanzen (Knochenabbau-hemmende Substanzen)
- Bisphosphonate
– oral: Alendronat, Risedronat
– parenteral: Ibandronat, Zoledronat - RANK-Ligand-Inhibitor ⇒ hemmt den körpereigenen Botenstoff RANK-Ligand; dieser kommt bei der Osteoporose in erhöhter Konzentration vor und führt dazu, dass die Osteoklasten angeregt werden; bei Frauen nach der Menopause und bei Männern, die aufgrund eines Prostatakarzinoms antihormonell behandelt werden.
– Denosumab
Selektive Östrogenrezeptormodulatoren (SERMs), nur für Frauen nach den Wechseljahren
– Raloxifen
Anabole Therapie (Osteoblastenstimulation)
– Parathormon (PTH)
– Teriparatid ⇒ rekombinantes humanes Parathormon-Fragment: erhöht die Kalziumaufnahme aus der Nahrung und verhindert, dass zu viel Kalzium über den Harn eliminiert wird.
Weitere Optionen
– Vitamin-D-Metabolit: Calcitriol (aktive Form des Vitamin D), bei menopausaler Osteoporose
Schmerztherapie
– Eine adäquate Schmerztherapie bedarf der klinisch-diagnostischen Differenzierung und unterliegt den Kriterien des WHO-Stufenschemas zur Schmerztherapie.
Selbstmedikation (als Prävention oder Unterstützung einer medikamentösen Therapie)
- Isoflavone („Phyto-SERMs“) ⇒ Der Einfluss von Phytoöstrogenen auf die Osteoporose scheint günstig zu sein.
- Vitamin B12 und Folsäure ⇒ ein Mangel erhöht möglicherweise das Knochenbruchrisiko.
- Magnesium ⇒ ein wesentlicher Knochenbestandteil; häufig niedriger Magnesiumspiegel bei Osteoporose-Patient:innen
- Vitamin K ⇒ fördert die Knochenneubildung und verringert den Kalziumverlust über die Nieren.
- Vitamin C und Vitamin B6 ⇒ wichtig für die Kollagenbildung der Knochen; Vitamin C wird außerdem für die Umwandlung von Vitamin D aus Vorstufen gebraucht.
- Zink, Mangan, Kupfer
Basisprogramm für die Prävention und Therapie der Osteoporose
- ausreichend Bewegung zur Stärkung des Muskelaufbaus, bevorzugt bei Tageslicht im Freien, für eine ausreichende Bildung von Vitamin D
- Verzicht auf Rauchen
- Verringerung des Alkoholkonsums
- „knochenfreundliche“ Ernährung
Wichtig! Physiotherapeutische Maßnahmen sollten ein fixer Bestandteil der Therapie sein.
Beratungstipps
- Strategien zur Sturzvermeidung zu Hause, z. B. festes Schuhwerk auch zu Hause, Stolperfallen wegräumen (z. B. Kabel oder Läufer), Alkohol und Nikotin meiden bzw. reduzieren
Epilog
Ein wichtiger Baustein der Osteoporose-Prophylaxe ist eine knochengesunde Ernährung und ausreichend Bewegung bereits in der Kindheit.
Schon im Kindes- und Jugendalter werden die Grundlagen für gesunde Knochen geschaffen, denn in dieser Zeit überwiegt noch der Knochenaufbau. Bereits zwischen dem 25. und 30. Lebensjahr haben die Knochen ihre endgültige Masse und Struktur erreicht, und der physiologisch normale Abbau beginnt.
Vorsorge schon bei Kindern und Jugendlichen
Studien zeigten, dass regelmäßiges Spring- und Hüpftraining bei Kindern eine Erhöhung des Knochenaufbaus um 4 % bewirkt. Die daraus resultierende höhere Knochendichte schützt über viele Jahre, da ein „Polster“ vorhanden ist. Je höher die Knochenmasse und Knochendichte in der Jugend, umso geringer ist das Risiko, im Alter an Osteoporose zu erkranken; d. h. sportliche Kinder und Jugendliche von heute, die auch ausreichend Kalzium aufnehmen und sich „knochengesund“ ernähren, sind Senior:innen mit „starken“ Knochen von morgen.
Regelmäßige Bewegung und gezieltes Muskeltraining
Auch im Erwachsenen- und Seniorenalter ist regelmäßige Bewegung eine wichtige Basis sowohl in der Prävention als auch in der Therapie der Osteoporose. Regelmäßige Bewegung steigert die Muskelkraft, verbessert das Gleichgewicht und die Koordination. Gezieltes Muskeltraining setzt Reize für den Aufbau von Knochenmasse. Aus diesem Grund sollte regelmäßiges Krafttraining oder spezielles „Osteoporose-Turnen“ ein fixer Bestandteil im Tages- bzw. Wochenablauf sein. Das Training der Muskulatur fördert über direkte Reizung die Durchblutung des Sehnenansatzes und damit auch den Aufbauprozess des Knochens.
Richtige Einnahme von Calcium und Vitamin D
Die Einnahme von Calcium und Vitamin D kann einzeln oder in Kombination erfolgen. Calcium wird entweder als Calciumcarbonat und Calciumcitrat angeboten. Zu beachten ist, dass Calciumcarbonat zu oder nach den Mahlzeiten eingenommen wird, Calciumcitrat jedoch nüchtern. Gerade bei Calciumpräparaten ist darauf zu achten, dass viel Wasser bei der Einnahme getrunken wird. Die Einnahme von Protonenpumpenhemmern kann die Aufnahme von Calcium aus Calciumcarbonat beeinflussen (zu geringer pH-Wert im Magen).
Empfehlungen S3-Leitlinie für die Einnahme von Calcium und Vitamin D
Die Leitlinie unterscheidet bei den Empfehlungen für die Einnahme von Calcium und Vitamin D zwischen Patient:innen mit einer speziellen Osteoporose-Medikation und solchen ohne Medikation.
Bei Patient:innen ohne spezielle Osteoporose-Therapie wird die Einnahme von 800 IE bis 1.000 IE Vitamin D3 (20 µg bis 25 µg) täglich empfohlen. Die Calcium-Zufuhr (aus Nahrung und Supplementen) soll ohne spezifische Osteoporose-therapie rund 1.000 mg pro Tag betragen (maximal 2000 mg). Eine Nahrungsergänzung mit Calcium wird erst empfohlen, wenn die Zufuhr über die Nahrung nicht ausreicht. Um die Aufnahme von Calcium aus der Nahrung zu verbessern, ist es sinnvoll, Vitamin-D-Präparate gemeinsam mit Milch, Milchprodukten und anderen calciumhaltigen Nahrungsmitteln einzunehmen. Besonders viel Kalzium ist enthalten in Milch und Milchprodukten, Beeren, Brokkoli, Kohl, Spinat, Kresse, Petersilie und natürlichem Mineralwasser.
Bei Patient:innen mit einer antiresorptiven medikamentösen Osteoporose-Therapie besteht die Gefahr einer Hypokalzämie, da weniger Calcium aus den Knochen ins Blut abgeben wird. In diesem Fall ist auf eine ausreichende Versorgung mit Calcium (mind. 1.000 mg) und Vitamin D (800 bis 1000 IE) unbedingt notwendig (v. a. auch bei einer Therapie mit Denosumab). In der Beratung sollten Kund:innen unbedingt darauf hingewiesen werden.