Allergologische Abklärung von kutanen Arzneimittelreaktionen
Unerwünschte Arzneimittelwirkung (UAW) sind Reaktionen auf Arzneimittel, die unerwünscht sind und nicht der ursprünglichen Intention entsprechen. Sie betreffen 7 % der Weltbevölkerung.1 Auf Englisch werden sie als Drug Hypersensitivity Reactions (DHR) oder auch mit dem älteren Begriff Adverse Drug Reaction (ADR) bezeichnet. Eine UAW ist unabhängig von der Dosis, schädlich, unbeabsichtigt und unvorhersehbar und tritt bei üblichen Dosen auf.2 UAW ist ein Überbegriff und umfasst nichtimmunologische Intoleranzreaktionen und immunologische Reaktionen (= Allergie). Nur die immunologischen Reaktionen sollten als „Arzneimittelallergie“ bezeichnet werden. Es ist wichtig, diese Begriffe zu unterscheiden, denn Allergien können stärker und schwächer werden, nichtimmunologische Reaktionen bleiben immer gleich. Allergien sind auch substanzspezifisch, und die Suche nach einem möglichen Ausweichmedikament kann sinnvoll sein.
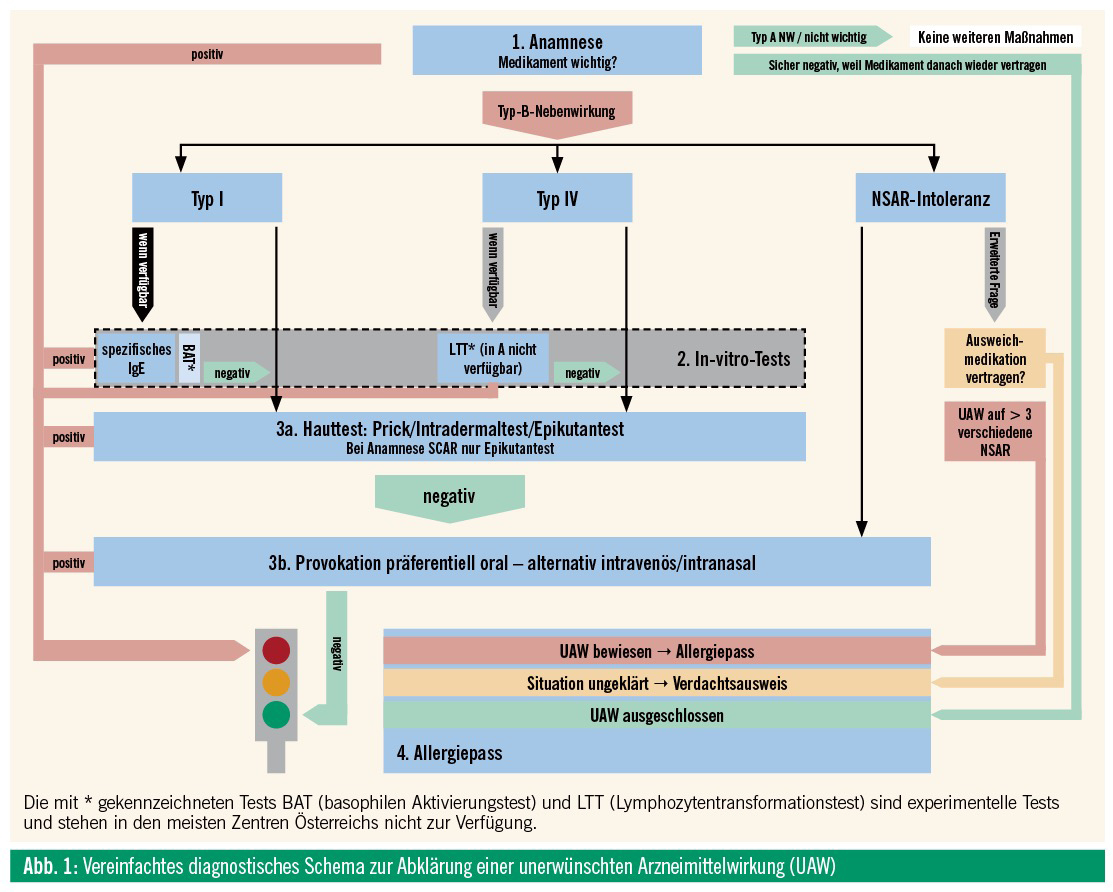
Eine weitere wichtige konzeptuelle Unterscheidung ist die zwischen pharmakologisch vorhersehbaren Typ-A-Reaktionen (Eselsbrücke: „augmented“ = verstärkt) und den auf individuellen Besonderheiten fußenden Typ-B-Reaktionen (Mnemonik „bizarr“).
Zu Typ-A-Reaktionen gehören meist leichte Nebenwirkungen wie Diarrhöen und Übelkeit auf Antibiotika. Diese basieren auf der unbeabsichtigten Abtötung der Nützlinge auf den Körperoberflächen. Nicht immer sind diese UAW aber harmlos, sie können auch schwer ausfallen und selten auch tödlich enden, wie z. B. Blutungsereignisse auf Antikoagulation oder gastrointestinale Blutungen durch nichtsteroidale Antirheumatika (NSAR). Leicht oder nicht, Typ-A-Reaktionen bedürfen keiner weiteren Abklärung, weil bei einer Allergieaustestung kein Ergebnis zu erwarten ist (Abb. 1). Bei einer erneuten Gabe des Medikaments muss der verordnende Arzt in jedem Fall eine individuelle Kosten-Risiko-Abschätzung durchführen und sich fragen, ob der Nutzen das mögliche Risiko einer zu erwartenden erneuten Nebenwirkung des Medikaments überwiegt. Eine Nebenwirkung wird mit der gleichen und nicht mit einer erhöhten Wahrscheinlichkeit zu erwarten sein, z. B. eine erneute vaginale Pilzinfektion nach erneuter Antibiotika-Gabe.
Im Folgenden wird nur das Management der Typ-B-Nebenwirkungen abgehandelt, die ca. 15 % der UAW ausmachen.1
Essenziell – ausführliche Anamnese
Die Aufarbeitung einer UAW ist sehr aufwändig. Darum muss initial geklärt werden, ob das aufwändige Verfahren überhaupt begonnen werden soll. Dazu können mithilfe von relativ wenigen Fragen schon wichtige Eckdaten abgeklärt werden.
Die wichtigste Frage ist die nach dem Grund der Vorstellung des Patienten:
- Gab es überhaupt eine UAW, oder ist eine Abklärung nur „aus Vorsicht“ erwünscht? (z. B. UAW nicht beim Patienten, sondern bei einem Verwandten?)
- Ist das Medikament wirklich wichtig? (z. B. keine Abklärung einer UAW auf Nahrungsergänzungsmittel. Als generelle Daumenregel gilt, dass Reaktionen auf die wichtigen Medikamente Beta-Laktam-Antibiotika, Schmerzmittel vom NSAR-Typ sowie Lokalanästhetika abgeklärt werden sollten, bei anderen Medikamenten nur bei dringendem Bedarf.)
- Braucht der Patient das Medikament gar nicht mehr? (z. B. bei bereits abgeschlossener Chemotherapie)
Als nächstes muss geklärt werden, um welche Art der UAW es sich gehandelt haben könnte: Typ-A- oder Typ-B-Nebenwirkung (siehe oben und Abb. 1). Eine weitere Abklärung braucht nur bei Typ-B-Reaktionen zu erfolgen.
Weitere Fragen können dazu dienen, die Wahrscheinlichkeit für ein positives Ergebnis der Austestung abzuschätzen.
- Wie lange ist die Reaktion her? (Der optimale Zeitpunkt der Testung liegt zwischen 6 Wochen und 6 Monate nach der Reaktion.)
- Gibt es alternative, wahrscheinlichere Diagnosen?
– Die häufigsten Differenzialdiagnosen zu UAW sind:
+ infektgetriebene(s) akute(s) Urtikaria/Angioödem
+ Exanthem bei Virusinfekt
+ Überdosierung bei Nieren-/Leberinsuffizienz oder geringem Körpergewicht
- Wurde das Medikament mittlerweile wieder sicher eingenommen? (→ UAW ist ausgeschlossen, keine weitere Testung notwendig [Abb. 1, grüner Pfeil])
- Gibt es eine Multimedikation (oft bei schwerkranken Patienten auf Intensivstationen oder bei Anästhesiezwischenfällen).
- Das wahrscheinlichste Medikament ist immer das letzte.
- Medikamente, die erst nach dem Beginn der UAW gestartet wurden, können nicht der Auslöser sein.
- Gibt es bereits die Anamnese für eine wiederholte, gleichartige Reaktion nach versehentlicher erneuter Einnahme des Medikaments? (akzidentielle Reexposition, kann schon als Beweis einer UAW gesehen werden)
Gibt es eine Dokumentation? Hier ist oft eine nochmalige Recherche beim Hausarzt, im Anästhesieprotokoll oder im Arztbrief notwendig.
- Fotos? Biopsien? Laborbefunde (Differenzialblutbild, Leber- und Nierenfunktionsparameter)?
- Wie hieß das verdächtigte Medikament, und wie war die Dosis?
- Wie viel Zeit verstrich zwischen Beginn der Einnahme und dem Beginn der Reaktion? Als Daumenregel gilt hier, dass UAW normalerweise in den ersten 6 Wochen nach der Ersteinnahme auftreten.
Welche Organe waren betroffen?
- Haut, Schleimhaut
- Atemwege
- Kreislauf
- Blut
- innere Organe
Wie war das Reaktionsmuster im Verhältnis zur Zeit? Lässt sich dadurch bereits eine Einteilung in ein wahrscheinliches Reaktionsmuster vornehmen?
- Soforttyp – Typ-I-Allergie
– Urtikaria/Angioödem
– Anaphylaxie
– Asthma/Atemnot
– gastrointestinale Reaktion - Spättyp – Typ-IV-Allergie
– klassisches makulopapulöses Arzneimittelexanthem
– fixes Arzneimittelexanthem (nichtbullös/bullös)
– Severe cutaneous adverse Drug Reactions (SCAR)
+ akute exanthematische Pustulose (AGEP)
+ Stevens-Johnson-Syndrom (SJS)
+ toxische epidermale Nekrolyse (TEN)
– Drug Reaction with Eosinophilia and systemic Symptoms (DRESS) - NSAR-Intoleranz (= Aspirinintoleranz); Details siehe anderen Überblicksartikel3
– Reaktionsmuster Urtikaria/Angioödem: ca. 90 %. Die Reaktionen sind meist milder und passieren bei höheren Dosen. Akronyme: NECD (NSAID-exacerbated cutaneous Disease), NIUA (NSAID-induced Urticaria and Angioedema)
– Nasenschleimhaut/Asthma-Typ: seltener. Die Reaktionen sind schwerwiegender und beginnen schon bei geringeren Dosen. Akronym: NERD (NSAID-exacerbated Respiratory Disease).
Wie schwer war die Reaktion?
- Kritisches Hinterfragen der Sicherheit der Testung und Abwägen in Bezug auf die Sicherheit des Medikaments. Soforttypreaktionen sind im Gegensatz zur allgemeinen Annahme in der Austestung oft sicherer als schwere Spättypreaktionen.
- Bei sehr schweren Spättypreaktionen, wie z. B. den SCAR (SJS, TEN, AGEP) oder DRESS, nur eingeschränkte Testoptionen, vor allem Epikutantest.
Obwohl also die Anamnese wichtig ist, stimmt sie nur in weniger als 15 % der Fälle. Deshalb werden objektive Testsysteme benötigt, um den Verdacht einer UAW zu erhärten – oder weit häufiger, um eine UAW auszuschließen. Deshalb wird in den meisten Fällen der nächste Schritt des Algorithmus abgearbeitet.
In-vitro-Tests
Da In-vitro-Tests für den Patienten sicherer sind als In-vivo-Tests, sind sie zu bevorzugen (Abb. 1). Leider stehen validierte, zuverlässige Tests für UAW kaum zur Verfügung. Es gibt für die Abklärung von Typ-I-Reaktionen kommerzielle spezifische IgE-Tests für die Bestimmung von spezifischem IgE auf Betalaktame und teilweise auf Cephalosporine. Für andere Medikamente stehen nur ungenügend validierte, teure und nur an wenigen Standorten in Österreich verfügbare basophile Aktivierungstests (BAT) für Sofortreaktionen zur Verfügung. Dieser flowzytometrische Test wurde für diverse Soforttypreaktionen sowie für NSAR-Intoleranz evaluiert. Aufgrund seiner ungenügenden Sensitivität und Spezifität ist der BAT im Gegensatz zur Insektengiftallergie genauso wenig für eine Routinediagnostik geeignet wie der Lymphozytentransformationstest (LTT). Dieser wurde zur In-vitro-Diagnostik von Typ-IV-Reaktionen in den 1970er-Jahren entwickelt, scheint in der Schweiz und in Frankreich derzeit ein Revival zu erleben und in manchen Fällen der schweren kutanen Arzneimittelreaktionen vom Typ SCAR auch Hinweise auf das auslösende Medikament liefern zu können. Nach Kenntnisstand des Autors kann derzeit in Österreich kein Zentrum diese experimentellen Testsysteme zur Verfügung stellen. Weitere experimentelle Verfahren sind ELISA Assays für NSAR-Intoleranz, ELISpot Assays etc. Im Falle der Anamnese von schweren Sofortreaktionen sollte die basale Serumtryptase als Risikofaktor bestimmt werden.4 Dies gilt insbesondere bei Abklärungen auf NSAR-Intoleranz.
In Summe kann gesagt werden, dass die Sensitivität der Tests nicht gut ist, die Spezifizität besser, weshalb positive Blutbefunde im Allgemeinen als Beweis einer Allergie gelten und ein negativer Test als Anlass angesehen wird, die nächste Ebene der Abklärung zu erklimmen.
In-vivo-Tests
Hauttests
Ein jeder Hauttest beinhaltet ein sehr kleines Risiko, einen Patienten aktiv zu sensibilisieren. Unnötige Tests sollten deshalb vermieden werden. Hauttests folgen der Anamnese. Leider gibt es nur für manche Beta-Laktam-Antibiotika kommerzielle Hauttests. Das European Network of Drug Allergy veröffentlichte sehr nützliche Konzentrationen für Medikamentenhauttests.5 Je nach Art der berichteten Typ-B-UAW können unterschiedliche Hauttestverfahren zusammengestellt werden. Es gibt drei Arten von Hauttests:
- Skin-Prick-Test: Das Medikament wird in flüssiger Form (das ist nur möglich, wenn das Medikament in i. v. Form erhältlich ist) auf die Haut aufgebracht und die Haut danach angeritzt.
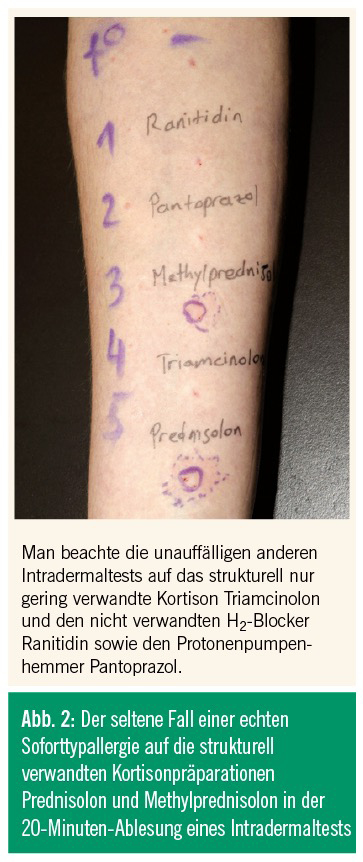
- Für den Intradermaltest (Synonym Intrakutantest) werden 0,03–0,05 ml des flüssigen Arzneimittels in verdünnter Form in sehr flachem Winkel unter die Haut gespritzt (Abb. 2).
- Beim Epikutantest wird das Arzneimittel in Vaseline oder in Wasser gelöst oder zerstampft unter einem Pflaster für 24–48 Stunden auf die Haut appliziert. Einige Arzneimittel stehen als kommerzielle, fertige Epikutantestpräparationen zur Verfügung.
Die Ablesung erfolgt für Soforttypreaktionen nach 15–20 Minuten, für Spättypreaktionen im Normalfall nach 24–72 Stunden. Die Anamnese einer schweren SCAR-Reaktion (AGEP/SJS/TEN/DRESS) stellt im Normalfall eine Kontraindikation gegen Intradermaltests, aber nicht unbedingt gegen Epikutantests dar.
Provokationstests
Bleibt die Abklärung bis zu diesem Zeitpunkt unschlüssig, sehen die österreichische Leitlinie der Arbeitsgruppe Allergologie der ÖGDV und die deutschsprachige Leitlinie unter Beteiligung der ÖGAI-Provokationstests, im Regelfall unter stationären Bedingungen, vor (Abb. 1).6, 7
Diese werden an den meisten Allergieambulanzen von Krankenhäusern mit dermatologischen Bettenstationen und wenigen pädiatrischen Abteilungen durchgeführt. Provokationstests gelten als Goldstandard in der Abklärung von Arzneimittelreaktionen. Obwohl Provokationstests einer Off-Label-Anwendung von Medikamenten entsprechen und deshalb in einem rechtlichen Graubereich liegen, wird im Allgemeinen der Erkenntnisgewinn aus dem Test als für den Patienten wichtiger angesehen als die mit dem Test verbundene, normalerweise geringe Gefahr einer erneuten Reaktion. Provokationstests beginnen mit einer kleinen Dosis des verdächtigen Medikaments, die allmählich bis zum Erreichen einer normalen Tagesdosis gesteigert wird. Reagiert der Patient gleich wie bei der ursprünglichen Reaktion (im Normalfall aufgrund der geringeren Gesamtdosis aber schwächer), so gilt der Zusammenhang zwischen Einnahme des Arzneimittels und der Typ-B-NW als bewiesen (roter Pfad in Abb. 1). Wird das Arzneimittel ohne Nebenwirkungen vertragen, so gilt ein Zusammenhang zwischen Einnahme des Arzneimittels und der vermeintlichen Nebenwirkung als ausgeschlossen, und das Arzneimittel kann in Zukunft wieder eingenommen werden (grüner Pfad in Abb. 1). Wichtig ist, dass diese Aussagen nur für den Zeitpunkt der Provokationstestung gelten. Eine eventuelle zukünftige (er)neu(t)e Sensibilisierung ist natürlich nicht ausgeschlossen.
Die Art der Überwachung bei der Durchführung von Provokationstests hängt vom klinischen Reaktionsmuster der anamnestischen Reaktion ab. Soforttypreaktionen (Typ I) bedürfen einer intensiveren (stationären) Überwachung als Spättypreaktionen (Typ IV), bei denen eine nicht so intensive Überwachungspflicht besteht.
Eine Ausnahme stellen die schweren Arzneimittelreaktionen SCAR dar, bei denen eine Provokationstestung normalerweise kontraindiziert ist.
Ergebnis/Allergiepass
Das Ergebnis der Austestung soll dem Patienten schriftlich mitgegeben werden.7 Das Ausstellen eines Allergiepasses hat sich hier bewährt, weil dieser vom Patienten jederzeit mitgeführt werden kann.7 Wichtig ist es, zu verstehen, dass Provokationstestungen prinzipiell nicht die Pathophysiologie hinter einer Unverträglichkeitsreaktion erklären können (z. B. Typ-I-Allergie oder Hypersensitivitätsreaktion), sondern die Kausalität zwischen Einnahme eines Medikaments und einer Typ-B-NW herstellen und dem Patienten die Frage beantworten: „Darf ich dieses Medikament in Zukunft wieder einnehmen?“
Provokationstestungen können bei ängstlichen Patienten in Ausnahmefällen auch mit anderen, von vornherein sicheren, alternativen Medikamenten durchgeführt werden, um dem Patienten die Verträglichkeit dieser Medikamente zu demonstrieren.6 Diese können dann auch unter stark erleichterten Sicherheitsbedingungen durchgeführt werden, z. B. offener Provokationstest mit Opiaten bei Patienten mit einer NSAR-(Schmerzmittel-)Intoleranz.
Da Allergiepässe die zukünftigen Therapieoptionen des Patienten einschränken, soll die Ausstellung eines Allergiepasses einem Spezialisten überlassen werden, denn ein einmal ausgestellter „Verdachts“-Allergiepass ist nur unter großem Aufwand wieder zu entfernen.