Akutes Koronarsyndrom – Neue Stents, Stentthrombose, duale Antiplättchentherapie
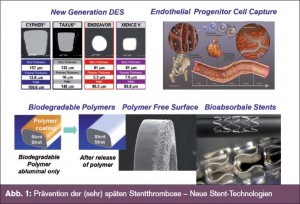
DES der neuen Generation
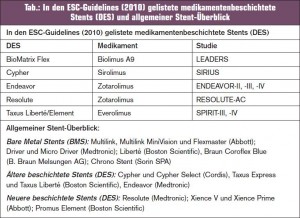
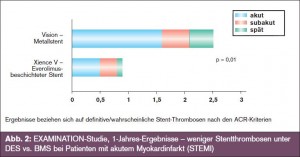
Die aus den Clinical-Trial-Updates- und Hot – line-Sitzungen extrahierten Stent-Studien verglichen Stents der neueren Generation bei einem unselektionierten Patientengut („all comers“) mit der Intention eines realistischen, praxisnahen Abbilds: Insgesamt bestätigen die Studien, dass mit den jeweils neueren Stentgenerationen (dünnere Streben im Mik – rometerbereich mit weniger Gefäßverletzun – gen und schnellerer Reendothelialisierung, adäquate Dosiskonzentration bei verbesserter Medikamentenabgabe, biokompatible [biodegradierbare] Polymerschicht mit geringerer Thrombogenität und weniger Entzündungsreaktionen) die Rate an Stent-Thrombosen und damit das Infarktrisiko weiter reduziert werden können. Gegenüber unbeschichteten Stents (BMS) wurden späte Stentthrombosen (nach einem Jahr) vor allem mit medikamentenbeschichteten Stents (DES) der 1. Generation beobachtet. Demgegenüber konnte in der ENDEAVOR- IV-Studie das Stentthromboserisiko in einer Landmarkanalyse über den Zeitraum von 1–3 Jahren von 1,6 % (Taxus/Paclitaxel) auf 0,1 % (Endeavor/Zotarolimus) verringert werden oder das Risiko einer ersten definitiven Stentthrombose in der COMPARE-Studie von 2 % (Taxus/Paclitaxel) auf 0,3 % (Xience/Eve – rolimus) nach einem Jahr und von 2,7 % auf 0,6 % nach 2 Jahren (Leon M. et al., JACC Intv 2010; 3:1043ff; Kedhi E. et al., Lancet 2010; 375:201ff). Als gemeinsamer Tenor der am ESC präsentierten neuen Studien wurde festgehalten, dass das Risiko später (und sehr später) Stentthrombosen mit den heute verfügbaren Technologien auf ein sehr niedriges Niveau reduziert wurde (> Tab., > Abb. 1). Die am ESC neu vorgestellte EXAMINATIONStudie (Studienleiter M. Sabaté und P. W. Serruys, Sponsor: Spanische Kardiologische Gesellschaft) untersuchte erstmals einen Everolimus-beschichteten Stent der 2. Generation (Xience V) gegen einen Cobalt-Chrom- Metallstent (Multi-Link Vision) bei einem unselektionierten Patientengut („all-comers“) mit akutem Myokardinfarkt: Inkludiert waren alle STEMI-Patienten, die innerhalb von 12 h einer primären PCI zugeführt wurden (inklusive „late comer“ bis zu 48 h). Der primäre Endpunkt setzte sich aus der Gesamtmortalität sowie der Rate an Myokardinfarkten und Revaskularisationen zusammen (und war damit „patientenorientiert“ nach den Kriterien des Academic Research Consortium [ARC]). Nach einem Jahr Follow-up zeigt sich ein vergleichbares Ergebnis, was die klinischen Endpunkte betrifft, mit einer signifikant geringeren Rate an Revaskularisationen und Stentthrombosen (Ergebnisse > Abb. 2).
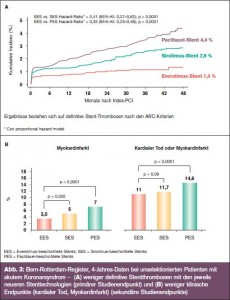
Das Bern-Rotterdam-Register beinhaltet mittlerweile 12.339 konsekutive Patienten mit stabiler Angina pectoris, stummer Ischämie oder akutem Koronarsyndrom (instabile AP, NSTEMI, STEMI), bei denen verschiedene Stentgenerationen zur Anwendung kamen. Die am ESC präsentierte Auswertung bezieht sich auf Interventionen der Jahre 2002– 2009, in denen Paclitaxel- (2002–2006; Taxus Express), Sirolimus- (2002–2006; Cypher) und Everolimus-beschichtete Stents (2006–2009; Xience und Promus) eingesetzt wurden. Die Ergebnisse zeigen deutliche Unterschiede in Hinsicht auf das Risiko später (1 Jahr) und sehr später Stentthrombosen (1–4 Jahre), wobei die besten Ergebnisse mit Stents der neueren Generation erzielt wurden. Die aktuelle Auswertung schließt insofern eine Lücke, als dieses Register mit einem Follow-up von 4 Jahren für das Auftreten sehr später Stentthrombosen hinweisgebend sein kann: Im Zeitraum zwischen 1–4 Jahren betrug die Rate an Stentthrombosen 2,4 %, 1,6 % und 0,6 % für Paclitaxel-, Sirolimusund Everolimus-beschichtete Stents (Ergebnisse > Abb. 3).
Die Stärken der Studie wurden folgend zusammengefasst:
● große Patientenpopulation: 12.339 Patienten
● Reduktion des primären Studienendpunkts definitive Stentthrombose“ (nach ARC) durch EES – um 59 % gegenüber SES (HR 0,41; p < 0,0001) – um 67 % gegenüber PES (HR 0,33; p < 0,0001)
● der Benefit von EES ist in der sehr späten Periode (> 1 Jahr) am ausgeprägtesten, mit einer Risikoreduktion definitiver Stentthrombosen – um 67 % gegenüber SES (HR 0,33; p = 0,006) – um 76 % gegenüber PES (HR 0,24; p < 0,0001)
● geringeres Risiko für kardiale Todes fälle oder Myokardinfarkte durch EES – HR 0,88 gegenüber SES (p = 0,09) – HR 0,67 gegenüber PES (p < 0,001)
PCI vs. CABG
Die im Jahr 2010 von der ESC herausgegebenen Guidelines zur myokardialen Revaskularisation empfehlen insbesondere bei Patienten mit Läsionen im linken Hauptstamm und bei Patienten mit 3-Gefäß-Erkrankung und hohem SYNTAX-Score ein operatives Vorgehen (Empfehlung IA) gegenüber der perkutanen Intervention (Empfehlung IIIA/B). Das am ESC vorgestellte CREDO-Kyoto/PCI-CABG-Register mit 13.087 Patienten im PCI-Arm und 2.176 Patienten im CABG-Arm kommt ähnlich wie die SYNTAX-Studie zum Schluss, dass bei Patienten mit 3-Gefäß-Erkrankung und hohem Syntax-Score eine chirurgische Intervention der PCI vorzuziehen wäre, wobei sich die Schlussfolgerung bei diesem Patientengut vor allem auf die nach CABG geringere Infarktrate bezieht (vgl. Kommentar Prof. Huber).
Dauer der dualen Antiplättchentherapie
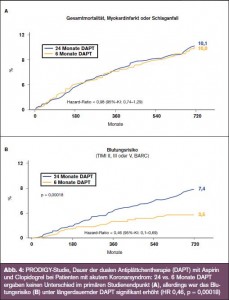
Eines der meistzitierten Studien am ESC war PRODIGY, die sich mit der Dauer der dualen Antiplättchentherapie (DAPT) beschäftigte. Hintergrund sind einerseits Daten, die nahelegen, dass Patienten mit hohem Risiko für thromboembolische Ereignisse nach einer Stent-Implantation (SES, PES) von einer prolongierten, u. U. länger als ein Jahr dauernden dualen Anitplättchentherapie profitieren könnten (z. B. CREDO, PCI-CURE). Auf der anderen Seite gibt es die Beobachtung, dass späte (1 Jahr) und sehr späte (> 1 Jahr) Stentthrombosen nicht zwingend mit dem Absetzen der DAPT korrelieren, während das mit längerer antithrombotischer Therapiedauer zugleich höhere Blutungsrisiko den erwarteten Benefit schmälern kann. PRODIGY ging von der Hypothese aus, dass eine über 24 Monate prolongierte DAPT mit Aspirin und Clopidogrel im Vergleich zur kürzeren Therapiedauer über 6 Monate besser wäre. In die Studie wurden alle PCI-Patienten („all comers“) mit Stent-Intention eingeschlossen und zu jeweils gleichen Anteilen mit DES (der 1. und 2. Generation) sowie mit BMS versorgt (Ergebnisse > Abb. 4). Im Ergebnis wurde festgehalten, dass eine Therapiedauer über 24 Monate keinen zusätzlichen Benefit bringt, jedoch das Blutungsrisiko erhöht. Die Studie wäre ein weiterer Gegenbeweis für die laut Adnan Kastrati irrige Annahme, dass Stents eine lebenslange Antiplättchentherapie erfordern würden.
NSTEMI: hochsensitives Tropo nin, Prasugrel-Upgrade
Im Kontext der ESC-Guidelines zum Management von Patienten mit akutem Koronarsyndrom wurde auf die Bedeutung des hochsensitiven Troponins bei NSTEMI-Patienten hingewiesen (rasches „rule out“ oder frühe invasive Strategie) und in dem Zusammenhang eine italienische Studie vorgestellt, die das Management von älteren Patienten (> 74 Jahre) mit NSTEMI-ACS untersuchte (Stefano Savonitto et al., ESC 2011). Die italienische Studie kommt nach einem Follow-up von 12 Monaten zum Schluss, dass eine am hochsensitiven Troponin orientierte frühe invasive Strategie (wenn Troponin erhöht ist) mit einem Überlebensvorteil einhergeht, während die – ohne dringende Indikation – systematische Zuweisung älterer Patienten zur frühen invasiven Strategie gegenüber dem initial konservativen Vorgehen keine Vorteile brachte. Ein weiteres Thema war das Update der Guidelines zur myokardialen Revaskularisation bereits ein Jahr nach deren Erscheinen, indem Prasugrel bei NSTEMI-Patienten nunmehr eine stärkere Empfehlung (IB) erhalten hat. Damit sind Prasugrel und Ticagrelor bei NSTEMIund STEMI-Patienten formal gleichgestellt, während Clopidogrel nur mehr bei Patienten empfohlen wird, die Prasugrel oder Ticagrelor nicht erhalten können (vgl. Kommentar Prof. Kurt Huber).
KOMMENTAR
EXAMINATION ist eine prospektiv-randomisie – rte Studie, die einen Cobalt-Chrom-Stent mit einem Everolimus-beschichteten Stent vergleicht und zum Schluss kommt, dass die Ergebnisse bei Patienten mit akut interveniertem ST-Hebungsinfarkt in Hinsicht auf harte klinische Endpunkte nach einem Jahr Follow-up vergleichbar sind, dass aber die Stentthrombose- und Reinterventionsrate unter dem beschichteten Stent signifikant geringer ist. Ein leichtes Caveat dieser Studie besteht im derzeit noch kurzen Follow-up, nachdem sich Stentthrombosen in DES auch über längere Zeit hinweg ereignen können. Geplant ist eine Nachbeobachtung von 3 Jahren, nach denen sich dann herausstellen wird, ob die Vorteile im ersten Jahr nicht durch Nachteile in späteren Jahren wieder ausgeglichen werden.
Das Bern-Rotterdam-Register inkludiert Patienten mit akutem Koronarsyndrom, die seit dem Jahr 2002 mit beschichteten Stents der 1. bis 3. Generation versorgt werden. Zusammenfassend zeigt sich, dass Stents der 2. und 3. Generation besser sind als Stents der 1. Generation, d. h. die Stent- Technik wurde laufend weiter verbessert. Mit dem Everolimus-freisetzenden Stent der 3. Generation war die Rate später Stentthrombosen bei einer gemischten, stabilen und instabilen Patientenpopulation am geringsten. Es wäre allerdings falsch, diese „All comer“- Ergebnisse auf spezifische Patientengruppen zu übertragen, d. h. es ist mit der Studie nicht gesagt, dass STEMI-Patienten auf lange Sicht in ähnlicher Weise profitieren, auch wenn die Daten aus allgemeiner Sicht vielversprechend sind.
Das CREDO-Kyoto/PCI-CABG-Register bestätigt, was die myokardialen Revaskularisationsrichtlinien aus dem Jahr 2010 bereits beinhalten, nämlich dass Patienten mit einer 3-Gefäß-Erkrankung längerfristig dann von einer CABG profitieren, wenn sie einen hohen Syntax- Score haben. Allerdings sind in dieser Untersuchung Stents der neuen Generation noch nicht inkludiert, sodass sich pro futuro in dieser Indikation Änderungen ergeben könnten. Aus heutiger Sicht sollen Patienten mit 3- Gefäß-Erkrankung, insbesondere wenn der Syntax-Score hoch ist, einer chirurgischen Intervention zugeführt werden.
Die PRODIGY-Studie war ein Highlight, durch – aus mit Ecken und Kanten. Die Studie vergleicht die Dauer der dualen Antiplättchentherapie (DAPT) über einen Zeitraum von 6 vs. 24 Monaten bei „all comers“, hat als offene Studie eine etwas geringere statistische Aussagekraft und zeigt, dass Patienten unter langdauernder Antiplättchentherapie in Hinsicht auf thromboembolische Ereignisse, kardiovaskulären Tod, Rezidivinfarkt, Reintervention genauso gut aussteigen wie unter 6-monatiger DAPT mit dem Nachteil einer signifikant höheren Blutungsrate. Dennoch muss man einschränkend dazusagen, dass die Studie 1. nicht auf klinische Endpunkte gepowert ist, 2. ein offenes Design hat und dass 3. eine duale Antiplättchentherapie über 24 Monate in den Richtlinien nicht empfohlen ist. D. h. es wären Ergebnisse über einen Zeitraum von 6 vs. 12 Monaten u. U. hilfreicher gewesen, wurden aber (noch) nicht bekannt gegeben. Sodass wir mit den bisherigen Daten nicht mehr wissen, als es ohnehin der Praxis entspricht. Die Studie liefert aber einen weiteren Hinweis, dass eine 6-monatige duale Antiplättchentherapie so gut wie eine länger dauernde ist und dabei weniger Blutungen hervorruft. Dennoch ist das letzte Wort zu diesem Thema noch nicht gesprochen. Eine laufende prospektiv-randomisierte Studie, die bei entsprechender Fallzahl eine bessere Aussagekraft gewährleisten kann, ist u. a. ISAR-SAFE, an der auch das Wilhelminen- Spital beteiligt ist: Die Studie vergleicht die duale Antiplättchentherapie über den Zeitraum von 6 vs. 12 Monaten. Eine weitere Studie ist US-DAPT, in der 12 vs. 30 Monate duale Antiplättchentherapie verglichen werden. Erst mit den Daten dieser beiden Studien sind Richtlinien-relevante Aussagen möglich. Auf der anderen Seite gibt es Patienten, bei denen wir individuell – außerhalb der Richtlinien – eine länger als 12 Monate dauernde duale Antiplättchentherapie empfehlen, das sind Patienten mit geringem Blutungsrisiko, mit rezidivierenden Infarkten, mit Stents im Hauptstamm oder in den proximalen Gefäßen und Bifurkationen.
Prasugrel wurde in den ESC-Guidelines zur myokardialen Revaskularisation beim NSTEMI- Infarkt vom Empfehlungsgrad IIaB nunmehr auf IB upgegradet und hat damit den gleichen Empfehlungsgrad wie Ticagrelor – mit der Einschränkung, dass die Koronaranatomie bekannt sein sollte, d. h. die Therapie ist Patienten vorbehalten, die wirklich einer Koronarintervention unterzogen werden. In der Praxis wird man die Antikoagulation allerdings so früh wie möglich beginnen, d. h. bereits bei der ACS-Verdachtsdiagnose und ohne die Angiographie abzuwarten – so gesehen besteht ein Vorteil von Ticagrelor darin, dass es in allen NSTEMI-Indikationen zur Anwendung kommen kann, d. h. bei jenen Patienten, die früh einer Intervention zugeführt werden oder eine Bybass-Operation benötigen, wie auch bei jenen Patienten, die konservativ weiterbehandelt werden. Bei NSTEMI-Höchstrisikopatienten, die innerhalb von 24 h angiographiert und im Katheterlabor interventionell behandelt werden, ist Prasugrel laut Guidelines nunmehr indiziert. Höchstrisikopatienten sind Patienten mit positivem Troponin, einer Ischämieveränderung im EKG oder Diabetiker. Bei STEMI haben beide Substanzen ebenfalls den gleichen Empfehlungsgrad IB (d. h. es gibt jeweils eine Studie für jede Substanz), wobei sich in dieser Indikation u. U. ein bevorzugter Einsatz von Prasugrel gegenüber Ticagrelor herauskristallisiert.