Abkehr vom reinen Glukose-Management
Patient:innen mit Diabetes mellitus weisen ein deutlich erhöhtes Risiko für die Entwicklung von kardiovaskulären Erkrankungen auf, die sich in verschiedenen Formen, einschließlich Atherosklerose mit koronarer Herzkrankheit und peripherer arterieller Verschlusskrankheit, Herzinsuffizienz, Vorhofflimmern und Schlaganfall, manifestieren können. Darüber hinaus begünstigt Diabetes mellitus die Entwicklung und die Progression der chronischen Niereninsuffizienz, die selbst wiederum einen bedeutsamen Risikofaktor für kardiovaskuläre Erkrankungen darstellt.
Die überarbeiteten Leitlinien für Diabetes der Europäischen Gesellschaft für Kardiologie (ESC) konzentrieren sich darauf, evidenzbasierte Richtlinien zur Reduktion des kardiovaskulären und kardiorenalen Risikos bei Patient:innen mit Diabetes mellitus bereitzustellen, und bieten umfangreiche Empfehlungen zu Screening, Diagnose, Risikostratifizierung, Prävention und Behandlung der diabetesassoziierten kardiorenalen Begleiterkrankungen.
Individuelle Risikobewertung
Angesichts der pandemischen Verbreitung von Diabetes wird dringend empfohlen, bei allen Patient:innen mit manifesten kardiovaskulären Erkrankungen eine Screening-Untersuchung auf einen eventuell vorhandenen Diabetes und wie schon zuvor bei allen Patient:innen mit Diabetes regelmäßige kardiovaskuläre Screenings durchzuführen.
Eine wesentliche Änderung gab es im Konzept der kardiovaskulären Risikobewertung bei Patient:innen mit Diabetes. Für Typ-2-Diabetes-Patient:innen über 40 Jahre ohne manifeste kardiovaskuläre Erkrankungen wurde der SCORE2-Diabetes-Algorithmus eingeführt, um ihr kumulatives 10-Jahres-Risiko zu bewerten.
Dieser Risikoscore integriert traditionelle Risikofaktoren wie Alter, Rauchen, systolischen Blutdruck und Cholesterinwerte mit diabetesspezifischen Informationen wie Alter bei Diagnosestellung des Diabetes, HbA1c und die glomeruläre Filtrationsrate (eGFR) und ist für die jeweiligen europäischen Länder kalibriert.
Risikobasierte Behandlungsstrategien
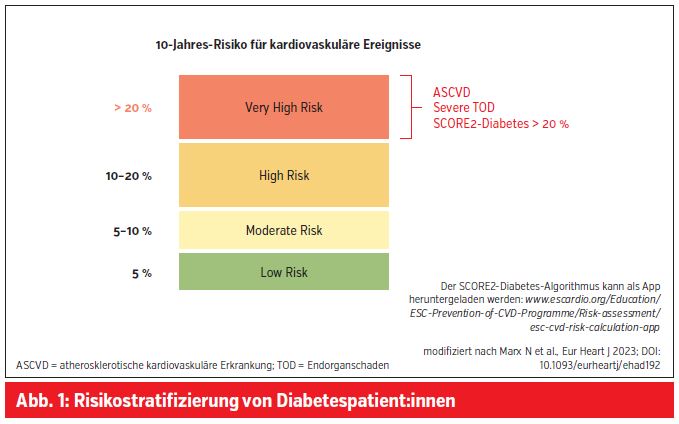
Die Risikostratifizierung von Diabetes-Patient:innen basiert auf dem 10-Jahres-Risiko für kardiovaskuläre Ereignisse und teilt sie in sehr hohes (≥ 20 %), hohes (10–20 %), moderates (5–10 %) und niedriges (< 5 %) Risiko ein. Patient:innen mit einem sehr hohen kardiovaskulären Risiko zeichnen sich durch eine manifeste atherosklerotische kardiovaskuläre Erkrankung, einen schweren Endorganschaden (definiert als eine eGFR < 45 ml/min/1,73 m2, eine eGFR 45–60 ml/min/1,73 m2 mit einer Harn-Albumin-Kreatinin-Ratio [UACR] > 30 mg/g, eine UACR > 300 mg/g oder eine mikrovaskuläre Erkrankung an 3 unterschiedlichen Lokalisationen) oder ein 10-Jahres-Risiko > 20 % anhand des SCORE2–Diabetes aus (Abb. 1).

Ungeachtet des HbA1c-Wertes werden für Hochrisiko-Diabetiker:innen SGLT2-Hemmer und GLP-1-Rezeptoragonisten (mit nachgewiesenem kardiovaskulärem Benefit) zur Reduktion des kardiovaskulären Risikos empfohlen (Abb. 2).
Behandlung der chronischen Niereninsuffizienz
Ein weiterer ausgebauter relevanter Fokus dieser Leitlinie ist die Behandlung der chronischen Niereninsuffizienz. Neben der eGFR ist die Albumin-Kreatinin-Ratio im Urin zur Diagnose und Schweregradeinteilung der chronischen Niereninsuffizienz notwendig, sodass bei Patient:innen mit Diabetes regelmäßig die eGFR und UACR bestimmt werden sollten. Zur Behandlung einer chronischen Niereninsuffizienz bei Diabetiker:innen werden ACE-Hemmer bzw. Angiotensin-Rezeptorblocker, SGLT2-Hemmer und der nichtsteroidale Mineralokortikoid-Rezeptorantagonist Finerenon empfohlen. Finerenon ist zugelassen für Typ-2-Diabetiker:innen mit einer Albuminurie > 30 mg/g. Diese IA-Empfehlung basiert auf den Ergebnissen der FIDELIO-DKD-und FIGARO-DKD-Studien. In der gepoolten Analyse der beiden Studien (FIDELITY) senkte Finerenon im Vergleich zu Placebo das Risiko von kardiovaskulären Ereignissen (i. e. Myokardinfarkt, Schlaganfall, Hospitalisierung wegen Herzinsuffizienz und kardiovaskuläre Mortalität) um 17 % und das Risiko einer Progression der chronischen Niereninsuffizienz um 23 %. In Bezug auf weitere therapeutische Ansätze ist es bemerkenswert, dass – wie kürzlich durch eine Presseaussendung öffentlich wurde – die FLOW-Studie, welche die Wirkung des GLP-1-Rezeptoragonisten Semaglutid bezüglich renaler Endpunkte evaluierte, aufgrund überzeugender Effektivität frühzeitig beendet wurde.
Zusammenfassung und Schlussfolgerung
Die Betreuung von Patient:innen mit Diabetes und kardiovaskulären Erkrankungen erfordert einen interdisziplinären Ansatz, um eine gemeinsame Entscheidungsfindung zu unterstützen und eine personalisierte Behandlungsstrategie zur Reduktion der Morbidität und Mortalität umzusetzen. Die vorliegenden Leitlinien liefern umfangreiche und detaillierte evidenzbasierte Empfehlungen, um die Prognose dieser Patient:innen zu optimieren und ihre gesundheitsbezogene Lebensqualität zu steigern. Die rasche Umsetzung dieser Empfehlungen in den klinischen Alltag ist entscheidend, insbesondere angesichts der Tatsache, dass die Einführung von evidenzbasierter Medizin oft über ein Jahrzehnt dauert – eine Wartezeit, die für diese vulnerable Patientenpopulation nicht tragbar ist.