Individualisierte Diabetestherapie – immer alltäglicher
Eine zunehmend individualisierte Diabetestherapie ist möglich und auch notwendig. Diese wird nicht nur von den österreichischen Diabetesleitlinien empfohlen, sondern auch von den internationalen Leitlinien der europäischen und amerikanischen Diabetesgesellschaften eingefordert.
Maßgeschneiderte Therapie
Individualisiert werden bei Patient:innen mit Diabetes mellitus sowohl die Therapieziele als auch die Therapieoptionen. Beispielsweise sollte man bei Betroffenen, die jung und ohne Begleiterkrankungen sind – aufgrund der verminderten Gefahr für Hypoglykämien – eine stärkere HbA1c-Senkung anstreben als bei Patient:innen mit bereits vorbestehenden Komorbiditäten. Konkretisiert man dieses Beispiel etwa mit einer 76-jährige Patientin mit einer insgesamten Diabetesdauer von 12 Jahren und einem HbA1c von 8,9 %, die als Begleiterkrankung eine beginnende Niereninsuffizienz sowie eine arterielle Hypertonie, Hyperlipidämie und eine diastolische Funktionsstörung aufweist, so geben die Leitlinien der Österreichischen Diabetesgesellschaft genau vor, welchen Therapiepfad man in diesem Fall einschlagen sollte (Abb. 1).
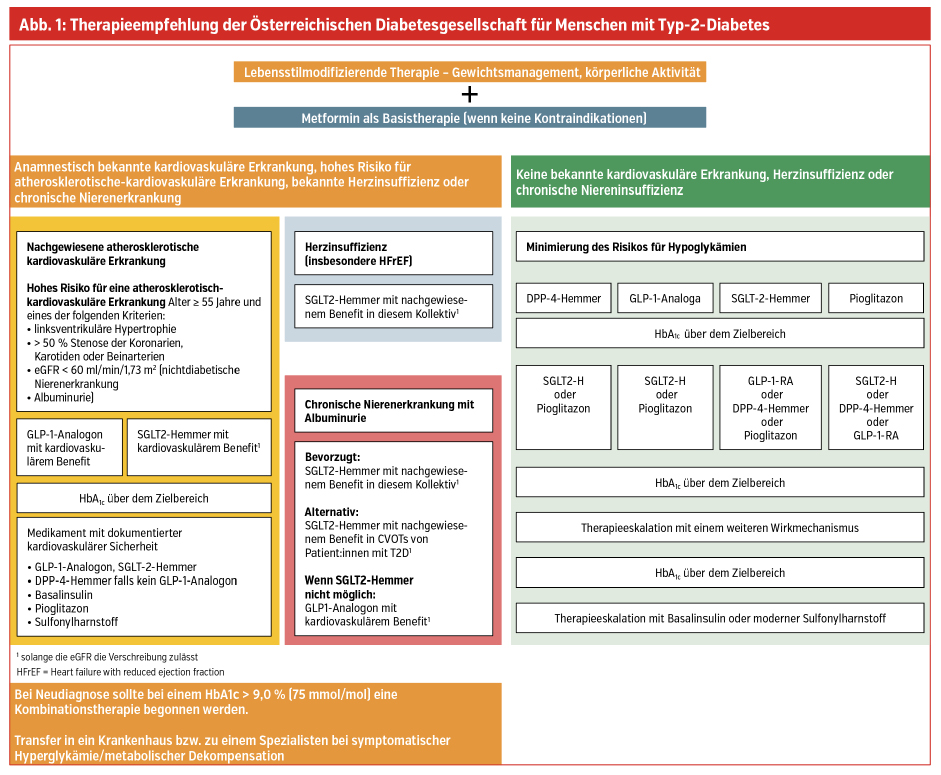
Dieselbe fiktive Patientin um 20 Jahre jünger und mit einer insgesamten Diabetesdauer von etwa 5 Jahren würde die gleiche antidiabetische Therapie bekommen, allerdings mit einem HbA1c-Therapieziel von < 6,5 %. Zusammenfassend kann man sagen, dass als Therapieziel bei Patient:innen mit kurzer Diabetesdauer, langer Lebenserwartung und keiner relevanten kardiovaskulären Komorbidität ein HbA1c-Wert unter 6,5 % als erstrebenswert gilt. Generell wird derzeit aber ein HbA1c < 7,0 % meist als ausreichend angesehen.
Bei Patient:innen mit mehreren schweren Hypoglykämien und/oder eingeschränkter Lebenserwartung sowie multiplen Spätkomplikationen kann ein HbA1c-Zielwert von bis zu 8,0 % akzeptiert werden. In den kommenden Jahren dürften mit dem Markteintritt der dualen GLP-1/GIP-Rezeptoragonisten laut der derzeitigen Studienlage auch zunehmend Diabetesremissionen erzielt werden. Hier wird sich zeigen, ob sich dieser Umstand auch in einer Veränderung der Leitlinien-Zielwerte niederschlagen wird.
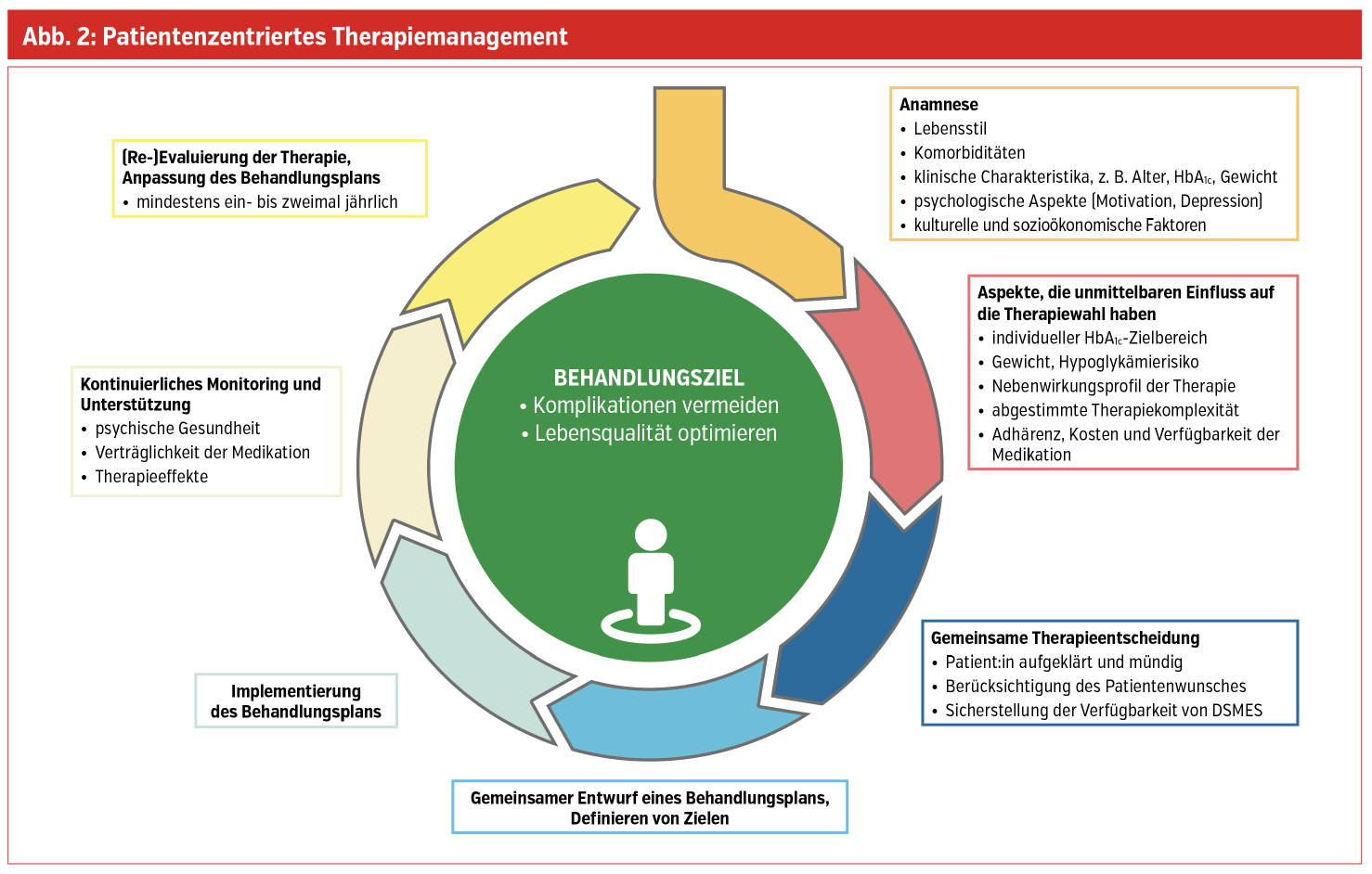
Die österreichischen Leitlinien berücksichtigen in ihren Empfehlungen, ob zusätzlich zum Typ-2-Diabetes eine anamnestisch bekannte kardiovaskuläre Erkrankung, hohes Risiko für atherosklerotische-kardiovaskuläre Erkrankung, bekannte Herzinsuffizienz oder chronische Nierenerkrankung (CKD) vorliegt. In den europäischen bzw. amerikanischen Leitlinien werden Patient:innen mit CKD dann noch weiter unterteilt, je nachdem ob eine Gewichtsreduktion oder eine Hypoglykämievermeidung im Vordergrund steht. So wird versucht, für alle Betroffenen die passende Therapieform im Sinne eines patient:innenzentrierten Therapiemanagements zu finden (Abb. 2).
Individualisierte Insulintherapie
Auch die Insulintherapie sollte bei Menschen mit Diabetes mellitus Typ 2 individualisiert werden. Die Leitlinien empfehlen hier zu Beginn eine basale Insulintherapie. Dies hat unter anderem den Vorteil, dass die Betroffenen langsam an die meist nur einmal täglich stattfindende Insulininjektion herangeführt werden können. Dies reduziert Ängste. In den nächsten Jahren wird die Zulassung der einmal wöchentlich zu injizierenden Basalinsuline erwartet. Es wird vermutet, dass diese besonders gut in Kombination mit den einmal wöchentlich zu injizierenden GLP-1-Rezeptoragonisten funktionieren werden. Nach der Etablierung eines Basalinsulins bleibt es aber sowohl der Behandlerin/dem Behandler als auch der Patientin/dem Patienten überlassen, eine gemeinsame Entscheidung bezüglich der optimalen Insulintherapie zu treffen.
Die Vorteile der individualisierten Diabetestherapie für Patient:innen (kardiovaskuläre Überlebensvorteile, Verbesserung der Herzinsuffizienz, Nephroprotektion) liegen auf der Hand und sind auch schon vielfach durch diverse Studien bestätigt. Von Behandler:innen verlangen diese individualisierten Therapiekonzepte aber ein immer detaillierteres Fachwissen über Substanzklassen, Studienlage und das Management von wichtigen Begleiterkrankungen. Dies ist, sofern man nicht auf Diabetes spezialisiert ist, kaum mehr möglich. Bei einer fortgeschrittenen Diabetestherapie ist deshalb die Vorstellung bei einer spezialisierten Diabetologin beziehungsweise einem spezialisierten Diabetologen dringend empfehlenswert.























































































