Demenzerkrankungen: Herausforderungen in Diagnostik und Therapie
Damit die Alzheimer-Krankheit im Frühstadium diagnostiziert werden kann, wurden biologische Marker (neurochemische und genetische Krankheitsindikatoren) und neue morphologische und funktionelle Bildgebungsverfahren evaluiert.
Frühdiagnostik
Die Frühdiagnostik kann auch von Hausärztinnen und Hausärzten durchgeführt werden. Wichtig sind diese Faktoren:
- Erkennen der Demenz oder einer leichten kognitiven Beeinträchtigung (F06.7).
- Identifizieren einer Alzheimer-Krankheit oder Alzheimer-Demenz.
- Erkennen von individuellen Bedürfnissen und Problemen zur optimalen Therapievorbereitung.
Eine Überweisung zu Fachärztinnen und Fachärzten ist bei diagnostischen Unsicherheiten, Durchführung einer Testbatterie, neuropsychiatrischer Begleitsymptomatik, neuen Diagnose- und Therapiemöglichkeiten und auf Wunsch der Patient:innen sinnvoll. Da sich manche Patient:innen nach Übermittlung der Befunde und Testergebnisse persönlich angegriffen fühlen, sollten dies eventuell auch die Fachärztinnen und Fachärzte ohne Zeitdruck durchführen.
Eine suffiziente Frühdiagnostik beinhaltet folgende Punkte:
- Eigen-, Fremd-, Sozial- und Familien-anamnese, die möglichst getrennt mit Angehörigen durchgeführt wird und kognitive und nichtkognitive Symptome, Verlauf und Risikoprofil erfasst.
- Somatische, neurologische und psychopathologische Untersuchung, inkl. Check der kardiovaskulären und metabolischen Krankheiten und der Sinnesorgane.
- Hirnleistungs-Kurztests: Mini-Mental-Status-Examination (MMSE), Uhrenzeichen-Test (UT), MOCA-Test, DemTect/TFDD-Test (Test zur Früherkennung von Demenzen mit Depressionsabgrenzung)
- „Demenzblute“: Routinelabor inkl. TSH, Vit.B12, Folsäure. ApoE-Genotypisierung erst bei Vorliegen einer kausaleren Therapie empfohlen.
- Schädel-CT oder MRT mit Cella media Index, Mesiotemporal-Atrophie-, Fazekas-Score
Eine Herausforderung für die Frühdiagnostik sind neben der Uneinheitlichkeit der typischen Demenzsymptome das Erkennen der zuvor auftretenden sozialen Veränderungen wie sozialer Rückzug, Delegation, Rollenverschiebungen und die ungleichmäßige Progression. Das Wissen um die Multidimensionalität der AD und differenzialdiagnostische Überlegungen sind essenziell für eine differenzielle und individuelle Therapie.
Besonders an die depressive Pseudodemenz (depressive Verstimmung, psychomotorische Unruhe, Antriebslosigkeit, Anergie, Müdigkeit, Interessenverlust, Wertlosigkeit, Schlafstörungen) und ein Delir (plötzlicher Beginn, Bewusstseinseintrübung, Gedächtnis- und Sprachstörungen, Fluktuationen) muss gedacht werden, da beide relativ gut kausal therapierbar sind. Ein Kunstfehler wäre es, einen Normaldruck-Hydrocephalus mit der typischen Trias Gedächtnis-, Gangstörung und urinäre Inkontinenz, eine Hypothyreose, einen Vitamin-B12– oder Folsäuremangel, oder Sinnesstörungen mit Presbyakusis oder Visusverschlechterung nicht zu erkennen. Anticholinerg wirkende Medikamente müssen als Ursache ausgeschlossen werden. Die Diagnose vaskuläre Demenz (rascher Beginn, stufenförmiger Verlauf, Affektlabilität, somatische Begleiterkrankungen, neurologische Herdsymptome oder Zeichen, erhaltene Persönlichkeit) sollte nicht nur durch CT oder MRT erfolgen, sondern durch eine klinische Untersuchung und die Berechnung des Hachinski-Scores. Die Lewy-Body-Demenz (LBD) zeichnet sich aus durch Parkinsonsymptome, szenische persistierende optische Halluzinationen, Fluktuationen und eine besondere Antipsychotika-Sensitivität. Eine Frontotemporale Demenz (FTD) imponiert durch Beginn vor dem 60. Lebensjahr, dominierende Persönlichkeits- und Verhaltensveränderungen, emotionale Indifferenz, Enthemmungsphänomene, Apathie und sozialen Rückzug vor Beginn der kognitiven Veränderungen.
Diagnostik von nichtkognitiven Symptomen
Verhaltensstörungen stellen v. a. für die Angehörigen die größten Herausforderungen dar. Bei der Alzheimer-Demenz führt die limbische und paralimbische Atrophie zu Halluzinationen und Wahnsymptomen, und durch die Atrophie der hinteren Raphe-Kernen zur Depressivität. Agitation, Aggressivität, Wahnerleben, Enthemmung, Affektlabilität oder Apathie treten bei über 90 % der Demenz-patient:innen auf. Diese neuropsychiatrischen Symptome haben zumeist nachvollziehbare und behandelbare somatische und Umfeld-assoziierte Ursachen, die erkannt und ausgeschaltet werden sollten. Die somatische Abklärung, eine Abgrenzung von Delir und agitierter Depression und die Zuordnung zum Demenztyp sind essenziell. An nichtmedikamentösen Therapiemöglichkeiten sind körperliche Aktivität, Musiktherapie, Realitäts-Orientierungs-Training, Reminiszenz-Therapie, Validation, sensorische Integration anzuführen.
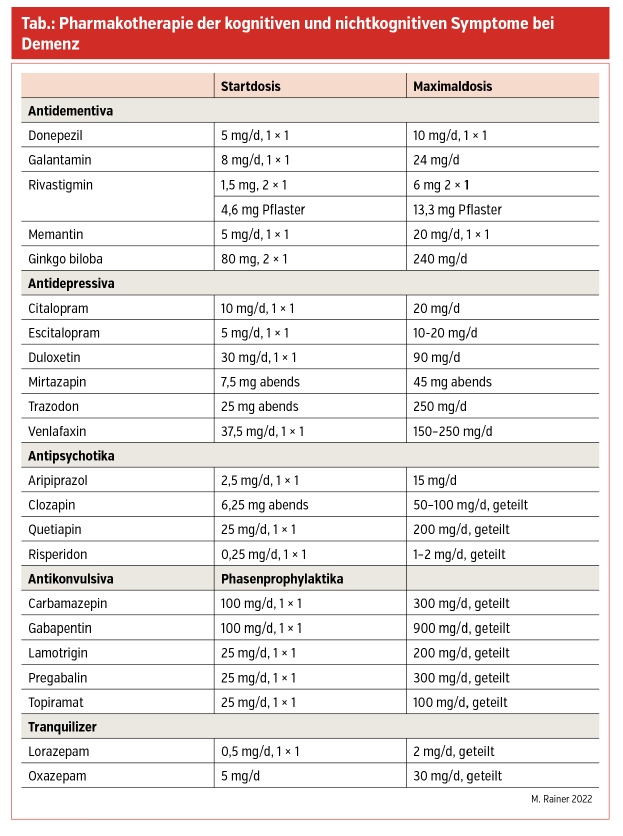
Das Fundament einer erfolgreichen Psychopharmakotherapie (Tab.) ist die antidementive Einstellung auf Cholinesterase-Hemmer, Memantine oder Ginkgo biloba. Je nach Ausprägung der Begleitphänomene (Angst und Depression, psychotische Symptomatik und nächtliche Agitation) werden nebenwirkungsarme, niedrig dosierte Psychopharmaka wie z. B. Pregabalin, Trazodon, Risperidon, Quetiapin, Stimmungsstabilisierer, Benzodiazepine und Hypnotika eingesetzt.
Was Patient:innen wissen möchten
- Wodurch entstehen Agitation und Aggressivität bei Demenz?
Bei der Alzheimer-Demenz kommt es zu einer frühzeitigen Atrophie des paralimbischen und einer Veränderung des dopaminergen Systems, wodurch Wahnsymptome mit Vergiftungs- und Bestehlungsideen und einer aggressiven Abwehr vorkommen. Bei der frontotemporalen Demenz sind derartige Verhaltensstörungen Enthemmungsphänomene. Schmerzen, Hyperthyreose, Antipsychotika-Überdosierung müssen ausgeschlossen und ständiges Korrigieren vermieden werden. - Wie sollte der allgemeine Umgang mit Demenzkranken sein?
Keinesfalls defizitorientiert, da das wiederholte Konfrontieren mit den Defiziten Rückzug, Apathie, Depressionen, Agitation und Davonlaufen verursachen kann. Stattdessen ist ein ressourcenorientiertes Vorgehen, das die vorhandenen Fähigkeiten trainiert, empfehlenswert. Die Hippocampusatrophie verhindert oft ein Erlernen neuer Inhalte.























































































