Möglichkeiten der modernen Rheumatologie
Wenn Menschen – durch den gemeinsamen Beruf verbunden – über alte Zeiten reden, kann schon Nostalgie aufkommen, und aus den alten Zeiten wird sehr schnell die „gute alte Zeit“, in der vieles anders, wenn nicht besser war. Von dieser Art Nostalgie war bei einem Treffen befreundeter Rheumatologinnen und Rheumatologen, an dem ich vor kurzem teilgenommen habe, keine Rede. Ganz im Gegenteil: Wir waren eher erstaunt, wie wenig wir unseren Patientinnen und Patienten noch vor einigen Jahrzehnten anzubieten hatten und wie stark viele von ihnen unter den damals noch wenig beeinflussbaren Auswirkungen der chronisch entzündlich rheumatischen Erkrankungen gelitten haben.
Will man sich also die Möglichkeiten der modernen Rheumatologie vor Augen führen, ist es zielführend, einen Rückblick auf (Gott sei Dank!) vergangene Zeiten vorzunehmen. Natürlich kann hier nicht die Entwicklung in der Behandlung aller rheumatischen Erkrankungen abgehandelt werden, daher beschränken wir uns auf eine relevante rheumatische Erkrankung: die rheumatoide Arthritis (RA).
Die „Präbiologika-Ära“ – keine „gute alte Zeit“ …
Blicken wir zurück in die Mitte der 1990er Jahre. Wie waren die Behandlungsmöglichkeiten und Behandlungsabläufe damals?
Auffällig ist zunächst, dass Patienten mit RA meist sehr spät zu einem Rheumatologen überwiesen wurden. Das lag vor allem daran, dass es für diese Erkrankung, außer Glukokortikoide, relativ wenige Behandlungsmöglichkeiten zu geben schien.
Ja, Basistherapeutika wie das Sulfasalazin oder das Methotrexat, die auch heute noch einen wichtigen Stellenwert in der Therapie der RA haben, wurden auch damals schon von uns Rheumatologen eingesetzt. Aber oft erst zu spät, zu zögerlich und unterdosiert.
Die Patienten, die an einer RA litten, waren daher häufig von der Erkrankung schwer gezeichnet: Sie litten an ausgeprägten Gelenkzerstörungen, die den Gebrauch von Händen und/oder Füßen massiv einschränkten. Oft waren daher orthopädische Operationen notwendig, viele der Patienten waren auf den Rollstuhl angewiesen. Manche Patienten litten auch an den systemischen Folgen der unkontrollierbaren chronischen Entzündung bis hin zur Kachexie oder entwickelten eine Amyloidose der Nieren und wurden dialysepflichtig. Bei gar nicht wenigen von ihnen kam es auch zu einem massiven Befall des Atlantodentalgelenkes und in der Folge zu einer lebensbedrohlichen atlantoaxialen Subluxation mit Kompression des Myelons.
Die Patienten waren aber auch von den Nebenwirkungen eines chronischen, oft jahrelangen Glukokortikoidgebrauchs schwer gezeichnet: Osteoporose, atrophe Haut und Muskulatur, Diabetes, Cushing, Katarakt …
Vor allem aber hat die unheilige Allianz von chronischer Entzündung, Glukokortikoidnebenwirkungen und häufigen stationären Aufenthalten zu einer deutlich erhöhten Infektanfälligkeit mit oftmals auch schweren, manchmal tödlichen, septischen Verläufen geführt.
Entscheidende Erkenntnis
Trotz oder gerade wegen dieses düsteren Bildes wurde eine entscheidende Lehre schon vor der Einführung der Biologikatherapien gezogen:
Behandle früh und intensiv!
Zahlreiche Studien haben gezeigt, dass eine möglichst frühe Behandlung der RA die oben erwähnten Komplikationen verhindert. Dabei wird auch heute noch zunächst in aller Regel mit Methotrexat therapiert, im Unterschied zu den 1990ern aber sehr früh im Verlauf der Erkrankung (ideal schon Wochen nach den ersten Beschwerden) und in einer wesentlich höheren Dosierung (bis zu 30 mg Methotrexat/Woche).
Durch die obligatorische Zugabe von Folsäure konnten die meisten Nebenwirkungen deutlich reduziert werden. Zu Beginn der Therapie sind engmaschig Laborkontrollen notwendig, im Verlauf genügen Kontrollen alle 3 bis 4 Monate.
Diese „neue“ Art zu therapieren hatte aber eine wesentliche Voraussetzung: Wir Rheumatologen benötigen zur bestmöglichen Versorgung der RA-Patienten möglichst gute Kooperationen!
Denn natürlich suchen die meisten Patienten mit Gelenkschmerzen ganz unterschiedlicher Genese zunächst ihre praktischen Ärzte auf. Häufig suchen Betroffene auch in der Apotheke um Rat. Nur wenn es gelingt, aus dieser großen Gruppe sehr rasch jene Patienten zu identifizieren, die an einer RA leiden, kann rasch eine effiziente Therapie eingeleitet werden. Hier hat sich in den letzten Jahrzehnten Enormes entwickelt, denn unsere Kollegen weisen die Patienten immer früher und zielgerichteter zu.
Fortschritte in der „Präbiologika-Ära“:
Die Versorgung der Patienten mit RA hat sich seit Mitte der 1990er enorm verbessert, weil:
- die Patienten immer früher mit einer Basistherapie (meist MTX) behandelt werden und
- die Dosierungen der Basistherapien rasch auf wirksame Werte (zum Beispiel 25–30 mg Methotrexat/Woche) gebracht wurden.
- All das war nur dank der immer schnelleren und zielgerichteteren Zuweisung zum Facharzt möglich.
Wann sollte man an eine mögliche RA denken?
- Morgensteifigkeit der Hände (Dauer: eine Stunde oder länger)
- Schmerzen und teigige Schwellungen der Hand- und/oder der Fingergrund- oder Mittelgelenke
- (eventuell) erhöhte Entzündungswerte
- (eventuell) erhöhter Rheumafaktor oder aCCP-Antikörper
Die Biologika-Ära
So sehr die oben beschriebenen Maßnahmen zu einer Verbesserung in der Therapie von Menschen mit RA geführt haben: Klar ist, dass der eigentliche Durchbruch mit der Entwicklung der Biologika erzielt wurde, da nunmehr auch Patienten, die nicht hinreichend auf die bis dato eingesetzten Therapien angesprochen hatten, erfolgreich therapiert werden konnten.
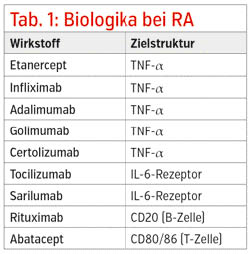
Die ersten der Biologika waren Antikörper, die gegen Tumor-Nekrose-Faktor gerichtet sind (TNF-Blocker), dann wurde ein Interleukin-1-Rezeptor-Antagonist erprobt, der zwar bei Patienten mit RA wirksam ist, aber schwächer als die TNF-Blocker. In der Folge wurden Antikörper gegen den IL-6-Rezeptor entwickelt, aber auch Antikörper, die Interaktionen von Entzündungszellen oder die Bildung von im Entzündungsprozess relevanten Zellen hemmen. Eine Übersicht gibt Tabelle 1.
Die „Postbiologika-Ära“ – Möglichkeiten der modernen Rheumatologie
Wir Rheumatologen haben im Laufe der letzten Jahrzehnte gelernt, dass eine frühe Therapie mit entsprechend dosierten sogenannten konventionellen Basistherapeutika wie Methotrexat oder Sulfasalazin vielen RA-Patienten (in etwa 40 %) gut hilft. Wir haben des Weiteren gelernt, dass Patienten, die nicht gut auf diese Therapie ansprechen, durch Zugabe von Biologika geholfen werden kann. Wie sollen wir aber RA-Patienten behandeln, die nicht hinreichend auf Biologika ansprechen?
Hier wurden in den letzten Jahren sogenannte „small molecules“ entwickelt, also Medikamente, die im Gegensatz zu den Biologika klein sind und vor allem peroral gegeben werden können. Als Beispiel sollen die JAK-Inhibitoren genannt werden, die ihre Wirksamkeit auch bei RA-Patienten gezeigt haben, die nicht hinreichend auf Biologika angesprochen haben – und die damit die Postbiologika-Ära einläuten.
Lassen Sie mich abschließend aus dem bisher Geschriebenen die Möglichkeiten, aber auch Notwendigkeiten einer modernen Rheumatologie ableiten.
Allgemeine Grundsätze der Biologikatherapie
- Biologika können subkutan oder intravenös, nicht aber peroral verabreicht werden.
- Bei der RA sind (fast) alle Biologika in Kombination mit Methotrexat wirksamer und sollten daher auch immer (wenn möglich) kombiniert werden.
- Das gilt für andere rheumatische Erkrankungen, wie zum Beispiel die Psoriasisarthritis oder die axiale Spondyloarthritis, aber nicht.
- Alle bislang untersuchten Kombinationen unterschiedlicher Biologika haben zu vermehrten Nebenwirkungen (Infektionen) geführt und sollten daher nicht verabreicht werden.
- Infektionen sind (in unterschiedlichem Ausmaß) die Hauptnebenwirkung der Biologika, vor allem zu Beginn der Therapie und vor allem in Kombination mit Glukokortikoiden.
- Nicht alle Biologika wirken bei allen rheumatischen Erkrankungen.
Die Tatsache, dass wir einerseits enorm an Therapiemöglichkeiten gewonnen haben und möglichst früh im Laufe der Erkrankungen behandeln müssen, andererseits aber nicht jede auch noch so moderne Therapie bei jeder (entzündlich rheumatischen) Erkrankung wirkt, erfordert eine frühe und exakte Diagnose. Das ist in einem Fachgebiet, das in Diagnose und Differenzialdiagnose immer noch so klinisch orientiert ist, nicht immer leicht.
Weiters wird es in Zukunft auch darum gehen, besser zu verstehen, welcher Patient von welcher Therapie optimal profitiert, um unnötige Risiken, sinnlose Zeitverzögerungen, aber auch Kosten zu vermeiden.
Noch viel wichtiger aber erscheint mir die Zusammenarbeit mit den Kollegen anderer Fachbereiche und hier vor allem mit den praktischen Ärzten.
Ebenso positiv sehe ich die Zusammenarbeit, aber auch den Austausch mit Pharmazeuten, die durch ihre unterstützende Beratung für Patienten eine wichtige Rolle spielen.
Gerade chronisch Kranke sehen sich mit einer Vielzahl von Herausforderungen konfrontiert, die von einer einzelnen Berufsgruppe oft nicht abgedeckt werden kann. Hier trägt das Miteinander aller in der Versorgung Tätigen wesentlich zu einer besseren Versorgung bei!