Blutungsstörungen bei Jugendlichen
Mädchen sind zwar Superheroes, aber keine kleinen Frauen. Ihre Blutungsprobleme haben andere Ursachen und müssen anders behandelt werden. Um eine Blutungsstörung bei Mädchen sicher zuordnen zu können, bedarf es zunächst einer Begriffsklärung: Was ist normal – was ist pathologisch?
Normale Menstruation und Pubertätsentwicklung
Von Eumenorrhö, einer physiologischen Menstruation, spricht man, wenn eine Blutung alle 28 (± 5 Tage) eintritt, die Dauer 5–7 Tage nicht überschreitet und der Blutverlust 20–80 ml Blutverlust beträgt. Das entspricht etwa 3 bis 6 Binden pro Tag.
Für die Beurteilung der hormonellen und körperlichen Entwicklung während der Pubertät wird die Einteilung nach Tanner herangezogen. Zwischen 8 und 13 Jahren gilt der Pubertätsbeginn als normal. Dieser als Tanner-Stadium 2 definierte Zeitpunkt gilt als individueller Start der Pubertät. Tanner 2 ist klinisch durch eine tastbare Brustknospe und beginnende Pubarche (sichtbares Wachstum der Schamhaare) definiert. Im Abdominalultraschall zeigt sich zu diesem Zeitpunkt ein schmaler „pfefferoniförmiger“ infantiler Uterus ohne endometriales Echo, mit einem Korpus-Zervix-Verhältnis von 1:2. Ab dem Stadium Tanner 3 lässt sich ein Endometriumecho darstellen. Der Uterus verändert sich in seiner Form weg von einer Dominanz der Zervix hin zu einer verkürzten Zervix mit dominantem, birnenförmigen Corpus uteri.
Menarche: Die Menarche setzt im Entwicklungsstadium Tanner 4 ein, was (bei regelrechter Pubertät) zwei Jahre nach Beginn der Brustentwicklung geschehen muss. Das Durchschnittsalter in Europa liegt seit vielen Jahrzehnten stabil bei 12,8 Jahren.
Bleibt die Menarche zwei Jahre nach Beginn der Brustentwicklung aus, so ist eine umgehende kindergynäkologische Abklärung notwendig, um irreparable Folgeschäden wie etwa Kleinwuchs zu verhindern.
Anovulatorische Zyklen: Aufgrund einer physiologischen Unreife der hypothalamisch-hypophysären Achse sind bis zu 2,5 Jahren nach der Menarche ca. 50 % der Zyklen anovulatorisch.
Da das Gonadotropin-releasing Hormone (GnRH) in den beiden ersten Jahren nach der Menarche noch nicht in strenger Pulsatilität ausgeschüttet werden kann, findet im Hypophysenvorderlappen auch keine adäquate LH/FSH-Ausschüttung statt. Ohne ausreichend hohen LH-Spiegel bleibt die Ovulation aus, der Follikel rupturiert nicht und wandelt sich nicht in das Progesteron-produzierende Corpus luteum um. Es entsteht eine verlängerte Östrogenphase, in der sich das Endometrium so weit aufbaut, dass es von den Spiralarterien nicht mehr versorgt werden kann und es zu einer Durchbruchsdauerblutung bei hohem Endometrium kommt. Östrogene und Gestagene haben daher in den ersten beiden Jahren nach Menarche noch kein stabiles Gleichgewicht.
Blutungsstärke undMenstruationstracking
Bis zu 75 % aller Mädchen, die – meist in Begleitung ihrer Mütter – eine gynäkologische Ordination aufsuchen, kommen wegen Menstruationsproblemen. Die Blutungsanamnese zu erheben gestaltet sich oft erstaunlich schwierig, da Mädchen schlecht über ihren eigenen Zyklus Bescheid wissen. Es ist ratsam, eine gute App bereitzuhaben, die man mit dem Mädchen durchbespricht. Alle Teenager haben ein Handy und fühlen sich im Umgang mit Apps wohl. Es macht ihnen Spaß, diese gewissenhaft zu verwenden, und das hat für uns Gynäkologen den Vorteil, dass die Folgevisite ein klares Bild über Amenorrhöen, Tempo- und Typusstörungen der Menstruation, Zusatzblutungen, chronische abnorme Blutungen, Durchbruchsblutungen, Ovulationsblutungen und Dysmenorrhö gibt. Zusätzlich erheben einige sogenannte Menstruations-Apps auch prämenstruelle Symptome, wie Stimmungsschwankungen, Fatigue und Libido, die aber selten bei jungen Mädchen eine wesentliche Rolle spielen.
Abnorme uterine Blutung (AUB)
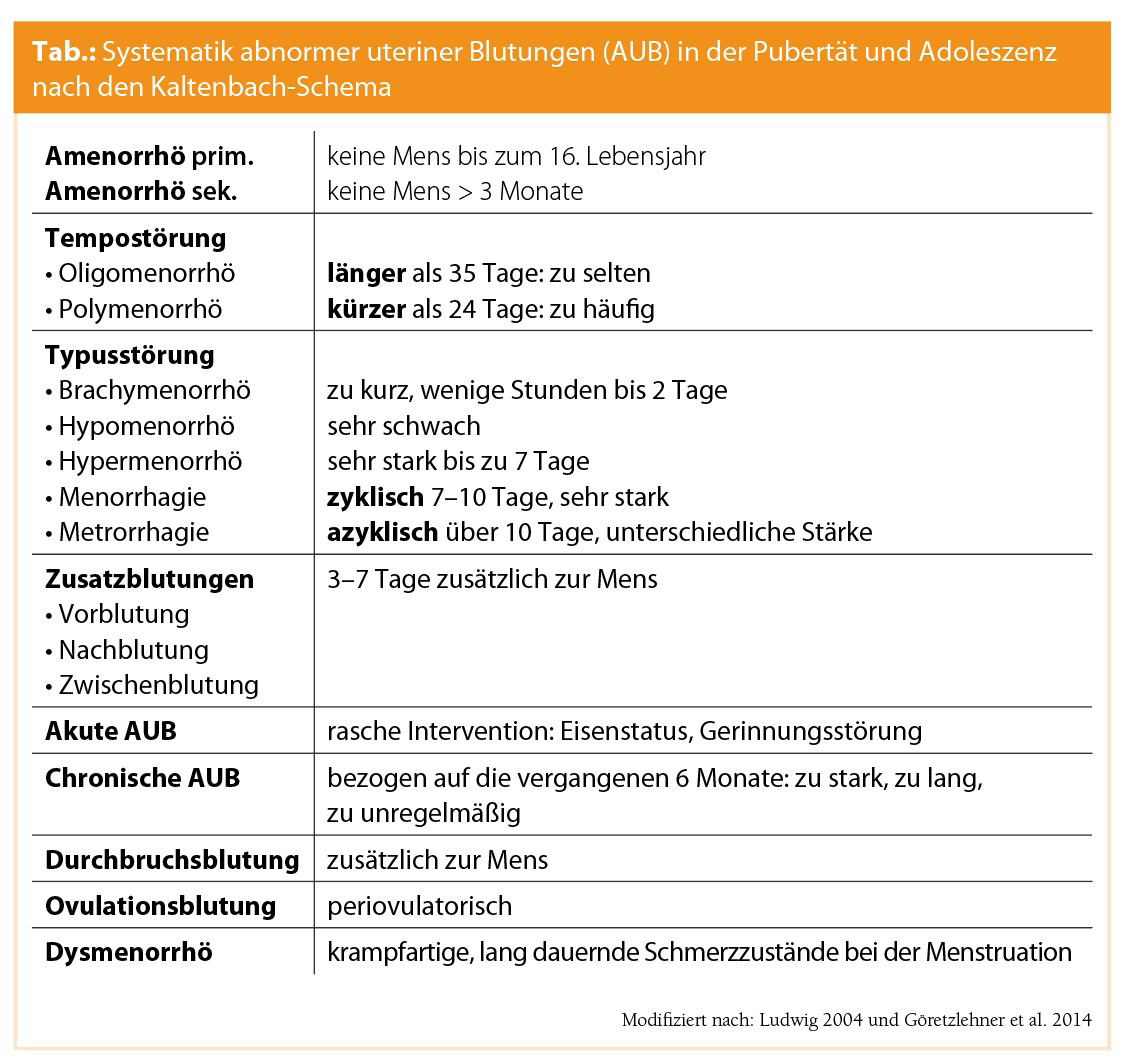
Das Kaltenbach-Schema (modifiziert nach Ludwig, 2004, und Göretzlehner et al., 2014) erweist sich als hilfreiche Systematik abnormer uteriner Blutungen in der Pubertät und Adoleszenz (Tab.).Die Blutungsstärke einer adoleszenten Patientin zu objektivieren ist schwierig, da ihr die Vergleiche fehlen. Schematische Bilder helfen ihr oft dabei. Man lässt sie angeben, wie oft sie pro Vormittag die Binde oder den Tampon wechseln muss. Dabei soll sie zeigen, wie voll die Binde oder der Tampon dann sind. Pro Vormittag sind bis zu 2 blutgetränkte Binden bzw. Tampons (Größe normal) als regelrechte Blutung zu werten.
Die Abklärung der abnormen uterinen Blutung in der Pubertät sollte von zwei Überlegungen getragen werden:
- Unnötige Untersuchungen müssen vermieden werden, da sie unangenehm bis traumatisierend für das Mädchen sein können sowie unnötige Kosten erzeugen.
- Pathologien dürfen nicht übersehen werden.
Folgendes Schema kann als Leitfaden einer umfassenden Anamnese bei Jugendlichen und Adoleszentinnen benutzt werden:
- Spontanbericht: In diesem lässt man das Mädchen unter Mithilfe der Begleitperson die Beschwerden und Symptome frei schildern, um sich ein Bild darüber zu machen, worin der subjektive Leidensdruck besteht.
- Zyklusanamnese: Verlauf der letzten Blutung/Blutungen in Hinblick auf Regelmäßigkeit, Intensität, Schmerzen, zusätzliche Beschwerden. Falls dies nicht klar geschildert werden kann, sollte eine Menstruations-App empfohlen werden.
- Pubertätsentwicklung nach Tanner:
Pubarche: Beginn der Scham-/Achselbehaarung
Telarche: Zeitpunkt des Pubertätsbeginns Tanner 2
Menarche: 2 Jahre nach der Telarche, tritt bei Tanner-Stadium 4 ein
Größe, Gewicht: Hier empfiehlt sich das Weiterführen der pädiatrischen Wachstumskurven. Adipöse Mädchen haben eine frühere Menarche. Essstörungen und exzessiver Sport hingegen führen zu einer verzögerten Menarche. Das Ausbleiben des Wachstumsschubes bzw. ein zu früher pubertärer Wachstumsschub muss unbedingt abgeklärt werden.
Androgenisierung: V. a. PCOS, Hyperandrogenämie - Persönliche Krankheitsgeschichte: Diese muss inklusive etwaiger Medikamenteneinnahmen (z. B. Antidepressiva, Schilddrüsenmedikation etc.) vollständig erörtert werden.
- Familienanamnese: Hämophilie in der Familie kann ein Hinweis auf die Ursache einer Hypermenorrhö sein. Menopause praecox in der näheren Verwandtschaft (POF – Premature Ovarian Failure) sollte erfragt werden.
- Körperliche Untersuchung: Diese ist nur durchzuführen, wenn das Mädchen zustimmt! Zudem macht es Sinn, die Eltern dazu kurz hinauszubitten, da Mädchen in der Pubertät oft ein ausgeprägtes Schamgefühl den Eltern gegenüber entwickeln, das es zu respektieren gilt, und mitunter wichtige anamnestische Informationen ohne Beisein der Eltern mit dem Arzt teilen: bereits stattgefundene sexuelle Kontakte oder Nikotin- und Drogenmissbrauch.
Oberkörper: Inspektion und Palpation, um die Brustentwicklung zuordnen zu können
Beurteilung der Achsel-/Schambehaarung
vaginale Inspektion zur Inspektion des Hymens: Dabei muss beurteilt werden, ob der Östrogenisierungsgrad des Hymens der Pubertätsentwicklung entspricht. Ab Tanner 2 kann man eine Östrogenisierung des Hymens erwarten. Die vaginale Inspektion kann am gynäkologischen Stuhl oder bei kleineren Mädchen in der Knie-Ellenbogen-Lage auf der Liege erfolgen. Zudem soll eine Beurteilung von hymenalen/vaginalen Auffälligkeiten wie Hymenalatresie oder transversalem Vaginalseptum, die zu einem Rückstau von Menstruationsblut mit zyklischen Schmerzen führen, erfolgen. Eine vaginale Untersuchung sollte nur bei gut östrogenisiertem Hymen stattfinden, da es ansonsten zu schmerzhaft ist. - Ultraschall: Falls das Mädchen Virgo ist, muss der Ultraschall abdominal durchgeführt werden. Bei guter Aufklärung und gut östrogenisiertem Hymen wird ein Vaginalschall aber meist toleriert.
Beurteilung des Pubertätsgrades anhand der Uterusform: Die Pfefferoniform spricht für einen infantilen Uterus, das Verhältnis der Zervix zum Fundus entspricht 2:1. Der östrogenisierte Uterus weist eine Birnenform mit dem Zervix-Fundus-Verhältnis von 1:2 auf.
Ovarien: Kontrolle auf mögliche Zysten. Cave: Multifollikuläre Ovarien sind in der Pubertät und Adoleszenz physiologisch und kein Hinweis auf PCOS.
Überprüfung, ob Nieren angelegt sind: Nierenagenesie geht häufig mit einer Verschlussfehlbildung der Müllerschen Gänge einher.
Je nach Ergebnis dieser Basisuntersuchung sollten gezielt weiterführende Untersuchungen veranlasst werden: Hormonstatus inklusive Schilddrüsenabklärung, Blutbild, Eisenstoffwechsel, Hämophilieabklärung, Funktionstests oder humangenetische Testungen.
Blutungsstörungen bei Jugendlichen
Primäre Amenorrhö mit normaler Pubertätsentwicklung: Bestehen zyklische Schmerzen, so muss an einen Rückstau von Menstruationsblut gedacht werden. Hämatometra und Hämatokolpos zeigen sich im Ultraschall. Die vaginale Inspektion bestätigt die Verdachtsdiagnose, wenn das Hymen prall vorgewölbt ist und das gestockte Blut dunkel durchschimmert. Eine primäre Amenorrhö ohne Schmerzen wirft die Frage auf, ob überhaupt innere Geschlechtsorgane vorhanden sind und, wenn ja, in welchem Entwicklungsstadium:
- Uterusaplasie bei Mayer-Rokitansky-Küster-Hauser-Syndrom; keine Uterusanlage, aber Hoden anstatt der Ovarien bei Androgeninsensitivitätssyndrom (CAIS, weiblicher Phänotyp, männlicher Genotyp) oder Ovarialdysgenesie bei Ullrich-Turner-Syndrom. Im Falle von Mosaiken des Ullrich-Turner-Syndroms (46XX/46XY etc.) findet unter Umständen eine Pubertätsentwicklung statt.
- Bei hypergonadotroper Amenorrhö (hohes LH, FSH) sollten immer ein Ultraschall und eine genetische Testung erfolgen. Da LH und FSH keine Wirkung an Erfolgsorganen aufweisen, muss überprüft werden, ob diese vorhanden sind.
- Essstörungen gehen oft mit exzessivem Sport einher und führen zu einer Unteröstrogenisierung und dadurch zu einem infantilen Hymen bei vorhandenem Uterus und Ovarien. Essstörungen und andere chronische Krankheiten können auch zu einer deutlich verzögerten Pubertätsentwicklung führen.
- PCOS und adrenogenitales Syndrom zeigen im Hormonstatus hohe Androgenspiegel bei mitunter normal östrogenisiertem Hymen!
Primäre Amenorrhö mit ausbleibender Pubertätsentwicklung: Wurden die Ovarien nicht exogen, etwa durch Strahlen- oder Chemotherapie, geschädigt, sollte eine genetische Abklärung erfolgen.
Sekundäre Amenorrhö: Bei der sekundären Amenorrhö, dem Ausbleiben der Menstruation seit mehr als 3 Monaten, sollte als erster Schritt stets eine Schwangerschaft ausgeschlossen werden. Während der ersten 2,5 Jahre nach der Menarche gilt die sekundäre Amenorrhö als physiologisch und ist nicht behandlungswürdig. Wichtig sind das Beruhigen der Eltern, die oft um die Fruchtbarkeit ihrer Tochter bangen, sowie die Aufklärung. Mönchspfeffertabletten 4 mg 2 x täglich über 6 Monate und Myo-Inositol 500 mg 1 x 1 unterstützen die hypothalamisch-hypophysäre Reifung und beschleunigen das Entstehen eines normalen Zyklus. Nach 2,5 Jahren post Menarche müssen ein POF, verursacht durch Essstörungen, Hypophysenadenome mit hohen Prolaktinwerten, Schilddrüsenerkrankungen, PCOS, AGS und weitere genetische Defekte, wie das Ullrich-Turner-Syndrom, abgeklärt werden.
Juvenile Dauerblutung/Menorrhagie: Hauptursache der juvenilen Dauerblutung ist die Unreife der hypothalamisch-hypophysären Achse, die während des Zyklus zu einer Östrogendominanz mit hohem Endometrium und schließlich einer Durchbruchsblutung führt. Als seltenere Ursachen müssen eine Schwangerschaft, Polypen, hormonsezernierende Tumoren, Gerinnungsstörungen (Hämophilie oder Willebrand-Jürgens-Syndrom) und Sarkome ausgeschlossen werden.
Polymenorrhö: Bei Polymenorrhöen, dem zu häufigen Menstruieren und einem Zyklus kürzer als 24 Tage, bestehen oft anovulatorische Zyklen und erheblicher Blutverlust, der mit dem Fatiguesyndrom einhergeht. Lässt sich im Ultraschall ein hohes Endometrium darstellen, spricht dies für eine gute Östrogenisierung. In diesem Fall sollte Dydrogesteron 10 mg ab dem 9. bis zum 26. Zyklustag gegeben werden. Bei niedrigem Endometrium empfiehlt sich kombiniertes Östrogen/Gestagen und eventuell eine kombinierte Pille für 3 Monate. Lehnen die Eltern eine hormonelle Therapie ab, so kann Mönchspfeffer 4 mg 2 x täglich kombiniert mit Myo-Inositol 500 mg 1 x 1 über 6 Monate helfen. Zusätzlich ist oft eine Eisensubstitution erforderlich.
Akute abnorme uterine Blutung: Hier gilt bei hoch aufgebautem Endometrium: Dydrogesteron 10 mg über 14 Tage und danach ein kombiniertes Östrogen/Gestagen-Präparat. Bei schmalem Endometrium: zunächst Estradiolvalerat 2 mg über 10 Tage, danach ein kombiniertes Östrogen/Gestagen-Präparat. Wenn die Blutung nach 3 Tagen nicht sistiert, wird entweder die Östrogendosis für 10 Tage verdoppelt oder das kombinierte Östrogen/Gestagen-Präparat verdoppelt. Es wird allgemein empfohlen, bei den kombinierten Präparaten Levonorgestrel-haltige zu verwenden, da sie das niedrigste Thromboserisiko aufweisen. Um die akute Blutung so rasch wie möglich zu stoppen, kann Tranexamsäure gegeben werden. Auch hier gilt es, den Eisenstatus zu erheben und eine eventuell nötige Eisensubstitution zu bedenken.
Hypermenorrhö/Menorrhagie: Zwischen 5 und 20 % der Menorrhagien bei Jugendlichen werden dem Willebrand-Jürgens-Syndrom als Ursache zugeschrieben. Es ist eine erbliche Erkrankung unterschiedlicher Ausprägung. Das Leitsymptom sind regelmäßige Zyklen mit Hypermenorrhöen. Cave: Quick-Wert, PTT, TZ sind häufig normal. Als Akuttherapie, um einen Blutungsstopp rasch zu erreichen, kann Tranexamsäure mit einem kombinierten Kontrazeptivum, wenn nötig, 3 x täglich eingenommen werden. Kommt es zu keiner ausreichenden Blutstillung, muss die Gabe von Gerinnungsfaktoren bedacht werden. Zur weiteren Prophylaxe eignen sich monophasische orale Kontrazeptiva, gegebenenfalls im Langzyklus, oder idealerweise eine 5-jährige Minihormonspirale, die in kurzer Sedoanalgesie eingelegt werden sollte, um das Mädchen nicht zu traumatisieren. An eine Koagulopathie muss gedacht werden, wenn die Patientin bei Verletzungen oder Operationen (Polypenextraktion, Tonsillektomie etc.) verstärkt geblutet hat, an häufigem Nasenbluten leidet, bei Zahnextraktionen verstärkt blutet und es eine positive Familienanamnese gibt.
Weitere Blutungsstörungen: Prämenstruelle Schmierblutung, Ovulationsblutung und postmenstruelle Schmierblutung – all diese Beschwerden können mit Mönchspfeffer oder kombinierten Kontrazeptiva gut behandelt werden.