EGFR- und VEGF-Antikörper
Die Entwicklung der monoklonalen Antikörper gegen den epidermalen Wachstumsfaktor- Rezeptor (EGFR) und den VEGF (Vascular Endothelial Growth Factor) hat das therapeutische Armamentarium von soliden Tumoren beträchtlich erweitert (Tab. 1). Das Nebenwirkungsprofil der EGFR-Inhibitoren und der Hemmer der Angiogenese sind vollkommen unterschiedlich; lediglich unspezifische Symptome wie Fatigue sowie milde Nausea/ Emesis und Diarrhö können durch alle antitumoralen Medikamente und somit auch durch Antikörper gegen VEGF bzw. den EGFR verursacht werden.
|
Tab. 1: Antikörper gegen VEGF und EGFR; zugelassene Indikationen |
||
|---|---|---|
| Substanz | Handelsname | Indikation |
| Bevacizumab | Avastin® | Kolorektalkarzinom Ovarialkarzinom Nierenzellkarzinom Bronchialkarzinom (Adenokarzinom) Mammakarzinom Glioblastom |
| Cetuximab | Erbitux® | Kolorektalkarzinom (wt-KRAS) HNO-Tumoren |
| Panitumumab | Vectibix® | Kolorektalkarzinom (wt-KRAS) |
Substanzen, Dosierung, Begleittherapie, Toxizität
Bevacizumab (Avastin®, monoklonaler Anti-VEGF-Antikörper
Dosi
| 1 | 5 mg/kg KG alle 2 Wochen oder |
| 7,5 mg/kg KG alle 3 Wochen. | |
| 2 | 10 mg/kg KG alle 2 Wochen oder |
| 15 mg/kg KG alle 3 Wochen. |
1 Kolorektalkarzinom
2 Ovarial-, Mamma-, Nierenzellkarzinom, NSCLC (Adeno-CA), Glioblastom
Begleitmedikation: keine erforderlich; Die initiale Dosis sollte über 90 Minuten als intravenöse Infusion appliziert werden. Wenn die erste Infusion gut vertragen wird, kann die zweite Infusion über 60 Minuten und alle folgenden Infusionen über 30 Minuten gegeben werden. Es gibt jedoch auch eine Studie, die eine gute Verträglichkeit des Antikörpers bei einer Infusionsdauer von 10 Minuten beobachtet hat, sofern die erste (über 90 Minuten) und die zweite (über 60 Minuten) Infusion gut toleriert wurden.
Cetuximab (Erbitux®, monoklonaler Anti-EGFR-Antikörper)
Dosis:
-
Initialdosis 400 mg/m2, gefolgt von wöchentlicher Dosierung von 250 mg/m2 oder
-
500 mg/m2 alle 2 Wochen (Daten aus Phase-II-Studien)
Begleitmedikation: Kortikosteroide +/ Antihistaminikagabe vor den ersten drei Cetuximab-Infusionen obligat (90% der infusionsbedingten Reaktionen treten während der ersten drei Infusionen auf). Infusionsdauer: 120 Minuten bei erstmaliger Gabe, alle weiteren Infusionen über 60 Minuten; zwischen Cetuximab und Chemotherapiegabe ist 1 Stunde Pause einzuhalten.
Toxizität: Anaphylaxie (gravierend in etwa 3%), dermatologische Reaktionen (Erythem, Pruritus, Akne, Fissuren der Haut, Onycholyse, Paronychie, Xerosis, Hypertrichose, Trichomegalie), Fatigue, Konjunktivitis, Blepharitis, verstärkter Tränenfluss, trockene Nasenschleimhaut, Atemnot, Hypomagnesiämie, Diarrhö, Stomatitis, leichte Nausea/Emesis.
Panitumumab (Vectibix®, monoklonaler Anti-EGFR-Antikörper)
Dosis:
-
6 mg/m2 alle 2 Wochen
Begleitmedikation: Prämedikation nicht routinemäßig erforderlich, da es sich um einen humanen Antikörper handelt. Infusionsdauer: 60 Minuten.
Toxizität: dermatologische Reaktionen (Erythem, Pruritus, Akne, Fissuren der Haut, Onycholyse, Paronychie, Xerosis, Hypertrichose, Trichomegalie), Fatigue, Konjunktivitis, Blepharitis, verstärkter Tränenfluss, trockene Nasenschleimhaut, Atemnot, Hypomagnesiämie, Diarrhö, Stomatitis, leichte Nausea/Emesis.
Management und Prophylaxe antikörperassoziierter Nebenwirkungen
Infusionsreaktionen: Durch die Weiterentwicklung der monoklonalen Antikörper von Mausantikörpern über chimäre zu humanisierten und letztlich humanen Antikörpern haben die Infusionsreaktionen deutlich abgenommen und verlaufen milder. Eine Prämedikation mit Steroiden +/ Antihistaminika und evtl. H1-Blockern ist vor der Verabreichung von chimären Antikörpern, welche am Suffix -ximab erkennbar sind, erforderlich. So wurden in etwa 3% der Patienten, die mit Cetuximab behandelt wurden, schwerwiegende Infusionsreaktionen (Grad 3 oder 4) beobachtet, die in der Regel während der ersten oder zweiten Infusion auftraten. Die Wahrscheinlichkeit einer gravierenden Reaktion nach der 3. Cetuximab-Infusion ist so gering, dass bei guter Verträglichkeit die Prämedikation ab der 4. Infusion weggelassen werden kann. Vor der Gabe von humanisierten (Suffix:zumab) und humanen Antikörpern (Suffix: -mumab) ist eine routinemäßige Prophylaxe nicht erforderlich.
Management und Prophylaxe substanzspezifischer Nebenwirkungen
VEGF-Antikörper: Bevacizumab
Zu den häufigsten Reaktionen während einer Therapie mit Bevacizumab zählen die arterielle Hypertonie, Proteinurie, arterielle Thromboembolien und Blutungen (Tab. 2). Bevacizumab kann zu einer verzögerten Wundheilung, Magen-/Darm-Perforationen und/oder Fistelbildungen führen. Seltene unspezifische Symptome umfassen Fatigue, Diarrhö und leichte Nausea/Emesis. Zu weiteren selten beobachteten Nebenwirkungen zählen die Kardiomyopathie, hyperten sive Enzephalopathie, Cephalea, Bauchschmerzen, Nasenseptumperforation (Kasuistik), Kieferosteonekrose (Kasuistik), mikroangiopathische hämolytische Anämie (Kasuistik).
| Tab. 2: Vorgehen bei Bevacizumab-bedingten Nebenwirkungen | |
|---|---|
| Vorgehen bei Toxizität | Nebenwirkung |
| Bevacizumab pausieren |
|
| Bevacizumab dauerhaft beenden |
|
Wundheilungsstörungen: Wie in allen Studien gezeigt wurde, kann Bevacizumab zu Wundheilungsstörungen führen, weshalb während einer Behandlung mit Bevacizumab elektive Operationen nur im Abstand von 35 Wochen zur letzten Infusion geplant werden sollten. Nach chirurgischen Eingriffen ist ein Interwall von 4 Wochen zu beachten. Für andere Substanzen, welche den VEGF (Vascular Endothelial Growth Factor) inhibieren, gibt es keine verlässlichen Angaben, allerdings sollte vor großen Eingriffen die Einnahme von oralen Inhibitoren des VEGF unterbrochen werden.
Hypertonie: Alle VEGF-inhibierenden Substanzen können zu einer Hypertonie führen. Die Klassifikation der Hypertonie erfolgt nach dem Bedarf der antihypertensiven Therapie (Grad 2: ein antihypertensives Medikament, Grad 3: ≥ 2 Medikamente, Grad 4: hypertensive Krise). Zur Blutdruckeinstellung eignen sich alle antihypertensiven Medikamente bzw. gibt es keine Präferenz für eine Substanzklasse. Ein nicht adäquat eingestellter Blutdruck kann zu einer seltenen zerebralen Nebenwirkung, der Leukenzephalopathie, führen und sollte deshalb unbedingt vermieden werden. Etwa 68 Wochen nach Beendigung der Anti-VEGF-Therapie kann sich der Blutdruck normalisieren, weshalb Blutdruckkontrollen auch über die Behandlungszeit mit Bevacizumab hinaus empfohlen werden.
Arterielle und venöse Thrombosen: Viele Tumorerkrankungen, aber auch zahlreiche antitumorale Medikamente (Zytostatika, Hormontherapie), sind mit einer erhöhten Inzidenz venöser Thrombosen verbunden. Die Befürchtung, dass eine gegen den VEGF gerichtete Therapie die Rate venöser Thrombosen zusätzlich erhöhen würde, hat sich nicht bestätigt. Allerdings wurde eine signifikante Steigerung arterieller Thrombosen (4,5% im Vergleich zu 2% mit einer alleinigen Chemotherapie) beobachtet. Patienten mit anamnestisch bekanntem Insult oder Myokardinfarkt weisen ein erhöhtes Risiko für diese Komplikation auf und sollten keine Anti-VEGF-Therapie erhalten, wenn dieses Ereignis innerhalb von 2 Jahren stattgefunden hat.
Blutungen: Während einer Therapie mit VEGF-Inhibitoren kann es zu Blutungen unabhängig von der Thrombozytenzahl kommen. In den meisten Fällen handelt es sich um eine gut managebare Epistaxis. Allerdings wurden letale Blutungen bei Patienten mit Bronchialkarzinom beobachtet, weshalb Bevacizumab nur für die Behandlung von Adenokarzinomen der Lunge zugelassen ist. Eine erhöhte Blutungsneigung bei gleichzeitiger Antikoagulation oder Acetylsalicylsäuregabe und Anti-VEGF-Therapie war in den Studien nicht zu beobachten und stellt daher keine Kontraindikation dar. Da Patienten mit ZNS-Metastasen aus Studien mit Bevacizumab ausgeschlossen waren, ist der Einsatz des Antikörpers bei Patienten mit unbehandelten ZNS-Metastasen nur unter besonderer Beobachtung von Zeichen einer ZNS-Blutung durchzuführen.
EGFR-Antikörper: Cetuximab, Panitumumab
Nebenwirkungen der Haut und deren Anhangsgebilde: Der epidermale Wachstumsfaktor (EGF) und dessen Rezeptor (EGFR) spielen nicht nur eine zentrale Rolle in der Steuerung von Zellwachstum und Proliferation von Karzinomzellen, sondern auch von gesunden Epithelien und Zellverbänden. So findet sich eine Expression des EGFR auf gesunden epidermalen und follikulären Keratinozyten, im Talgdrüsen- und Schweißdrüsenepithel, auf dendritischen, antigenpräsentierenden sowie verschiedenen verbindenden Gewebszellen. Weiters beeinflusst der EGFR die Entwicklung und Physiologie der Epidermis und der äußeren Schicht der Haarfollikel.
Die Inhibierung des EGFR führt zu Wachstumsstillstand und verfrühter Differenzierung der basalen Keratinozyten, zu einer Leukozyteninfiltration in die Kutis, zu einer Verschmälerung der Haut und zu Gewebeschäden.
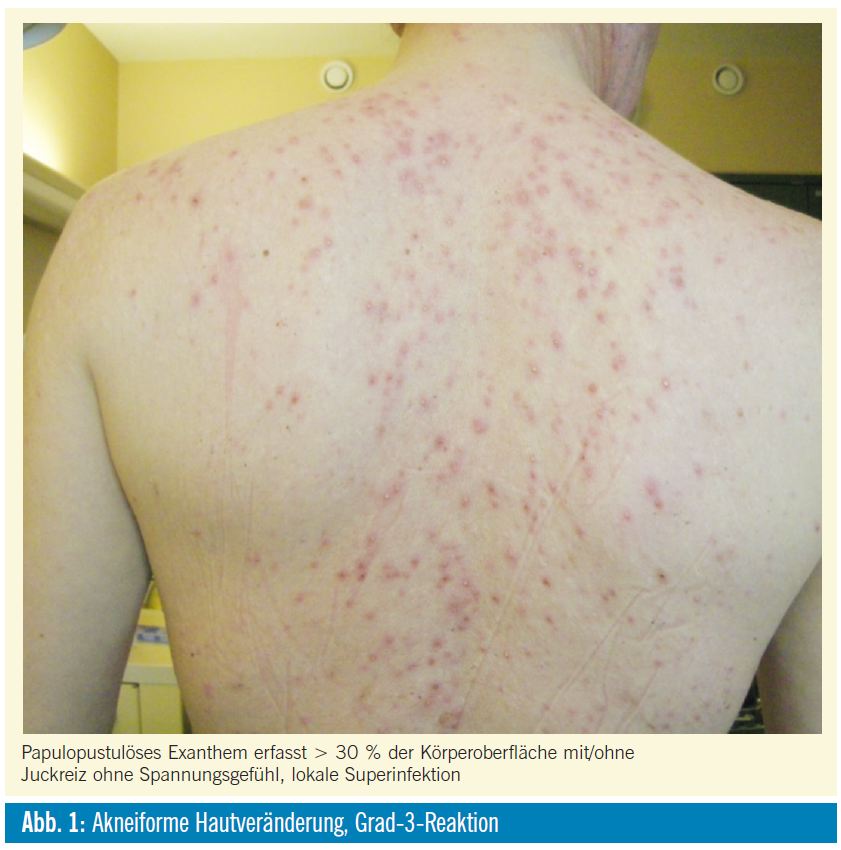
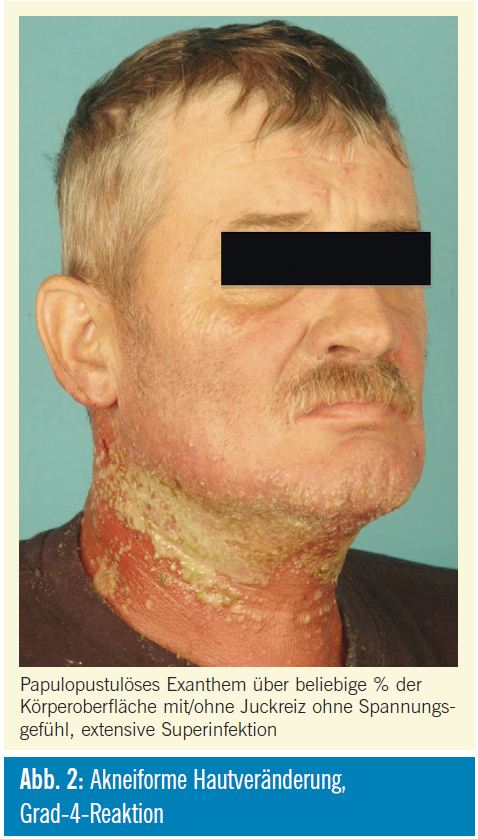
Akneiforme dermatitis (Tab. 3, 4; Abb. 1, 2): Mehr als 80% aller Patienten, welche mit Cetuximab, Panitumumab oder einem gegen den EGF-Rezeptor gerichteten Tyrosinkinaseinhibitor behandelt werden, entwickeln eine akneiforme Hautreaktion, die in 1015% aller Patienten auch gravierend verlaufen kann. Das Auftreten der Akne (> Grad 2) war in allen bislang durchgeführten Studien mit einem signifikant besseren Therapieansprechen bzw. Überleben assoziiert und gilt als prädiktiver Marker für die Wirksamkeit einer Anti-EGFR-Therapie.
Die akneiformen Hautveränderungen charakterisiert durch ein papulopustulöses Exanthem treten in der Regel 2 bis 6 Wochen nach Beginn der Behandlung v.a. in seborrhoischen Arealen auf. Zusätzlich werden häufig Juckreiz, Spannungsgefühl und Abschuppung beobachtet. Im späteren Verlauf einer EGFR-Inhibitor-Therapie können zunehmende Hauttrockenheit (Xerosis cutis), Fissuren und Einrisse an Fingern, Zehen und Fersen sowie Veränderungen der Haare und Nägel auftreten. Alle kutanen Nebenwirkungen bilden sich nach Beenden der Therapie ohne Narben zurück.
Vor Beginn der Therapie mit EGFR-Inhibitoren sollte der Patient umfassend über das Nebenwirkungsprofil und die entsprechenden vorbeugenden Maßnahmen aufgeklärt werden. Allgemeine Empfehlungen umfassen eine optimale Hautpflege (waschen mit warmem Wasser, vermeiden von parfümierten Kosmetika, verwenden von pH-neutralen Seifen und Duschölen, konsequenter Sonnenschutz) sowie Hinweise auf Faktoren, die vermieden werden sollten (heißes Föhnen der Haare, enge Hosen, Rasieren). In den ersten Wochen der Therapie sollten nichtfettende Lotionen wie Bepanthen® oder Pantothensalbe® verwendet werden, in den nachfolgenden Monaten wenn zusätzlich eine Xerose auftritt rückfettende, feuchtigkeitsspendende Lotionen mit 510% Urea wie Excipial®-U-Lipolotio oder Eucerin®-ph5-Lotion. Bei Juckreiz kann ein orales Antihistaminikum sowie Mentholcreme gegeben werden.
Wie rezent in Studien gezeigt werden konnte, vermag die prophylaktische Gabe von Minocyclin oder Doxycyclin die Intensität der akneiformen Hautreaktion effektiv zu reduzieren. Zusätzlich ist bei Auftreten von ersten Hautveränderungen eine topische Therapie mit antibiotikahältigen Cremen und Lotionen (Metronidazol-Gel/-Creme oder Erythromycin-Gel/-Creme) empfohlen. Die Gabe von Steroiden ist restriktiv handzuhaben, da Steroide per se Akne verursachen können. Bei starker Akne können saline Kompressionen (mit 0,9%iger NaCl-Lösung) hilfreich sein.
Cave bei gleichzeitiger Strahlentherapie: Die Radiotherapie kann innerhalb des Bestrahlungsfeldes zu einer Radiodermatitis führen, welche durch Medikamente, aber auch durch Salben und Lotionen verstärkt werden kann. Die Behandlung einer Hautreaktion während einer Bestrahlung muss in jedem Fall mit der Abteilung für Strahlentherapie abgesprochen werden!
| Tab. 3: Klassifikation der akneiformen Hautreaktion | |
|---|---|
| Schweregrad | Beschreibung |
| 1 | papulopustulöses Exanthem < 10% der Körperoberfläche mit/ohne Juckreiz und ohne Spannungsgefühl |
| 2 | papulopustulöses Exanthem betrifft 1030% der Körperoberfläche mit/ohne Juckreiz ohne Spannungsgefühl, lokale Superinfektion, Einschränkung der komplexen Alltagsfähigkeiten |
| 3 | papulopustulöses Exanthem erfasst > 30% der Körperoberfläche mit/ohne Juckreiz ohne Spannungsgefühl, lokale Superinfektion, Einschränkung der einfachen Alltagsfähigkeiten |
| 4 | papulopustulöses Exanthem über beliebige % der Körperoberfläche mit/ohne Juckreiz ohne Spannungsgefühl, extensive Superinfektion, lebensbedrohliche Komplikationen möglich |
| 5 | Tod |
| Übersetzung aus: NCI-CTCAE. Version 4.0 http://ctep.cancer.gov | |
| Tab. 4: Management akneiformer Hautreaktionen | |
|---|---|
| NCI-CTC | Maßnahme |
| Grad 1 | Metronidazol Gel/Creme oder Erythromycin Gel/Creme oder Benzoylperoxid Gel/Creme im Gesicht Brust/Rücken: Salicylsäure in alkoholischer Lösung; alles 2-mal täglich |
| Grad 2 | wie Grad 1, zusätzlich Minocyclin 2-mal 50 mg oder Doxycyclin 100 mg 2-mal täglich, evtl. Antihistaminikum oder Mentholcreme bei Pruritus |
| Grad 3 | mit Anti-EGFR-Therapie pausieren! wie Grad 2, zusätzlich: Kompression mit 0,9%-iger NaCl-Lösung Tetrazykline in höherer Dosierung |
| Grad 4 | gezielte Antibiotikatherapie nach Antibiogramm, Spezialabteilung |
Nagelveränderungen: Veränderungen der Nägel und der Nagelhaut treten typischerweise nach längerer Behandlungszeit auf. Der Nagelfalz schwillt zunächst an und kann dann zu schmerzhaften Erythemen und Einrissen führen. Allgemeine Hinweise umfassen das Tragen bequemer Schuhe, Pediküre, antiseptische Lösungen oder Lokaltherapien (Octenisept®). Bei Auftreten von Paronychie oder pyogenem Granulom sollten jodhaltige Salben und orale Antibiotika (nach Antibiogramm) verabreicht werden.