Abklärung und Therapie der sekundären Hypertonie aus nephrologischer Sicht
Nach seriösen Schätzungen leben in Österreich etwa 1,5 Millionen Menschen mit Bluthochdruck. Etwa die Hälfte weiß von der Diagnose, einer Behandlung unterzieht sich etwa ein Drittel. Bei der Diagnosestellung „Hypertonie“ steht der rezent publizierte Österreichische Blutdruckkonsens 20191 im Einklang mit den europäischen ESC-ESH-Leitlinien2 aus 2018. Von Hypertonie wird ab Werten von 140/90 mmHg gesprochen. Klar ist, dass der Blutdruck ein Kontinuum darstellt und eigentlich vom optimalen bis zum erhöhten Bereich jeder Anstieg um 1 mmHg mit einer Risikoerhöhung einhergeht.
Sekundäre Hypertonieformen sollten identifiziert werden, weil die eindeutig identifizierbare Grunderkrankung potenziell gezielt behandelbar ist.1 Die Prävalenz der sekundären Hypertonieformen liegt bei maximal 15 % aller Hypertoniker. Aus nephrologischer Sicht sind vor allem die medikamentös induzierte Hypertonie, die renal bedingte Hypertonie und endokrine Ursachen der sekundären Hypertonie von Interesse. Erstere ist interessant, weil sich viele der infrage kommenden Medikamente auch auf die Nierenfunktion auswirken können. Bei renaler Hypertonie, dem renovaskulären Syndrom, reicht das Spektrum von der asymptomatischen Nierenarterienstenose bis zur ischämischen Nephropathie.3 Elektrolytstörungen werden typischerweise oft an nephrologische Schwerpunktzentren zur Abklärung verwiesen. Sie können die „red flags“ sein, die zur Diagnose endokrin bedingter Hypertonie führen.
Medikamentös induzierte sekundäre Hypertonie
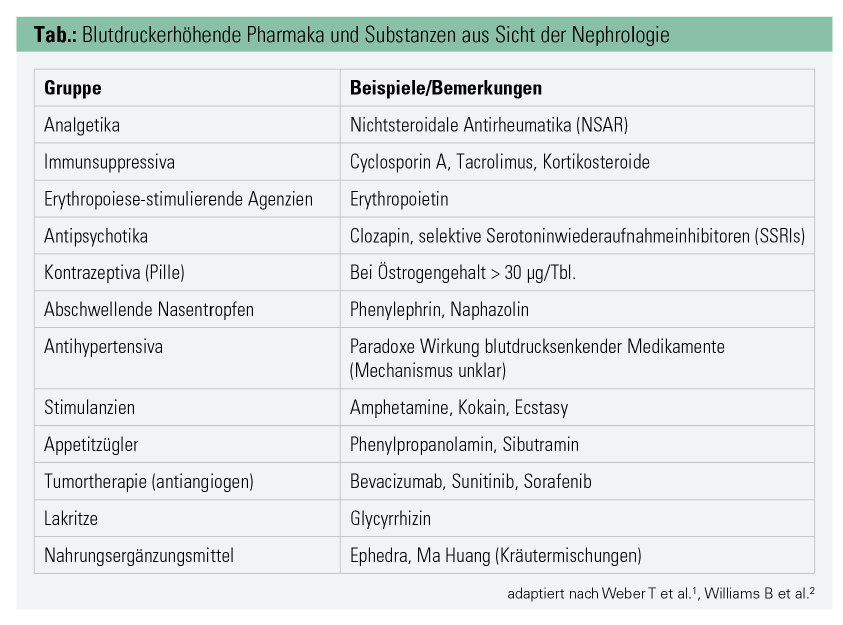
Nicht zu unterschätzen ist die Bedeutung von Medikamenten und verschiedenen Substanzen als Auslöser einer Hypertonie oder von Entgleisungen. Die Tabelle listet – ohne Anspruch auf Vollständigkeit – verschiedene Ursachen der Hypertonie auf.
Bei jeder Anamneseerhebung von Patienten mit Hypertonie ist die Frage nach Medikamenteneinnahme oder nach „Nahrungsergänzungsmitteln“ und sonstigen „Gewohnheiten“ wichtig, weil die Diagnose medikamentös induzierter Hypertonie de facto nur anamnestisch gestellt werden kann.
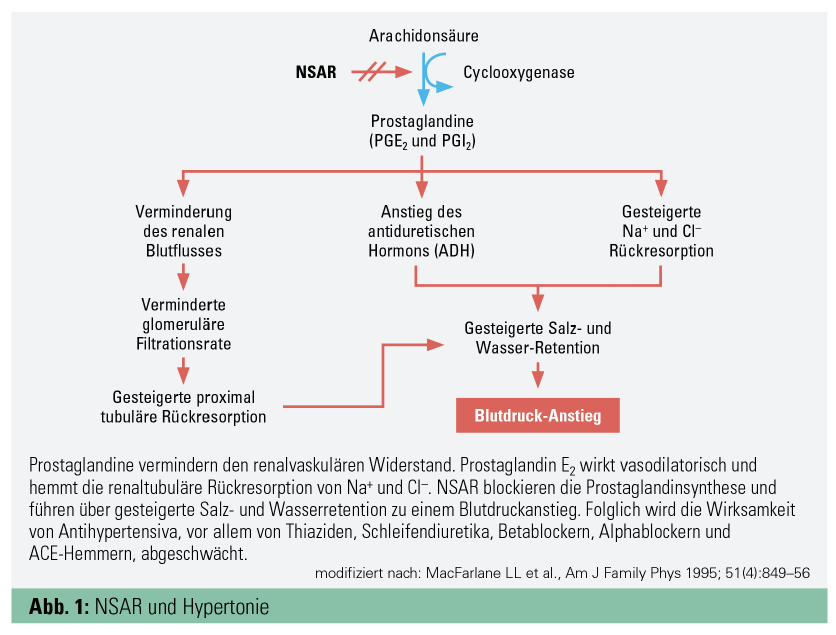
Quantitativ herausragend sind nichtsteroidale Antirheumatika (NSAR), da sie zu den weltweit am häufigsten verschriebenen Medikamenten gehören. Auch bei Hypertonikern finden sie sich häufig in der „Hausapotheke“. NSAR bewirken eine Blutdrucksteigerung im Mittel um 5 mmHg, der Anstieg fällt am deutlichsten bei Hypertonikern aus.4 Die Vorstellungen, warum NSAR den Blutdruck steigern, sind in Abbildung 1 dargestellt. NSAR-Gebrauch erhöht das Risiko, eine antihypertensive Therapie einleiten zu müssen, auf das 1,7-Fache. Abgesehen von der Blutdrucksteigerung ist nach einer Übersicht der Mayo Clinic auch das Risiko für akute Nierenschädigung nicht zu unterschätzen.5
Große Metaanalysen weisen in der Behandlung von Depressio sowohl mit trizyklischen Antidepressiva als auch mit systemischen Serotoninwiederaufnahmehemmern eine Blutdruckerhöhung nach.6, 7 Gleichzeitig ist zu bedenken, dass umgekehrt Antihypertensiva wie Betablocker und Kalziumantagonisten das Risiko für stationäre Aufnahme wegen Depression oder bipolarer Störung im Vergleich zu Renin-Angiotensin-System-Blockern verdoppeln können.8
Hormonelle Kontrazeptiva können vor allem bei Frauen mit schwangerschaftsinduzierter Hypertonie den Blutdruck steigern und zu Hypertonie führen. Dies gilt vor allem für Östrogen-Monopräparate und bei Östrogengehalt über 30 µg, wo in 24-h-Blutdruckmessungen ein Anstieg um 8 mmHg systolisch zu finden war.9
Auf weitere Substanzen, die in der Tabelle angeführt sind, kann aus Platzgründen nicht detailliert eingegangen werden. Hier ist auf Beipacktexte, Spezialliteratur und Leitlinien zu verweisen.1
Renale sekundäre Hypertonie
Mit Nierenerkrankungen geht in hohem Prozentsatz eine Hypertonie einher. Unterschieden wird die renoparenchymatöse von der renovaskulären Form. Es ergibt Sinn bei erstmaliger Feststellung einer Hypertonie, Marker einer Nierenschädigung wie Serum-Kreatinin, geschätzte glomeruläre Filtrationsrate (eGFR) und Harnbefund mit Untersuchung auf Albuminurie zu bestimmen. Eine Ultraschalluntersuchung kann ebenfalls Hinweise geben (Größendifferenz, Missbildungen, Schrumpfnieren usw.).
Renoparenchymatöse Hypertonie kommt bei fast allen Nierenerkrankungen wie Glomerulonephritis, tubulointerstitieller Nephritis, hereditären Nierenerkrankungen oder Nierenbeteiligung bei Systemerkrankungen vor und betrifft, abhängig vom Ausmaß der Nierenschädigung, bis zu 85 % der Patienten.10 Hypertoniker mit auffälligen Nierenmarkern bedürfen einer nephrologisch-fachärztlichen Abklärung. Nachdem Hypertonie nicht nur Folge einer Nierenerkrankung sein kann, sondern auch ein Progressionsfaktor für Nierenschädigung, kommt einer suffizienten Therapie große Bedeutung zu. Beginnend mit ACE-Hemmern/Angiotensin-Rezeptor-Blockern ist häufig wegen der ebenfalls antiproteinurischen Wirkung schon initial eine Kombination mit Dihydropyridin-Kalziumantagonisten und/oder lang wirksamen Thiaziden zur Blutdruckzielerreichung sinnvoll.11 Der Zielbereich liegt systolisch bei < 130 mmHg, jedoch nicht unter 110 mmHg und diastolisch bei < 80, nicht jedoch unter 70 mmHg.1
Das Spektrum der renovaskulären Syndrome ist groß und reicht von der asymptomatischen, nur zufällig entdeckten Nierenarterienstenose über die renovaskuläre Hypertonie bis zur ischämischen Nephropathie.3 Letztere ist häufiger mit Herzinsuffizienz oder erhöhtem Schlaganfallrisiko verknüpft. Diagnosegang und therapeutisches Vorgehen wurden erst kürzlich in diesem Medium umfassend abgehandelt.12
Endokrine sekundäre Hypertonie
Endokrin bedingte Hypertonie ist eine der häufigen Ursachen sekundärer Hypertonie. Unter diesen gibt es zwei häufige Formen, den primären Hyperaldosteronismus und das Phäochromozytom. Auf viele weitere seltene Formen (siehe auch „Endokrine Hypertonie“ in Referenz1) kann hier nicht eingegangen werden.
Der primäre Hyperaldosteronismus (PHA) als häufigste sekundär endokrine Hypertonieform ist gekennzeichnet durch spontane Hypokaliämie und in der weiteren Abklärung inadäquat hohes Plasma-Aldosteron (> 20 ng/dl) mit supprimiertem Renin.13 Allerdings liegt die Hypokaliämie als „red flag“ nur bei 9–37 % der Patienten mit PHA vor, bei den meisten Hypertonikern aufgrund PHA besteht Normokaliämie.14 Nach den Empfehlungen der Endokrinologischen Gesellschaft13 soll bei wiederholt gemessenen Blutdruckwerten von 150/100 mmHg, weiter bei Blutdruck > 140/90 mmHg trotz dreier Antihypertensiva inklusive eines Diuretikums bzw. bei nur durch 4 verschiedenen Antihypertensiva einstellbarem Hypertonus an die Möglichkeit eines PHA gedacht werden. Ebenso ist die Diagnose in Betracht zu ziehen, wenn bei Hypertonikern ein Inzidentalom detektiert wird, wenn gleichzeitig ein Schlafapnoesyndrom gefunden wird, bei Hypertonie und zerebralem Insult vor dem 40. Lebensjahr sowie bei allen erstgradigen Verwandten von Patienten mit PHA. Zur Diagnosesicherung soll dann eine Bestimmung der Aldosteron-Renin-Ratio erfolgen.13 Weiter ist zu differenzieren, ob ein einseitiges Nebennierenadenom, selten ein Karzinom oder eine bilaterale Nebennierenhyperplasie vorliegen, da dies das therapeutische Vorgehen beeinflusst. Bei einseitigem Adenom oder einseitiger Hyperplasie soll die chirurgische Resektion ins Auge gefasst werden. Sollte eine Operation kontraindiziert sein, dann besteht die medikamentöse Therapie in der Gabe eines Aldosteronantagonisten (initial Spironolacton, alternativ Eplerenon). Eine Sonderform stellt der familiäre Hyperaldosteronismus Typ 1 oder „glucocorticoid-remediable aldosteronism“ dar, wo eine genetische Testung erfolgen sollte. Hier besteht die Therapie in der Gabe möglichst geringer Kortikosteroiddosen, gerade so, dass ACTH gesenkt und der Blutdruck normalisiert wird. Additiv kann auch hier ein Aldosteronantagonist zugegeben werden.13
Das Phäochromozytom geht von chromaffinen Zellen entweder des Nebennierenmarks (adrenale Form, ca. 90 %) oder als Paragangliom von extraadrenalen Zellen (ca. 10 %) aus. Die Prävalenz liegt bei Hypertonikern insgesamt bei nur 0,2–0,6 %15 und sollte bei typischer Klinik (Kopfschmerzen, Schwitzen, Palpitationen, Blutdruckanstieg) erwogen werden. Weiter ist daran zu denken, wenn durch bestimmte Medikamente (Dopamin-D2-Rezeptorantagonisten wie Metoclopramid, Betablocker, Sympathomimetika wie Ephedrin, Opioidanalgetika, trizyklische Antidepressiva, Serotoninwiederaufnahmehemmer, Monoaminoxidasehemmer, Kortikosteroide – kein Anspruch auf Vollständigkeit) „Anfälle“ ausgelöst werden, bei Inzidentalom mit (evtl. auch ohne) Hypertonie (siehe Fallbericht), bei vererblicher Prädisposition oder bei bekannter Vorgeschichte eines Phäochromozytoms (Rezidiv?). Der Nachweis erfolgt über die biochemische Testung auf Katecholamine im Plasma oder im 24-h-Sammelharn, insbesondere Metanephrine, mittels Massenspektrometrie. Erst bei positivem Nachweis erfolgt die Bildgebung mittels Computertomografie, während die Magnetresonanztomografie eher speziellen Fragestellungen wie metastasierende Erkrankung vorbehalten ist. Darüber hinaus gibt es nuklearmedizinische Techniken, die eine funktionelle wie bildliche Darstellung ergeben. Dies kann bei multilokulärem bzw. metastasierendem Phäochromozytom Sinn ergeben.
Fallbericht: Phäochromozytom
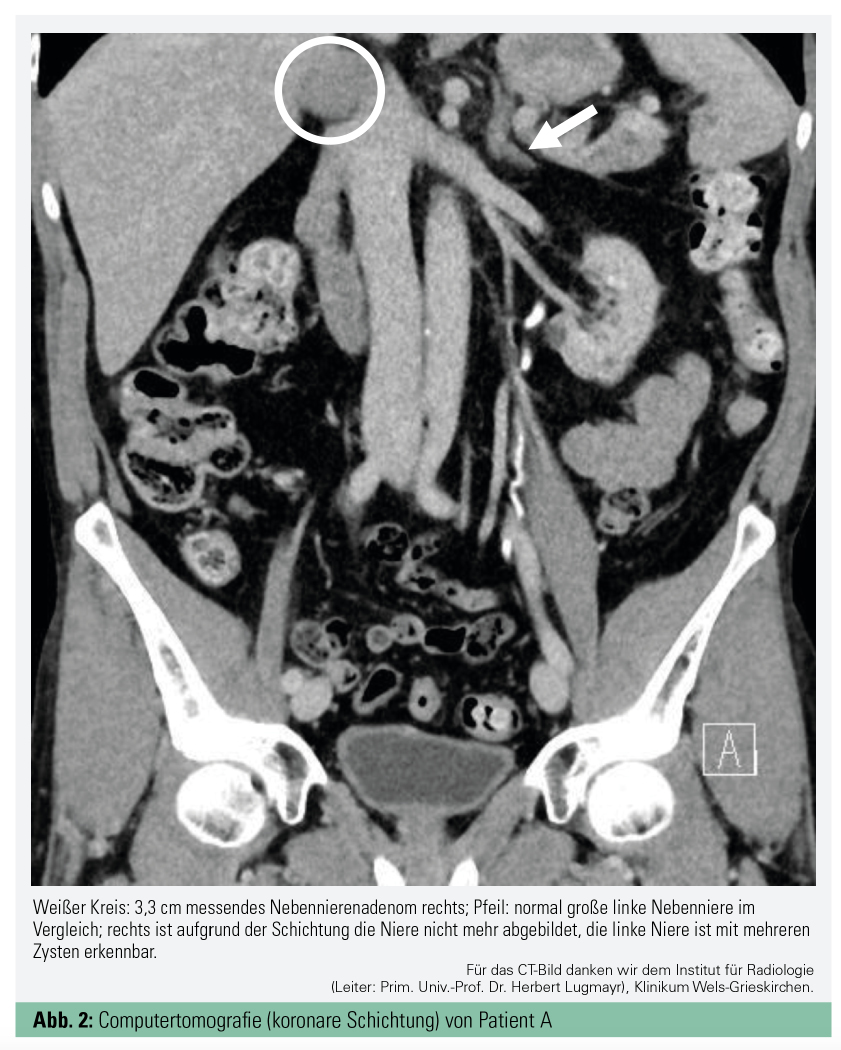
Bei Patient A war von einer früheren CT-Untersuchung ein 2,2 cm messendes Inzidentalom rechts bekannt, welches bei einer Verlaufskontrolle etwas mehr als 2 Jahre später auf 3,3 cm angewachsen war. Im Zuge regelmäßiger Kontrollen gab der sehr gewissenhafte Patient durchschnittliche Blutdruckwerte (letzte 30 Messungen) von 139/86 mmHg an. Aufgrund der Größenzunahme stellte er selbst die Frage, ob dieses Gewächs nicht entfernt werden sollte.
In der Ergänzung der Anamnese stellte sich dann heraus, dass er ca. fünfmal im abgelaufenen Jahr „Anfälle mit Kopfschmerzen, Herzklopfen und hohen Blutdruckwerten bis über 180 mmHg systolisch“ gehabt hatte, die spontan innerhalb längstens 30 Minuten sistierten.
Die Labordiagnostik (deutlich erhöhte Ausscheidung von Normetanephrin von 675, 494 und 499 µg/24 h [Norm < 390 µg/24 h] und Metanephrin von 3.581, 2.758 und 2.870 µg/24 h [Norm < 320 µg/24 h] in der 24-h-Harnsammlungen) sicherte dann die Diagnose eines Phäochromozytoms, welches der Raumforderung im Bereich der rechten Nebenniere entsprach (Abb. 2). Der Patient wurde erfolgreich laparoskopisch operiert, Anfälle traten danach nie mehr auf.
Der Fallbericht bestätigt, dass zwar eine typische Klinik vorliegt, diese in ihrer Intensität aber so mild ablaufen kann, dass die Symptomatik unerwähnt bleiben kann. Wir Ärzte sind aufgefordert, gezielt danach zu fahnden. Die Relevanz einer Diagnosestellung ergibt sich zwingend aus der hohen Rate kardiovaskulärer Komplikationen,16 die bis 20 % der Patienten betreffen können.17 Aufgrund des erforderlichen speziellen Managements perioperativ sollten derartige Patienten an spezialisierte Zentren verwiesen werden.
Resümee
Auch wenn angesichts der hohen Prävalenz von Hypertonie im Gesamten der Anteil der Betroffenen mit sekundären Hypertonieformen gering anmutet, ergibt es Sinn, danach zu fahnden. Anders als bei essenzieller Hypertonie kann man diesen Patienten eine gezielte Therapie anbieten und im Langzeitverlauf damit schwerwiegende Komplikationen vermeiden.