Fertilität und Autoimmunität
Da Kollagenosen oft Frauen betreffen, stellt der Kinderwunsch bei dieser Patientengruppe eine große Herausforderung dar. Auf alle Fälle gehören diese Patientinnen in die Hände von erfahrenen Gynäkologen und Rheumatologen, um sowohl für die werdende Mutter als auch für das ungeborene Kind die optimale medizinische Betreuung zu gewährleisten. Die Entscheidung, ob eine Schwangerschaft seitens des behandelnden Arztes befürwortet werden kann oder nicht, hängt von der Krankheitsaktivität der Kollagenose und natürlich von der dadurch nötigen medikamentösen Therapie ab.
Risikoschwangerschaft bei SLE
Die Empfängnisfähigkeit von Patientinnen mit systemischem Lupus erythematodes (SLE) ist normal bzw. nur bei starker Krankheitsaktivität vermindert. Trotzdem kann es während einer Schwangerschaft zu einer Verschlechterung der Erkrankung kommen. Eine SLE-Schwangerschaft ist als Risikoschwangerschaft zu beurteilen und bedarf der engmaschigen Kontrolle von Rheumatologen und Gynäkologen. Es kommt gehäuft zu Fehlgeburten (17 %), Totgeburten (7 %), Frühgeburten (20 %) und Kindern mit niedrigem Geburtsgewicht (25 %). Von einer Schwangerschaft abraten sollte man bei aktiver Nierenbeteiligung, schwerem Bluthochdruck und Befall des zerebralen Nervensystems.
Ro-, La-Antikörper: Besondere Aufmerksamkeit sollten man auf das Vorhandensein von Ro- und La-Antikörpern im Blut von Schwangeren legen, da diese auf das Kind übertragen werden können und eine lupusartige Erkrankung (neonataler Lupus) auslösen können. Hierbei spielen besonders die Ro-52-kDa-Antikörper eine Rolle, durch die die Gefahr eines kongenitalen Herzblocks beim Kind entsteht.
Anti-Phospholipid-Antikörper: Großes Gewicht haben weiters die sogenannten gerinnungsaktiven Anti-Phospholipid-Antikörper (aPL-AK), die als primäres oder sekundäres Anti-Phospholipid-Syndrom (bzw. als Anti-Phospholipid-Syndrom bei SLE bezeichnet) klinische Bedeutung haben und eine therapeutische Konsequenz nach sich ziehen. Hierzu zählen das sogenannte Lupus-Antikoagulans sowie die Cardolipin- und Beta-2-Glykoprotein-Antikörper.
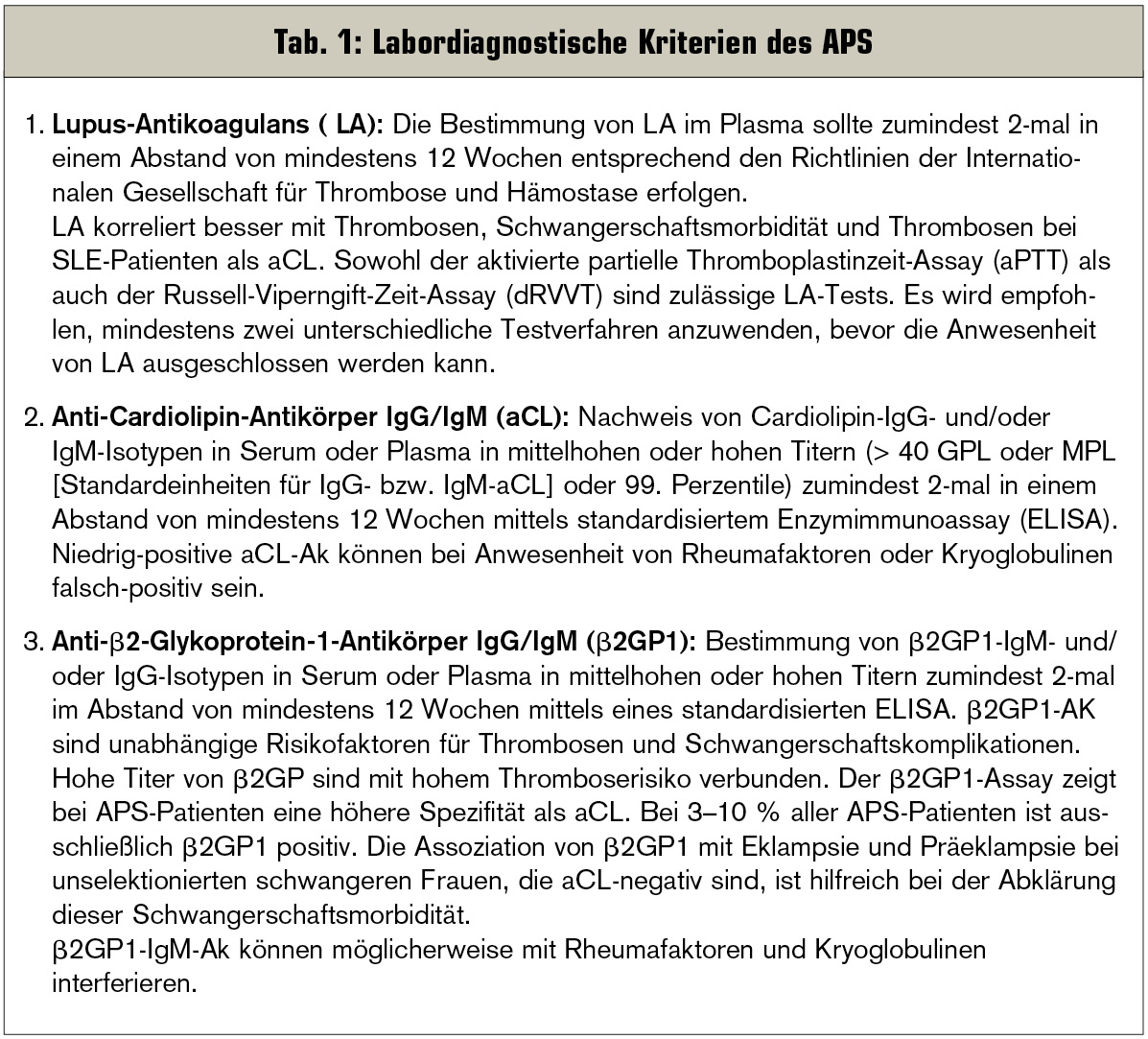
Die Erstbeschreibung dieser Autoantikörper fand durch Hughes am Hammersmith Hospital in London im Jahr 1983 statt, nachdem dieser über ein Jahrzehnt Beobachtungen über Lupuspatientinnen gesammelt hatte. 1983–1986 wurden Anti-Phospholipid-Antikörper in Zusammenhang mit arteriellen Embolien und venösen Thrombosen sowie rezidivierenden Aborten beschrieben. Der Begriff des Anti-Phospholipid-Syndroms (APS) in Zusammenhang mit Fehlgeburt wurde erstmals im Jahr 1986 erwähnt und mündete in ein internationales Konsensus-Statement im Jahr 1999 in Sapporo. Dieses wurde im Jahr 2006 nach einem Workshop in Sydney überarbeitet (Tab. 1).1
Risikofaktor APS
Die potenziellen Schwangerschaftskomplikationen bei Frauen mit APS betreffen Fehlgeburten (inklusive Tod des Fetus und wiederholte präembryonale und embryonale Aborte), Präeklampsie und Plazentainsuffizienz. All diese Störungen können bei normaler Plazentafunktion vorkommen und möglicherweise durch eine Fehlfunktion der uteroplazentaren Durchblutung bedingt sein. Weiters wurde über massive Infarkte, Nekrosen und Thrombosen in Plazenten von Frauen mit APL und Abort berichtet. Auch eine Vaskulopathie in den Deziduagefäßen wurde beschrieben. In ersten Untersuchungen diesbezüglich wurde angenommen, dass die gesteigerte Gerinnung die gestörte uteroplazentare Durchblutung verursacht. Als weitere Ursachen wurden Veränderungen des Prostacyclin-Thromboxan-Pathways und vermehrte Expression von Gewebsfaktoren vermutet, auch Protein C und die verminderte Expression von Annexin V auf Plazentazotten wurde diskutiert.
Eine Reihe von nichtthrombotischen Mechanismen kann möglicherweise eine Missentwicklung der Plazenta verursachen. Als Ursache wird vermutet, dass aPL-AK die Throphoblasteninvasion behindern und es somit zu einer Fehlfunktion in deren biologischen Funktionen kommt.
Innerhalb der letzten Jahre wurde auch eine traditionelle autoimmune Entzündung als Ursache für die Plazentaschädigung vermutet. Da aPL-Ak auch mit dem oxydierten LDL kreuzreagieren, wurde eine Schädigung des plazentaren Gefäßendothels erörtert.
Management von Patientinnen mit APS
Bereits vor der Konzeption sollten Patientinnen mit APS über potenzielle Risiken für die werdende Mutter und das ungeborenen Kind aufgeklärt und über das Risiko von Thrombosen, Insult, Präeklampsie, Wachstumsretardierung und Frühgeburtlichkeit informiert werden. Alle Patientinnen sollten regelmäßig bezüglich Anämie und Thrombopenie untersucht werden, da beide Blutbildveränderungen bei APS während der Schwangerschaft auftreten können. Weiters sollten die Nierenfunktion sowie das Gesamteiweiß im Harn regelmäßig überprüft werden. Nach der 20. Schwangerschaftswoche sollte der Blutdruck regelmäßig kontrolliert werden, weiters sollen Ultraschallschalluntersuchungen alle 4–6 Wochen stattfinden, um eine Plazentainsuffizienz rechtzeitig zu erkennen (Tab. 2).
Therapeutisch wird empfohlen, die Patientinnen mit niedrig dosiertem Aspirin und subkutanem Heparin zu behandeln, welches entweder in Dosierung einer Thromboseprophylaxe oder im Sinne einer vollständigen Antikoagulation verwendet werden soll.