Harnweginfekt – Antibiose nach den Guidelines
Die Auswahl eines geeigneten Antibiotikums in der Therapie von Harnweginfektionen (HWI) sollte sich auf international anerkannte Guidelines stützen und die aktuelle Resistenzsituation miteinbeziehen. In den vergangenen Jahren wurden neben anderen drei maßgebliche Guidelines publiziert, die der sich rasch verändernden Resistenzlage der Leitkeime von HWI Rechnung tragen.
Guidelines als Grundlage zur Diagnostik und Therapie von Erkrankungen sind unbestritten eine große Hilfe in der täglichen Praxis und steigern in der Regel die Behandlungsqualität. Seit 2010 wurden drei international anerkannte und in Verwendung stehende Guidelines zum Themenkreis HWI publiziert, die auf die geänderten Resistenzverhältnisse der Leitkeime von HWI Bezug nehmen und teilweise beträchtliche Neuerungen beinhalten. Diese wurden gemeinsam von der IDSA (Infectious Diseases Society of America) und der ESCMID (European Society of Clinical Microbiology and Infectious Diseases) vergangenes Jahr publiziert, weiters im Jahr 2010 von der EAU (European Association of Urology) und als sog. S3-Leitlinie von der PEG (Paul-Ehrlich-Gesellschaft). Die Verwendung von Guidelines spielt vor allem in der empirischen Auswahl eines Antibiotikums eine entscheidende Rolle, die die Kenntnis des erwarteten Keimspektrums und der aktuellen Resistenzsituation einbeziehen muss.
Die häufigsten und somit für die Praxis relevantesten HWI sind die akute unkomplizierte Zystitis bei Frauen und die Pyelonephritis.
Akute Zystitis
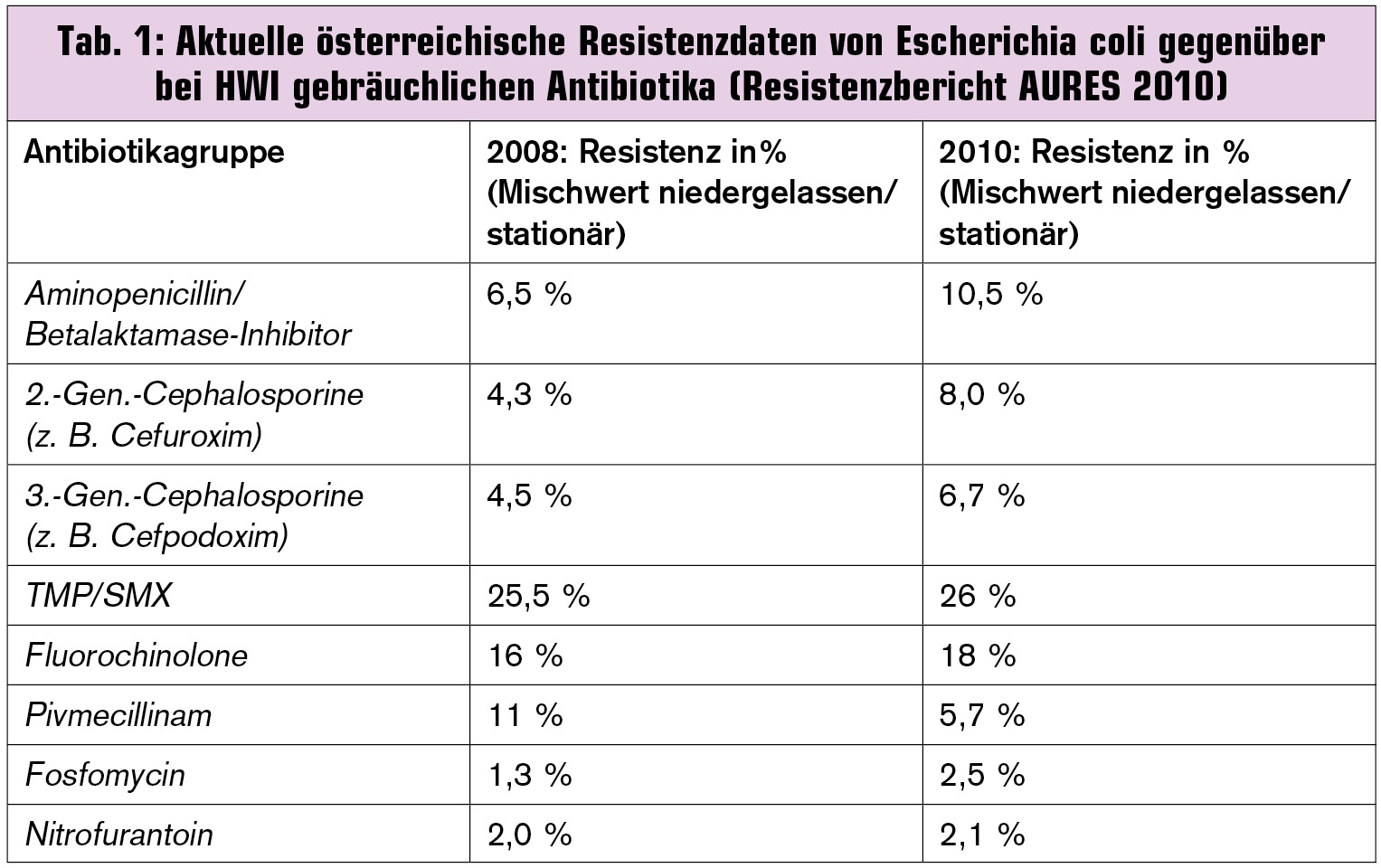
Escherichia-coli-Resistenz entscheidend: Das bei akuter Zystitis vorherrschende Erregerspektrum beinhaltet in erster Linie Escherichia coli, im Weiteren mit großem Abstand Staphylococcus saprophyticus, Klebsiella pneumoniae und Proteus mirabilis. Dementsprechend müssen Therapieempfehlungen in Guidelines in erster Linie die Resistenzlage von Escherichia coli aus Harnisolaten berücksichtigen, welche in den vergangenen Jahren durch eine zunehmende und zuletzt auf hohem Niveau konstant gebliebenen Resistenz gegenüber Fluorochinolonen gekennzeichnet ist. Bemerkenswert ist die Tatsache, dass sich vor etwa einem Jahrzehnt die Resistenzlage im niedrigen einstelligen Bereich bewegt hat, was somit einer rasanten Entwicklung entspricht. Wie bei anderen Infektionen sollte auch bei HWI ein bestimmtes Antibiotikum eine Resistenzrate von unter 20 % bei leichten und unter 10 % bei schweren Erkrankungen aufweisen, um für die empirische Therapie in Frage zu kommen.
Problematisch oder obsolet: Angesichts einer Resistenzrate von Escherichia coli um 18 % fallen Fluorochinolone in der empirischen Therapie einer Pyelonephritis aus und sind empirisch bei einer akuten Zystitis nur mit großer Zurückhaltung zu verwenden. Die Resistenzrate von Sulfonamiden (meist Trimethoprim/Sulfamethoxazol = TMP/SMX) liegt sowohl im niedergelassenen als auch im stationärem Bereich um 26 %, sodass diese Substanzgruppe in der empirischen Therapie ebenso nicht in Betracht kommen kann. In den vergangenen Jahren musste auch eine stete Zunahme der Resistenz gegenüber 3.-Generation-Cephalosporinen (ESBL-Bildung) beobachtet werden (Escherichia coli derzeit etwa 7 %), was die Anwendung von Betalaktam-Antibiotika in dieser Indikation zunehmend problematisch erscheinen lässt (Tab. 1).
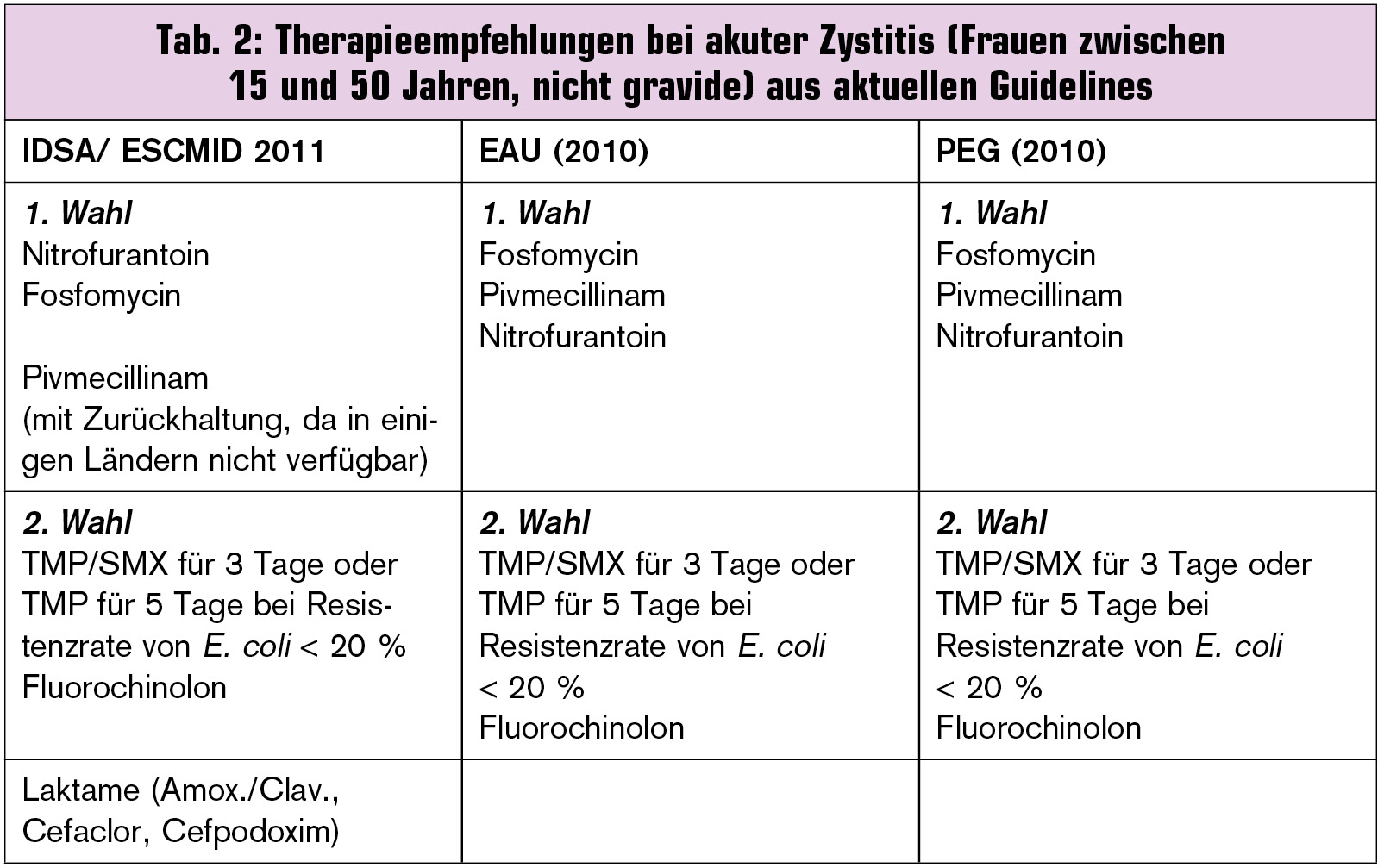
Mittel der 1. Wahl: Niedrige Resistenzraten finden sich bei Pivmecillinam, Fosfomycin und Nitrofurantoin, sodass diese Antiobiotika im Falle einer akuten Zystitis bei Frauen als Mittel der 1. Wahl anzusehen sind. 2.-Generation-Cephalosporine wie Cefuroxim und Aminopenicillin/Betalaktamase-Inhibitor-Kombinationen mit noch relativ günstigen Resistenzraten von um 10 % werden in den Guidelines nicht als Mittel der 1. Wahl angesehen, da bei Ersteren ein Risiko zur Entwicklung einer antibiotikaassoziierten Clostridien-Colitis in Kauf genommen werden muss und nur wenige direkte Vergleichsstudien mit Fluorochinolonen und TMP/SMX vorliegen. Letztere sind bei vorhandener Empfindlichkeit des Erregers in Bezug auf klinische und mikrobiologische Effizienz als Goldstandard anzusehen, gegenüber denen 2.-Generation-Cephalosporine im Vergleich schwächer wirksam sind.
Die problematischen Aspekte der als 1. Wahl apostrophierten Antibiotika: Pivmecillinam, Fosfomycin und Nitrofurantoin sollten allerdings im Einzelfall in Betracht gezogen werden. Pivmecillinam ist in einigen Ländern nicht verfügbar, während bei Fosfomycin gastrointestinale Nebenwirkungen von bis zu 10 %, bei Nitrofurantoin neurologische Nebenwirkungen und potenzielle Hepatotoxizität berichtet werden. Eine Nierenfunktionsstörung mit einer Kreatinin-Clearance < 60 ml/min ist als Kontraindikation für den Einsatz von Nitrofurantoin zu werten.
Akute Pyelonephritis
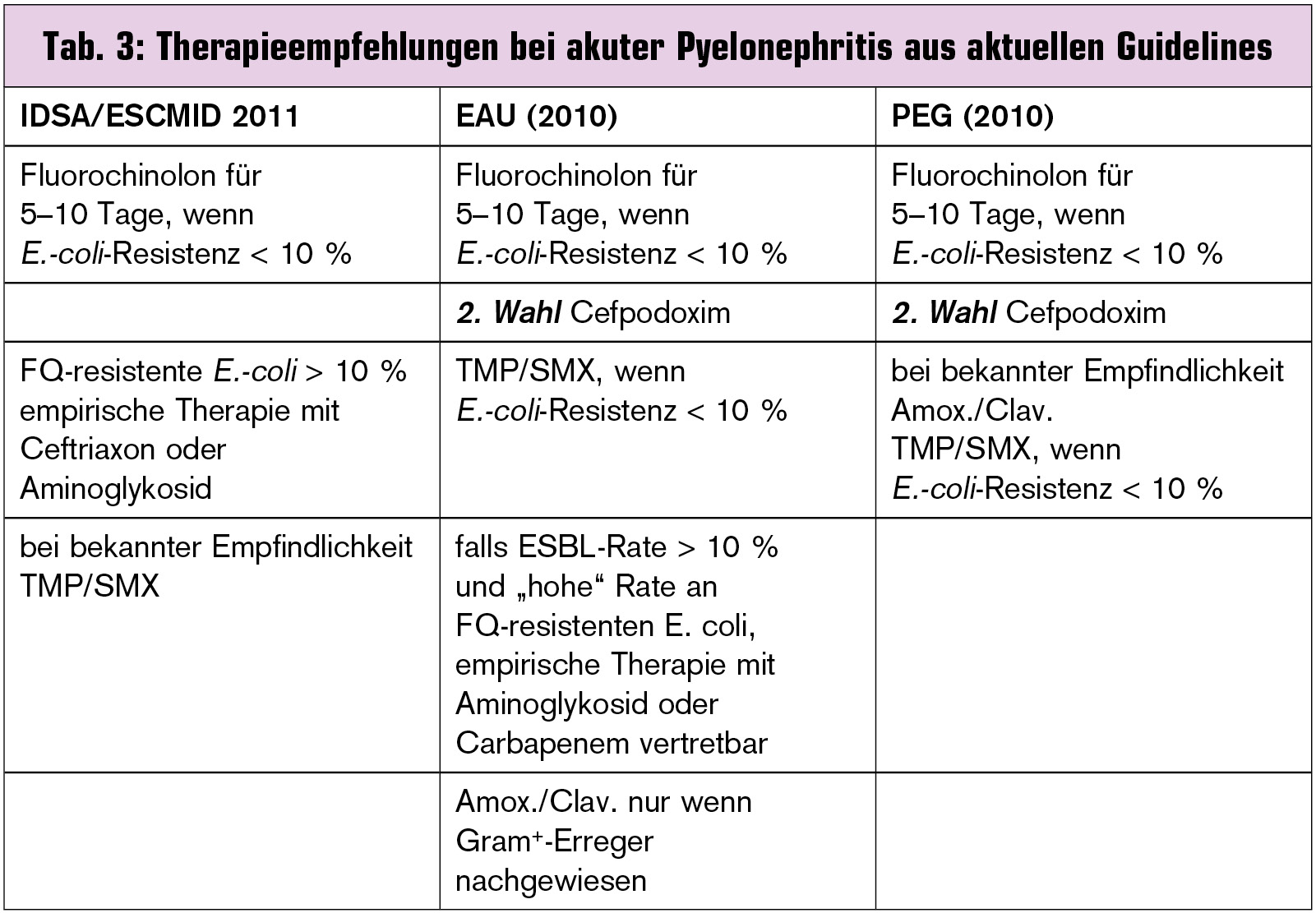
Bei akuter Pyelonephritis waren ursprünglich hoch dosierbare Fluorochinolone (Levofloxacin und Ciprofloxacin) auf Grund der möglichen kurzen Behandlungsdauer zwischen 5 und 10 Tagen und der hohen klinischen Effizienz Mittel der 1. Wahl. Die aktuelle Resistenzlage von Escherichia coli begründet deren Rückstufung, wobei Ceftriaxon und bei grampositiven Erregern oder nachgewiesener Empfindlichkeit Aminopenicillin/Betalaktamase-Inhibitor-Kombinationen wie Amoxicillin/Clavulansäure oder Piperacillin/Tazobactam vorzuziehen sind. Sollte die Prävalenz von ESBL-Positivität bei Escherichia coli 10 % übersteigen, müssten im Falle einer Pyelonephritis Aminoglykoside oder Carbapeneme wie beispielsweise Imipenem oder Meropenem zur Anwendung kommen.
Komplizierter HWI
Bei komplizierten und rezidivierenden HWI ist das mögliche Erregerspektrum deutlich breiter und weist häufig höhere Resistenzraten auf, sodass die Gewinnung einer Harnkultur mit Resistenztestung als Basis einer adäquaten antibiotischen Therapie essenziell sind. Durch die größere Streubreite von Erregern und Resistenz lassen sich Guidelines in solchen Fällen schwerer konzipieren. Dennoch sei erwähnt, dass entsprechend der Guideline der PEG bei komplizierten HWI zwischen ambulant und nosokomial erworben differenziert wird. In ambulant erworbenen Fällen kommen empirisch Cefuroxim und Ceftriaxon, Fluorochinolone und Ertapenem zur Anwendung, bei nosokomialen Fällen Pseudomonas-wirksame Betalaktam-Antibiotika wie Ceftazidim und Carbapeneme. Bei möglicher Involvierung von Enterokokken, wie sie bei komplizierten HWI häufiger zu erwarten ist, sollte Piperacillin/Tazobactam vorgezogen werden.