Überblick: Insuline und ihre Wirkungen
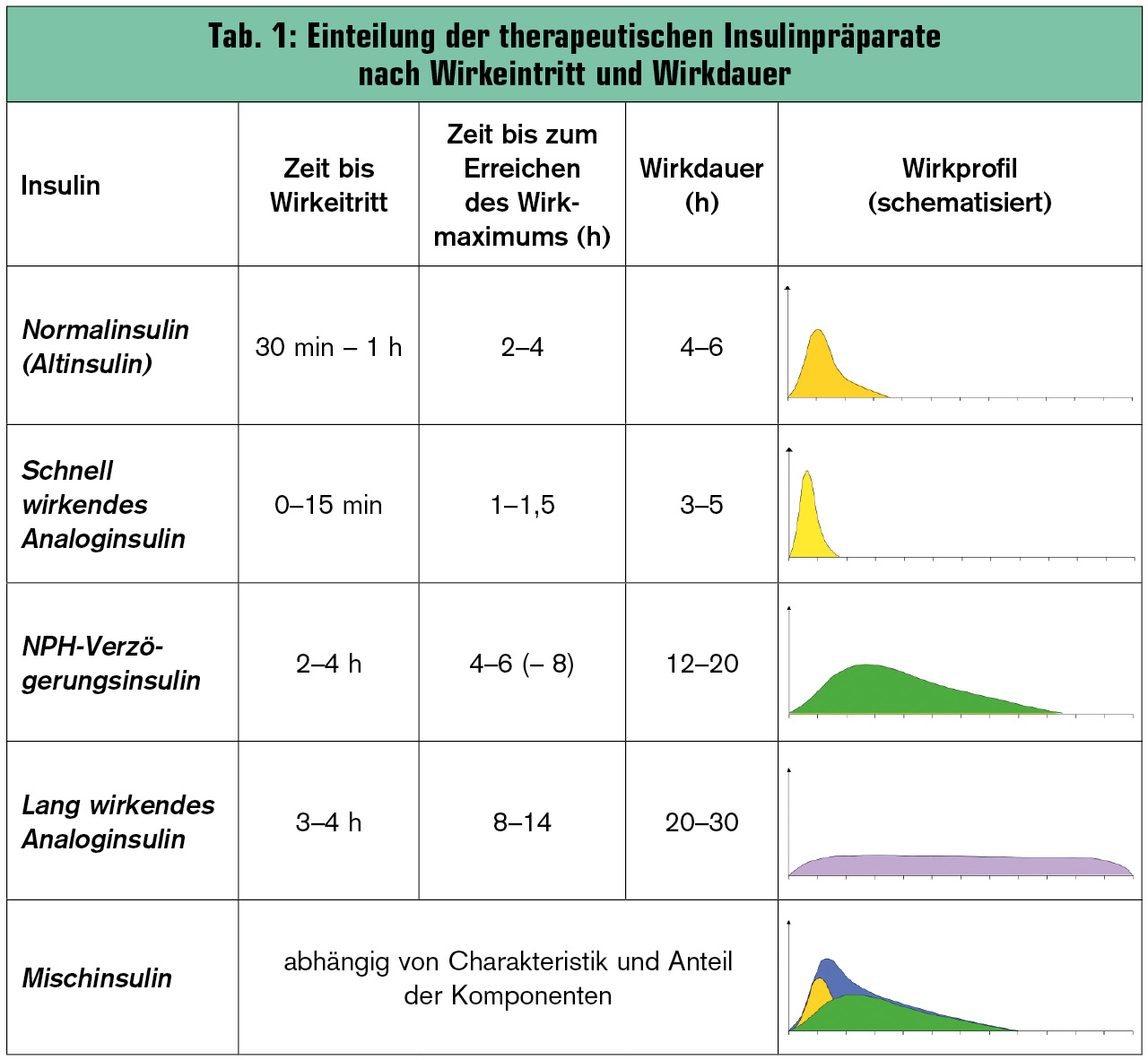
In den 90 Jahren seit der erstmaligen Verabreichung eines insulinhältigen Extrakts aus bovinem Pankreasgewebe bei einem Menschen wurden im Bereich der Insulinentwicklung enorme Fortschritte erzielt – wie im Beitrag von Prof. Werner Waldhäusl in diesem Heftes nachzulesen ist. In Österreich wird heute von drei anbietenden Firmen eine Vielzahl von Insulinpräparaten mit unterschiedlicher Wirkdauer und Wirkkinetik angeboten. Damit stehen prinzipiell für jeden Patienten und jede Form der Insulintherapie geeignete Insuline in einer geeigneten Applikationsform zur Verfügung (Tab. 1, 2).
Wirkeintritt und Wirkdauer
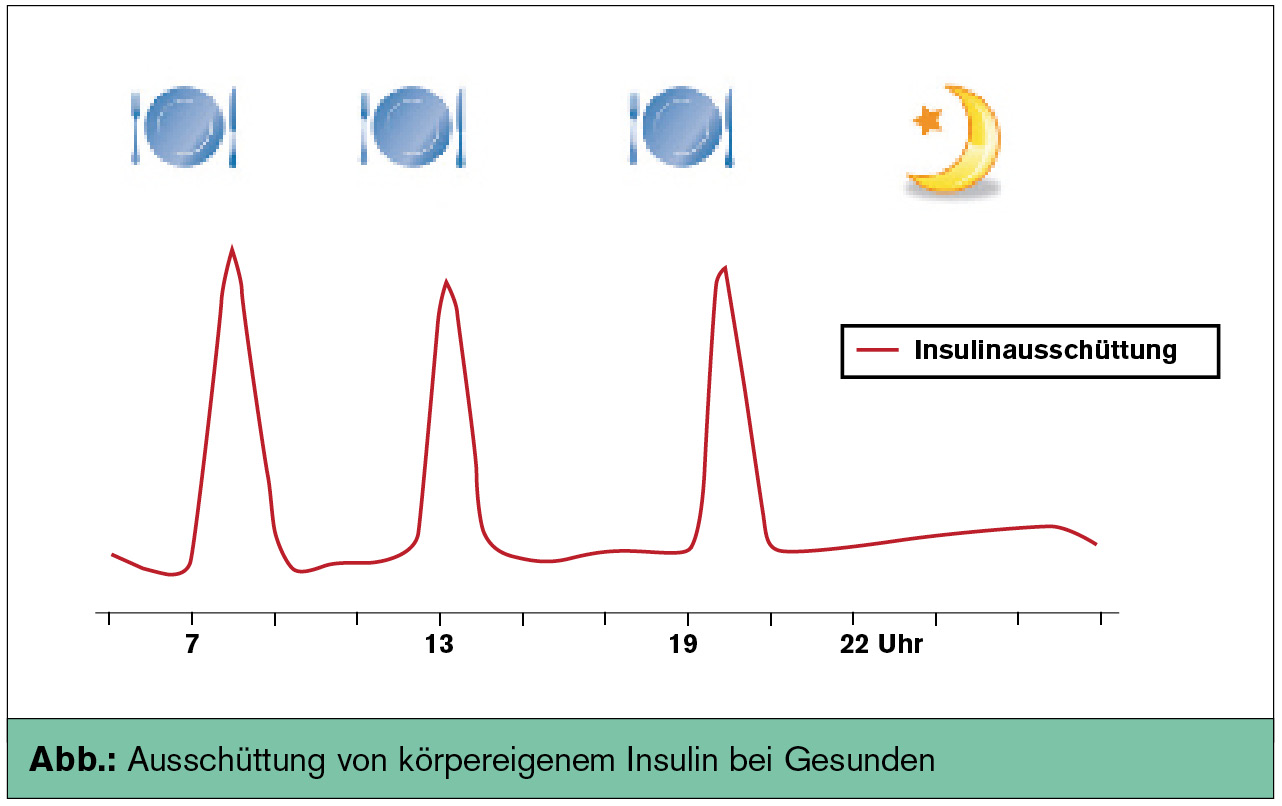 Nach dem Wirkprofil kann man zunächst schnell wirksame (prandiale) Insuline und lang wirksame (basale) Insuline (Verzögerungsinsuline) unterscheiden. Basalinsulin dient primär zur Abdeckung des von der Nahrungsaufnahme unabhängigen, basalen Insulinbedarfs, während prandiales Insulin die physiologische Insulinantwort auf die Glukosebelastung nach Nahrungsaufnahme nachbilden soll (Abb.). Mischinsuline (Mixinsuline) sind Mischungen aus kurz und lang wirksamen Insulinen mit wechselndem Anteil (z. B. 25/75, 30/70, 50/50 etc.) von basaler und prandialer Komponente (Tab. 1).
Nach dem Wirkprofil kann man zunächst schnell wirksame (prandiale) Insuline und lang wirksame (basale) Insuline (Verzögerungsinsuline) unterscheiden. Basalinsulin dient primär zur Abdeckung des von der Nahrungsaufnahme unabhängigen, basalen Insulinbedarfs, während prandiales Insulin die physiologische Insulinantwort auf die Glukosebelastung nach Nahrungsaufnahme nachbilden soll (Abb.). Mischinsuline (Mixinsuline) sind Mischungen aus kurz und lang wirksamen Insulinen mit wechselndem Anteil (z. B. 25/75, 30/70, 50/50 etc.) von basaler und prandialer Komponente (Tab. 1).
Die in den Tabellen angeführten Werte sind als Richtwerte zu verstehen. Dabei ist zu beachten – aber nirgends angeführt –, dass diese Angaben in etwa für einen männlichen Patienten mit einem Körpergewicht von 80 kg und einer Insulindosis von 20 IE gedacht sind.
Ebenso ist zu beachten, dass die Insulinaufnahme und damit insbesondere die Zeitspanne von der subkutanen Injektion bis zum Wirkeintritt durch zahlreiche Faktoren beeinflusst werden. Beispielsweise wird subkutan appliziertes Insulin im Bereich des Bauchnabels rascher aufgenommen als am Oberschenkel; die Bauchregion ist aus diesem Grund auch das bevorzugte Injektionsareal für kurz wirksames Insulin. Weiters wird die Insulinaufnahme durch Wärme, verstärkte Durchblutung (z. B. durch Massage der Injektionsstelle), Sport oder versehentliche Injektion in das Muskelgewebe beschleunigt, während z. B. Rauchen die Aufnahme verlangsamt. Auch die subkutane Fettmenge hat erheblichen Einfluss auf die Resorptionskinetik, was die interindividuelle Variabilität der Insulinwirkung zu einem guten Teil erklärt.
Im Sinne einer möglichst wenig variablen und vorhersagbaren Wirkung sollte die gleiche Insulinkomponente grundsätzlich immer zur gleichen Tageszeit und in das gleiche Areal injiziert werden, allerdings sollten innerhalb des Areals die Injektionsstellen ständig gewechselt werden, um Gewebeschäden und daraus resultierende Invariabilitäten der Insulinwirkung zu minimieren.
Humaninsuline und Insulinanaloga
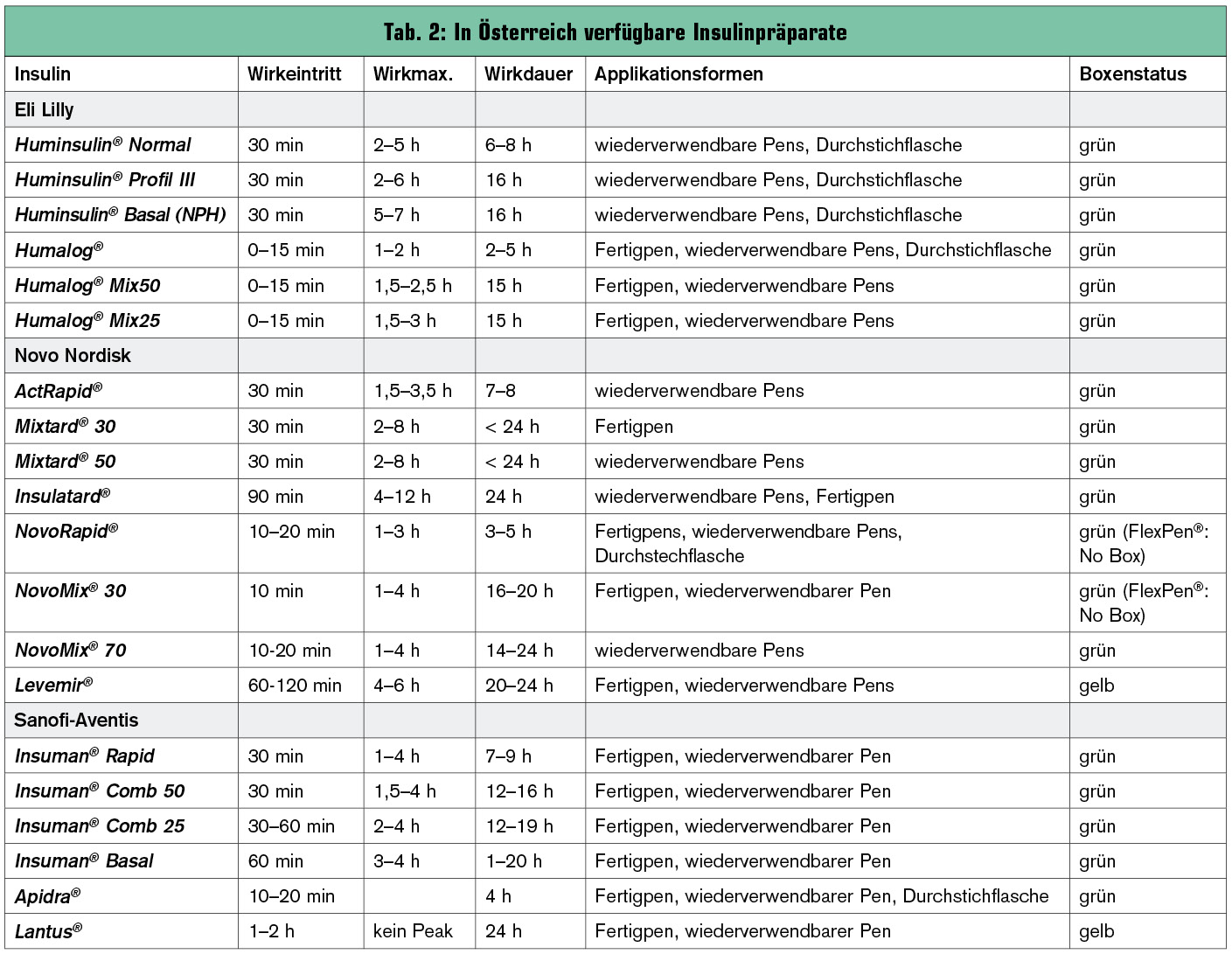 Humaninsuline besitzen die identische Aminosäuresequenz wie das von menschlichen Betazellen gebildete Insulin. Sie werden ohne weitere Zusätze als kurz wirksames Normalinsulin (Altinsulin) oder aber durch Kombination mit Zink, neutralem Protamin „Hagedorn“ (NPH) oder Surfen als intermediäre oder lang wirksame Verzögerungsinsuline angewendet. Alle heute verfügbaren Präparate (Tab. 2) werden biotechnologisch aus gentechnisch veränderten Bakterien (E. coli) oder Hefezellen hergestellt.
Humaninsuline besitzen die identische Aminosäuresequenz wie das von menschlichen Betazellen gebildete Insulin. Sie werden ohne weitere Zusätze als kurz wirksames Normalinsulin (Altinsulin) oder aber durch Kombination mit Zink, neutralem Protamin „Hagedorn“ (NPH) oder Surfen als intermediäre oder lang wirksame Verzögerungsinsuline angewendet. Alle heute verfügbaren Präparate (Tab. 2) werden biotechnologisch aus gentechnisch veränderten Bakterien (E. coli) oder Hefezellen hergestellt.
Bei der heute vorherrschenden subkutanen Injektion (die intravenöse Applikation stellt aufgrund des Thromboserisikos keine realistische Option dar; die peritoneale Verabreichung hat aufgrund verschiedener Probleme praktisch keine Bedeutung mehr) setzt die blutzuckersenkende Wirkung von unbehandeltem Humaninsulin (Normalinsulin) nach ca. 30–150 Minuten ein. Die Wirkdauer ist unter anderem dosisabhängig und beträgt bei einer Gabe von sieben IE 4–6 Stunden. Durch entsprechende Beimengungen (NPH, Zink) kann die effektive Wirkdauer von Humaninsulin verlängert, nicht jedoch verkürzt werden. Zur Vermeidung von Blutglukosespitzen nach dem Essen wird prandiales Humaninsulin daher meist etwa eine halbe Stunde vor der Mahlzeit gespritzt („Spritz-ess-Abstand“).
Im Gegensatz dazu setzt die Wirkung der kurz wirksame Insulinanaloga bei subkutaner Injektion innerhalb von 10–20 Minuten ein und hält je nach Menge 3–5 Stunden an. Das erste prandiale Insulinanalogon, Insulin lispro (Humalog®) wurde im Jahr 1994 in die klinische Praxis eingeführt, es folgten Insulin aspart (NovoRapid®) und Insulin glulisin (Apidra®). Der im Vergleich zu Humaninsulin raschere Wirkeintritt und die kürzere Wirkdauer sind Folge der reduzierten Tendenz zur Hexamerbildung der Analoginsuline.
Als klinischer Vorteil wurde daraus vor allem das Entfallen des Spritz-ess-Abstandes bzw. die Möglichkeit einer postprandialen Verabreichung abgeleitet, darüber hinaus ist das Hypoglykämierisiko im Vergleich zu Normalinsulin etwas geringer. Eine glykämische Überlegenheit der kurz wirksamen Analoga gegenüber Normalinsulin ließ sich bislang nicht überzeugend darstellen. Bei kontinuierlicher Infusion mittels Pumpe verbessert der schmalere Wirkpeak die Steuerbarkeit. Insulin lispro und Insulin aspart können mittlerweile auch in der Schwangerschaft eingesetzt werden.
Im Bereich der lang wirksamen Insulinanaloga sind gegenwärtig Insulin glargin (Lantus®) sowie Insulin detemir (Levemir®) klinisch verfügbar. Gegenüber NPH-Insulin zeigen beide Insulinanaloga eine verlängerte Wirkdauer und eine flache Wirkkurve, sodass die physiologische basale Insulinsekretion insgesamt besser nachgebildet wird. Im Fall von Insulin glargin wird dies durch die Verstärkung der Hexamerbildung erreicht, die eine verzögerte Resorption aus dem subkutanen Depot zur Folge hat. Bei Insulin detemir wird durch Koppelung mit einer freien Fettsäure die Anbindung an ein Albuminmolekül und damit die Wirkung verzögert. Die Zulassung eines weiteren Basalinsulins mit noch längerer Wirksamkeit (Insulin degludec) könnte im nächsten Jahr erfolgen.
Als wichtigstes Argument der Basalinsulinanaloga gegenüber NPH-Insulin gilt die in zahlreichen Studien dokumentierte reduzierte Rate von vor allem nächtlichen Hypoglykämien. Für Insulin detemir sind zusätzlich eine relativ geringere intraindividuelle Variabilität in der Dosis-Wirkungs-Kurve und geringere Gewichtszunahmen beschrieben. Weiters liegen sowohl Insulin glargin als auch Insulin detemir in klarer Lösung vor und müssen vor der Applikation somit nicht durchmischt werden.
Mischinsuline mit kurz wirksamen Analoga: Die klinischen Vorteile von Präparaten, die einen kurz wirksamen Analoganteil enthalten (Humalog® Mix 25, Humalog® Mix 50, NovoMix® 30, NovoMix® 70). liegen wiederum in der größeren Flexibilität der Verabreichung (kein Spritz-ess-Abstand erforderlich, Injektion auch unmittelbar postprandial möglich) und in der effektiveren Beeinflussung der postprandialen Hyperglykämie.