6th International Symposium on Diabetes and Pregnancy 2011
Das „International Symposium on Diabetes and Pregnancy“ (DIP) hat sich in den vergangenen Jahren zur führenden Fachveranstaltung am Schnittpunkt von Gynäkologie und Diabetologie entwickelt. Die DIP-Symposien gehen auf die Initiative von Moshe Hod (Gynäkologische Abteilung am Rabin Medical Center in Tel Aviv, Israel) und Gian Carlo Di Renzo (Abteilung für Gynäkologie an der University of Perugia, Italien) zurück und finden im Zweijahresabstand statt, in Salzburg heuer zum sechsten Mal.
Neben der wissenschaftlichen Diskussion und Meinungsbildung dienen die DIP-Symposien bewusst auch dem Wissens transfer zu einem breiten Kreis von Interessierten (dies im Gegensatz etwa zu den Tagungen der Diabetes Pregnancy Study Group der Europäischen Diabetesgesellschaft, die sehr viel stärker den Charakter von Arbeitstreffen haben). Erstmals gab es in diesem Jahr auch einen „Postgraduate Course Diabetic Pregnancy“, der von den Teilnehmern sehr gut angenommen wurde.
DIABETES FORUM: Frau Prof. Kautzky-Willer, was waren aus Ihrer Sicht die bestimmenden Tagungsthemen?
Univ.-Prof. Dr. Kautzky-Willer: Die von ihrer Bedeutung für die klinische Praxis sicherlich wichtigste Sitzung war jene zur Klassifizierung und Diagnose des Schwangerschaftsdiabetes. Hintergrund ist die 2008 publizierte Hyperglycemia and Adverse Pregnancy Outcomes (HAPO) Study1, eine multinationale Kohortenstudie mit ca. 25.000 Teilnehmerinnen, die gezeigt hat, dass sich ein Anstieg der mütterlichen Blutzuckerspiegel im oralen Glukosetoleranztest (OGTT), also ein schlechterer mütterlicher Glukosestoffwechsel, auf den metabolischen Status des Kindes und die perinatalen Outcomes negativ auswirkt.
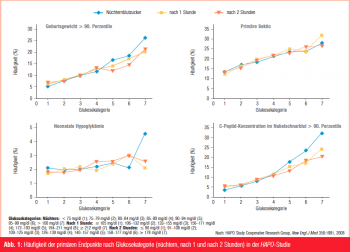
Die Grenzwerte für den Blutzucker bei Schwangeren wurden seitdem weltweit abgesenkt, wobei der Stand der Umsetzung der Studienergebnisse von Land zu Land recht unterschiedlich ist. Nachdem aus den HAPO-Daten kein Grenzwert für einen Anstieg des kindlichen Risikos direkt ableitbar war (Abb. 1), hat die International Association of Diabetes and Pregnancy Study Groups (IADPSG)2 in mehreren Konsensus-Konferenzen mittels statistischer Risikoberechnungen Grenzwerte festgesetzt. Dabei wurde eine Odds-Ratio von 1,75 für die primären HAPO-Endpunkte (Makrosomie, primäre Sectio, neonatale Hypoglykämie oder Hyperinsulinämie) als Grenzrisiko für den Gestationsdiabetes festgelegt, womit rechnerisch 16 % aller Schwangeren betroffen sind. Weiters wurde festgelegt, dass ein einziger erhöhter Wert (nüchtern, nach 60 oder nach 120 Minuten) ausreicht, um die Diagnose zu begründen (Tab. 1, 2).
In Österreich sind die IADPSG-Empfehlungen praktisch vollinhaltlich in die Praxisleitlinien der österreichischen Diabetes Gesellschaft (ÖDG) aus dem Jahr 20093 eingeflossen. Möglich war das, weil die bestehenden österreichischen Empfehlungen bereits sehr ähnlich waren: Wir hatten zuvor schon den OGTT mit 75 g Glukose über 2 Stunden als Diagnosekriterium, und auch die Grenzwerte waren ähnlich; lediglich die Beschränkung der Probennahme auf das venöse Plasma wurde in die ÖDG-Empfehlungen neu aufgenommen. Es gibt aber auch Länder, in denen Gestationsdiabetes historisch anders klassifiziert wurde (OGTT mit 100 mg Glukose, Vor-Screening mit 50 g und OGTT nur bei Risikogruppen oder auch gänzlich andere Kriterien mit deutlich höheren Grenzwerten oder der Forderung nach zwei erhöhten Werten). In diesen Ländern fällt die Implementierung der neuen Richtlinien naturgemäß sehr viel schwerer. So sind z. T. Übergangslösungen angedacht, um die Akzeptanz zu gewährleisten.
DIABETES FORUM: Inhaltlich herrscht inzwischen Konsens über die Empfehlungen des IADPSG-Panels?
Einige Aspekte sind nach wie vor in Diskussion. Zunächst war HAPO eine Observationsstudie. Somit lässt sich aus den Ergebnissen der HAPO-Studie nicht ableiten, ob die Umsetzung der IADPSG-Vorgaben die Outcomes tatsächlich verbessert. In Salzburg wurde daher neuerlich gefordert, die HAPO-Ergebnisse in einer prospektiv kontrollierten Interventionsstudie zu verifizieren, allerdings ist die Bereitschaft dazu aus ethischen und auch finanziellen Gründen recht gering – vor allem auch, weil es Studien gibt (ACHOIS Trial, Maternal-Fetal Medicine Units Network Trial), in denen vergleichbare Patientinnenkollektive mit ähnlichen Grenzwerten intensiv behandelt wurden und nachweislich von der Intervention profitierten4, 5.
Es gibt auch den Vorschlag, bei Überschreitung der HAPOGrenzwerte lediglich Diätempfehlungen auszusprechen und die antidiabetische Intervention an den in ACHOIS verwendeten Kriterien der Weltgesundheitsorganisation (WHO) auszurichten. Ändern würde das allerdings wenig: In einer eigenen Studie6 haben wir unsere alten österreichischen Klassifikationskriterien (die im wesentlichen den HAPO-Kriterien entsprechen) mit den WHO-Kriterien verglichen und gesehen, dass mit beiden Ansätzen annähernd die gleiche Population erfasst wird.
Die American Diabetes Association (ADA) jedenfalls empfiehlt in der aktuellen Fassung ihrer „Standards of Medical Care in Diabetes“7 die Klassifizierung und Therapie des Gestationsdiabetes gemäß IADPSG-Konsensus und ebenso das Screening nach einem etwaigen unerkannten Typ-2-Diabetes in der Frühschwangerschaft. Das ist insofern wichtig, als es in einigen Ländern einen recht hohen Prozentsatz an unerkannten Typ-2-Diabetikerinnen gibt. Auch bei uns ist ein nicht unerheblicher Anteil der Migranntinnen, die in der Ambulanz in der Schwangerschaft erstmalig vorgestellt werden, von einem neu diagnostizierten Typ-2-Diabetes betroffen.
Die deutschen Empfehlungen werden gerade überarbeitet und werden in den wesentlichen Punkten den österreichischen Empfehlungen entsprechen. Kanada orientiert sich an den HAPO-Kriterien, setzt den Cut-off allerdings bei einer Odds Ratio von 2 (womit 9 % des HAPO-Kollektivs erfasst werden).
Einen Sonderweg geht auch Israel, das bei der HAPO-Studie mitgemacht und auf Basis der nationalen Spezifika eigene Kriterien ausgearbeitet hat (die israelischen Studienteilnehmerinnen waren im Durchschnitt etwas jünger, weniger übergewichtig und hatten niedrigere Blutzuckerwerte).
Schliesslich überarbeitet auch die WHO im Rahmen der „Safe Motherhood Initiative“ gerade ihre Kriterien für den Gestationsdiabetes und will die Neufassung im Dezember beim World Diabetes Congress der International Diabetes Federation in Dubai präsentieren.
DIABETES FORUM: Inwieweit können orale Therapien die Insulintherapie bei Schwangeren ergänzen? Wie wird der Einsatz von Insulinanaloga international gesehen?
Dass Metformin auch bei Schwangeren günstige Effekte hat, wurde in Studien mehrfach gezeigt. In Australien und z. T. auch in den USA wird Metformin daher bei Schwangeren schon verbreitet eingesetzt, in den meisten Ländern ist man aber noch vorsichtig, weil Metformin plazentagängig ist und die Langzeitfolgen für das Kind nicht absehbar sind. In diesem Kontext ist eine Studie bei Typ-2-Diabetikerinnen interessant, deren Design in Salzburg vorgestellt wurde: Sie untersucht, wie sich die zusätzliche Verabreichung von Metformin zur Insulintherapie auf die Outcomes auswirkt und ob dadurch Insulin eingespart werden kann.
Was den Einsatz von Insulinanaloga in der Schwangerschaft betrifft, so gibt es vor allem zu den kurzwirksamen Analoga (zumindest für Insulin aspart und Insulin lispro) umfangreiche Erfahrungen, zunehmend aber auch Berichte zu Insulin glargin und Insulin detemir. Bisher haben sich auch für die Langzeitinsulinanaloga keine Probleme gezeigt, sodass der Trend wohl dahin geht, dass Frauen mit Typ-1-Diabetes, die bereits mit einem Basalinsulinanalogon behandelt werden, in der Schwangerschaft künftig nicht umgestellt werden müssen. Nach einer in Salzburg präsentierten, noch nicht publizierten randomisierten kontrollierten Studie dürfte dies auch speziell für Insulin detemir gelten. In der Studie, an der die Medizinische Universität Wien beteiligt war, erreichte Detemir das Studienziel der Noninferiorität gegenüber Insulatard®. Bei Gestationsdiabetes sind Langzeitinsulinanaloga derzeit kein Thema, weil man mit Humaninsulinen üblicherweise gut zurecht kommt. Kurzwirksame Analoga wie Insulin lispro und Insulin aspart bewähren sich aber auch in diesem Kollektiv gut.
DIABETES FORUM: Eine „Pro & Contra“-Sitzung war der Frage gewidmet, ob bei stark übergewichtigen Schwangeren mit Gestationsdiabetes oder Typ-2-Diabetes eine Gewichtsreduktion angezeigt ist. Was war die Conclusio?
Nach einem Konsensuspapier des US-amerikanischen Institute of Medicine (2009)8 sollten Frauen mit starkem Übergewicht während der Schwangerschaft nicht mehr als 7 kg zunehmen. In Österreich und Europa gehen wir oft deutlich restriktiver vor und streben in vielen dieser Fälle eine Zunahme von max. 5 kg, in manchen Fällen auch Gewichtsstabilität an. Wir beziehen uns dabei auf Studien mit grossen Kollektiven9, in denen bei stark übergewichtigen Frauen (Body Mass Index > 40 kg/m2) bei Gewichtsveränderungen von bis zu 5 kg das Risiko für sowohl zu kleine als auch zu grosse Kinder insgesamt am geringsten war.
Auch in diesem Punkt ist die internationale Vorgehensweise uneinheitlich: So ist man in den USA vielfach weit davon entfernt, die 7-kg-Vorgabe zu erreichen. Nach eigenen Erfahrungen können die Frauen die Gewichtszunahme aber gut begrenzen, wenn sie die Diätempfehlungen auch nur einigermassen einhalten. Das ist auch deshalb so wichtig, weil viele Schwangere mit starkem Übergewicht Störungen des Glukosestoffwechsels haben oder entwickeln. Dieser Zusammenhang zwischen Übergewicht und Gestationsdiabetes wird auch Thema einer Informationskampagne, welche die ÖDG für das heurige Jahr geplant hat.
DIABETES FORUM: Last, not least gab es in Salzburg eine Sitzung zum Thema „Gender, Maternal-Fetal-Neonatal Health and Diabetes“, die Sie moderiert haben. Was tut sich Neues auf diesem Gebiet?
In dieser Sitzung ging es vor allem um Gender-spezifische Zusammenhänge zwischen der fetalen Entwicklung und der Stoffwechselsituation nach der Geburt bis ins Erwachsenenalter. Unter anderem wurde berichtet, dass männliche Föten ein größeres Risiko für intrauterine und perinatale Mortalität und für spätere Komplikationen haben als weibliche.
In meinem Vortrag konnte ich darauf eingehen, welche Akut- und Spätfolgen das mütterliche Verhalten in der Schwangerschaft auf die Inzidenz von Übergewicht und Diabetes bei den Nachkommen haben kann. So werden Söhne übergewichtiger Mütter als Erwachsene eher übergewichtig als Töchter. Auch erhöht Makrosomie eher bei männlichen und niedriges Geburtsgewicht eher bei weiblichen Neugeborenen das Risiko, später an Typ-2-Diabetes zu erkranken. Diese Unterschiede, für die gegenwärtig vor allem epigenetische Faktoren und fetale Programmierung verantwortlich gemacht werden, setzen sich fort. Beispielsweise ist erhöhter Nüchternblutzucker als Marker für erhöhtes Diabetesrisiko bei Männern wichtiger als bei Frauen, bei denen das Diabetesrisiko relativ stärker mit gestörter Glukosetoleranz und erhöhten Harnsäurewerten korreliert.
1 HAPO Study Cooperative Research Group, Hyperglycemia and adverse pregnancy outcomes. N Engl J Med 2008 358:1991, 2008
2 IADPSG Consensus Panel; Metzger et al., International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care 33(3):676, 2010
3 Kautzky-Willer et al., Gestationsdiabetes (GDM). Wien Klin Wochenschr 121(Suppl 5): S51, 2009
4 Crowther et al.; ACHOIS Trial Group, Effect of treatment of gestational diabetes mellitus on pregnancy outcomes. N Engl J Med 352:2477, 2005
5 Landon et al., A multicenter, randomized trial of treatment for mild gestational diabetes. N Engl J Med 361:1339, 2009
6 Kautzky-Willer et al., The impact of risk factors and more stringent diagnostic criteria of gestational diabetes on outcomes in central European women. J Clin Endocrinol Metab 93:1689, 2008
7 American Diabetes Association, Standards of medical care in diabetes – 2011. Diabetes Care 34(Suppl 1):S11, 2011
8 Rasmussen & Yaktine (Eds.), Weight Gain During Pregnancy. Reexamining the Guidelines. The National Academies Press 2009 9 Bayerlein et al., Associations of gestational weight loss with birth-related outcome: a retrospective cohort study. BJOG 118:55, 2011