Startpunkt: Tumordiagnose – Integration von Palliative Care in der Onkologie
Was sagt die Onkologie? Eine Patientenbroschüre der American Society of Clinical Oncology (ASCO) aufgeschlagen, fällt in einer ersten Überschrift jener Satz auf: “Advanced cancer is a cancer, that cannot be cured”; es folgt die Beschreibung von Palliative Care, wo es darum gehe, die Lebensqualität von Patienten in allen Stadien einer Krebserkrankung, inklusive fortgeschrittener Tumorerkrankungen zu verbessern, und sei es für Wochen, Monate oder Jahre; und zwar auch parallel zur antineoplastischen Therapie. So sollte Palliative Care so früh wie möglich im Verlauf einer Tumorerkrankung angeboten werden, unabhängig davon, ob Heilung das Behandlungsziel darstellt oder nicht. In einem offiziellen Statement im Namen der ASCO formuliert J. Peppercorn, dass in der Situation eines unheilbaren Tumors zusätzlich zu den Überlegungen zu antineoplastischen Interventionen es Ziel der Onkologie sein sollte, physisches und emotionales Leiden zu lindern und sich zu vergewissern, dass alle Patienten die Möglichkeit erhalten, in Frieden und würdevoll zu sterben.1
Konzepte: Palliative Care in der Onkologie
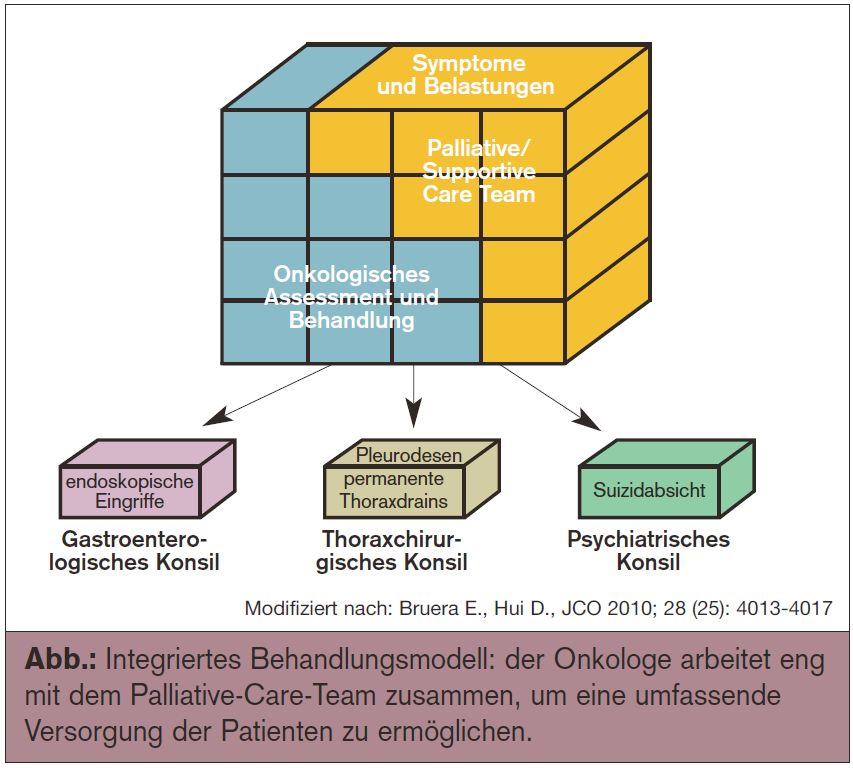
Wie kann Palliative Care nun in eine onkologische Abteilung integriert werden und wie kann sie für den Onkologen ein wirkliches Hilfsmittel darstellen? Bruera E. und Hui D. definierten drei theoretische Modelle, wie diese Aufgabe bewältigt werden kann.2 Beschrieben werden das Solo Practice Model, das Modell des Congress Practice sowie das integrierte Behandlungsmodell. Das Solo Practice Model, übersetzt in etwa das Monotherapeutenmodell, beschreibt, wie ein einzelner Arzt alle Aspekte der Betreuung eines Tumorpatienten selbstständig und alleine erkennt, plant und durchführt. Die Notwendigkeit im ländlichen Bereich, in der Ordination oder dort, wo keine Palliative-Care-Teams mit Ärzten, Krankenpflegern, Psychologen, Sozialarbeitern und Ehrenamtlichen zur Verfügung stehen, liegt auf der Hand; dass ein Patient nur einen Ansprechpartner für alle auftretenden Probleme hat, ist ein großer Vorteil. Aber es überwiegen die Nachteile, denn der hohe Betreuungsaufwand neben der Pflicht der onkologischen und palliativmedizinischen Weiterbildung bringt eine signifikant höhere Burn-out-Rate mit sich.3 Beim Modell des Congress Practice, dem Kolloquiumsmodell, zieht der Onkologe viele Spezialisten hinzu, das Palliative-Care-Team jedoch nur für Fragen der Endof-Life-Behandlung. Hier gelingt der Versuch der Interdisziplinarität ansatzweise, da eine schwierige Kommunikation für den Patienten anstrengend wird und zu einem Verlust des Überblicks führt. Beim integrierten Behandlungsmodell (Abb.) fokussiert der Onkologe auf die antineoplastische Therapie, führt generelle Palliativmedizin mit dem Ziel einer guten Symptomkontrolle und emotionaler Unterstützung für alle von der Erkrankung Betroffenen (unmittelbar und mittelbar) durch und kontaktiert bei fehlendem Ansprechen oder starken Bedürfnissen ein Palliative-Care-Team, das sich in erster Linie um physische, psychische und soziale Angelegenheiten kümmert. Dieses Modell wird von der ASCO als vorteilhafteste Variante dargestellt. Palliative Care wird neben Onkologie, Chirurgie und Strahlentherapie als 4. Säule der Behandlung eines onkologischen Patienten gesehen. Diese Betreuung beginnt mit allen Aspekten der Obsorge eines Tumorpatienten, und zwar mit dessen Diagnose.
1 Peppercorn J. et al., JCO 2011; 29 (6 ):755-760
2 Bruera E., Hui D.; JCO 2010; 28 (25):4013-4017
3 Jackson, Journal of Palliative Medicine 2008