Beschwerden nach SARS-CoV-2-Infektion – was tun?
Nach 3 Jahren Pandemie müssen wir feststellen, dass es neben der akuten COVID-19-Erkrankung eine zweite Pandemie gibt – die der Patient:innen mit überstandener COVID-19-Erkrankung, und diese betrifft nicht nur Patient:innen mit schwerem oder kritischem Krankheitsverlauf. Die interdisziplinäre Abklärung ist komplex, eine Therapieoption bietet die Rehabilitation.
Rehabilitation
In Österreich gibt es flächendeckend das Angebot der stationären Rehabilitation mit viel Erfahrung und hohem Spezialisierungsgrad. Hinzu kommt in den Ballungszentren das Angebot der ambulanten Reha. Erste Publikationen zum Thema Rehabilitation bei Long COVID konnten die Machbarkeit, Sicherheit und Effektivität nach einem schweren Verlauf zeigen. Nach einer 3-wöchigen stationären Rehabilitation verbesserten sich sowohl die körperliche Leistungsfähigkeit (6-Minuten-Gehtest: mittelschwer Betroffene + 48 m, schwer Betroffene + 124 m) als auch die psychosomatischen Parameter Angst, Traumatisierung und Depression klinisch relevant. Dieselben Erfahrungen haben wir in 6 Wochen ambulanter Rehabilitation gemacht. Es kam zu einer klinisch relevanten Verbesserung des 6-Minuten-Gehtests: + 62,9 m, mit einer „number needed to treat“ (NNT) von 1,4. Die Mehrzahl der Patient:innen verbesserte sich mehr als der „minimal clinical important difference“ (MCID) von 30,5, nur sehr wenige hatten keinen Benefit zu einer Reduktion der Fatigue – NNT 1,9, zu einer Verbesserung der Dyspnoe – NNT 1,8. Weitere Studien zeigten eine Verbesserung der restriktiven Lungenfunktionsveränderungen, der Diffusionsstörung und der Atemmuskelkraft.
Vermeintlich „milder Verlauf“
Wir haben in den letzten Monaten viele Patient:innen mit Long COVID gesehen und behandelt und haben diese in der Publikation in Form des Schweregrades des initialen Verlaufs in hospitalisierte und nicht hospitalisierte eingeteilt. Das Erstaunliche ist, dass auch viele Patient:innen mit vermeintlich „milden“ Verläufen nach 4,4 Monaten dieselben Beschwerden haben wie diejenigen, die hospitalisiert oder gar auf der Intensivstation waren. In unserem Kollektiv hatten unabhängig vom Schweregrad der Infektion fast 70 % Dyspnoe, 63 % Fatigue und fast 40 % neurokognitive Defizite.
Autonome Dysfunktion
Diese Beschwerden sind häufig auf eine autonome Dysfunktion zurückzuführen. Diese lässt sich einfach mit einem Schellong-Test diagnostizieren, der beim Wechsel vom Liegen zum Aufstehen eine überschießende hypersympathikotone Dysfunktion mit überproportionalem Anstieg der Herzfrequenz, des diastolischen und systolischen Blutdrucks zeigt. Wir schicken diese Patient:innen dann weiter zur neurologischen Abklärung inklusive Kipptischuntersuchung. Als Therapie konnten in prospektiv randomisierten Studien einfache Maßnahmen wie Kompressionsstrumpfhose Klasse II, 10 g NaCl/Tag und 3–4 l Flüssigkeit/Tag Erfolge zeigen. Eine rezente Publikation fasst die Symptome, Tests und Therapiemöglichkeiten sehr gut zusammen. Die Domäne der Rehabilitation ist hier die erstmalige Diagnostik der autonomen Dysfunktion, die Therapie mit Pacing und Training sowie nichtmedikamentöse Interventionen wie oben beschrieben. Nach fachärztlicher Begutachtung durch Neurolog:innen kann diese um medikamentöse Therapien erweitert werden. Hierzu gibt es verschiedene neue Konzepte, von der Behandlung der endothelialen Dysfunktion, Durchblutungsstörungen/Thrombozytenaktivierung, Mastzellaktivierung bis hin zu Immunglobulinen oder Plasmapherese, die spezialisierten Zentren überlassen bleiben.
Das Kollektiv der „milden Verläufe“ war in unserem Kollektiv durchwegs jünger (im Schnitt 43 Jahre) und zu 60 % weiblich. Das bestätigt die Autoimmunhypothese, da bei Frauen auch Autoimmunerkrankungen gehäuft vorkommen. Das Kollektiv der „schweren Verläufe“ war im Schnitt 10 Jahre älter und zu 85 % männlich. Dies deckt sich mit anderen Erfahrungen im klinischen Alltag, in denen Kolleg:innen berichten, sie könnten Patient:innen mit Long COVID klinisch so schwer einschätzen.
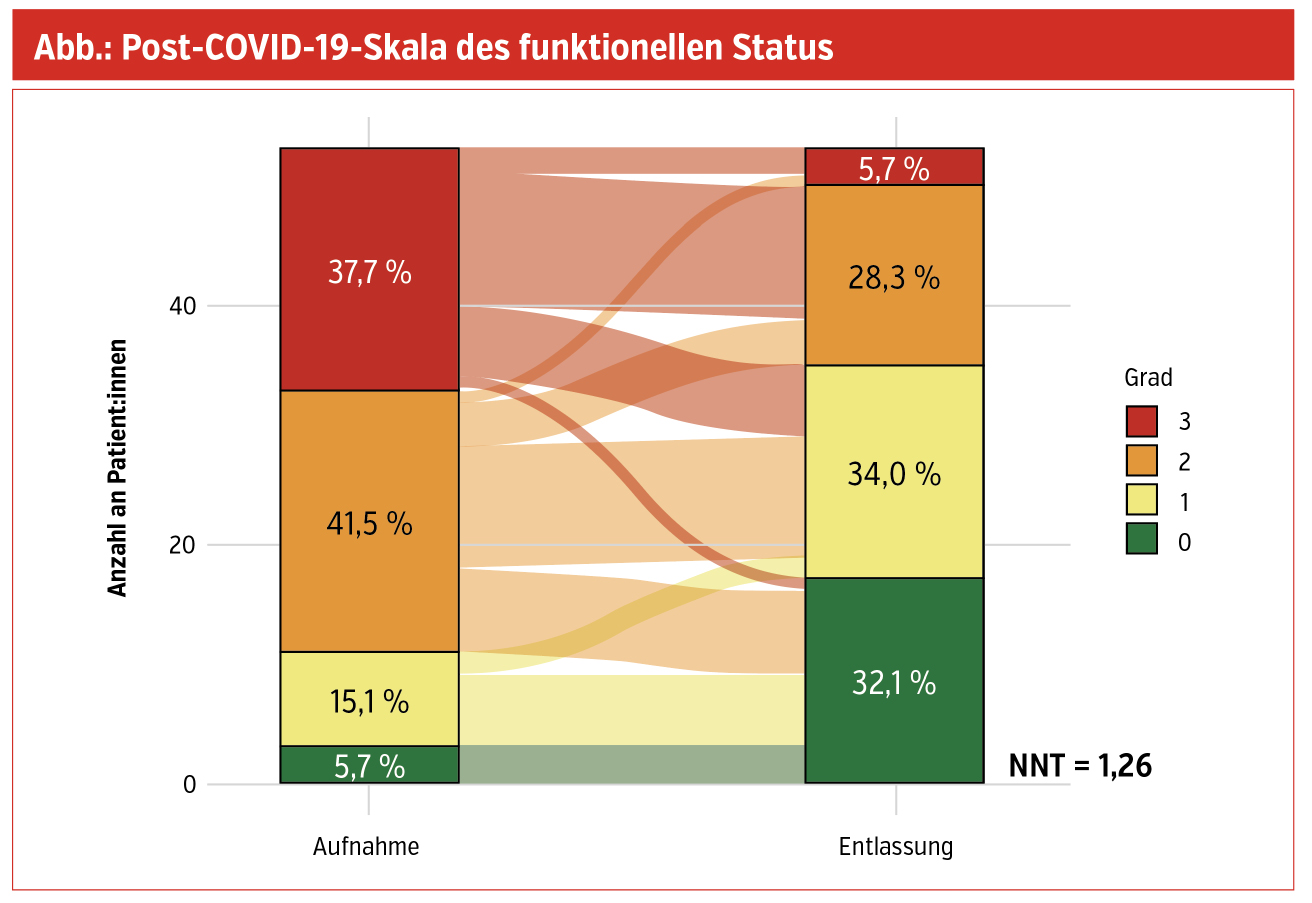
Die funktionelle Einschränkung ist initial messbar, wobei ab Grad 2 laut Leitlinien eine Reha indiziert ist. Hier kam es zu einer deutlichen Verbesserung der Post COVID Functional Scale – NNT 1,2 bei der Mehrzahl der Patient:innen (siehe Abbildung).
Zusammenfassend bietet die Rehabilitation die Möglichkeit einer effektiven Therapie sowohl bei schweren und kritischen als auch bei milden und moderaten Verläufen.
Praxismemo
- Erste Studien bestätigen die Machbarkeit, Sicherheit und Effektivität der Rehabilitation nach schwerem Verlauf.
- Bei Verdacht auf eine autonome Dysfunktion lässt sich diese mit Hilfe des Schellong-Tests überprüfen.
- Weitere diagnostische Schritte beinhalten die neurologische Abklärung inklusive Kipptischuntersuchung.