Das diabetische Fußsyndrom – was ist zu tun?
Der diabetische Fuß ist als Ulzeration, Infektion oder Gewebsdestruktion an der unteren Extremität bei Menschen mit Diabetes mellitus definiert. An der Ätiopathogenese sind die diabetische Polyneuropathie (PNP) und die periphere arterielle Verschlusskrankheit (PAVK) beteiligt. Neueren Studien zufolge haben Menschen mit einem diabetischen Fußsyndrom (DFS) bis zu 56 % neben einer Neuropathie auch eine PAVK.
Die Prävalenz des DFS liegt in den verschiedenen Staaten der Welt bei 2 bis 10 %; 19 bis 34 % aller Menschen mit Diabetes entwickeln im Laufe der Erkrankung ein Ulkus. Weltweit verliert alle 20 Sekunden ein Mensch mit Diabetes mellitus ein Bein oder einen Fuß.
Entscheidend im Diabetes-management: Prävention des DFS
Bei der Behandlung von Menschen mit Diabetes ist das primäre Ziel die Prävention von mikro- und makrovaskulären Spätkomplikationen und somit auch des DFS. Dies wird durch eine optimale Stoffwechselkontrolle und Optimierung der kardiovaskulären Risikofaktoren erreicht.
Des Weiteren gibt es zur Prävention eines Fußulkus fünf Schlüsselelemente:
- Identifikation eines Risikofußes
- regelmäßige Inspektion und Untersuchung des Risikofußes
- Schulung des Patienten, seiner Angehörigen und im Gesundheitsbereich arbeitender Personen
- Tragen von geeignetem Schuhwerk
- Behandlung von präulzerösen Läsionen wie z. B.: Hornhautschwielen
Die Identifikation eines Risikofußes erfolgt nach bestimmten Kriterien, die mit den entsprechenden Kontrollintervallen in der Tabelle dargestellt sind.

Screening-Untersuchungen
Ein Neuropathie-Screenig erfolgt im Regelfall einmal jährlich mittels Monofilament und Stimmgabel. Die Fußpulse sollten bei dieser Fußuntersuchung ebenfalls getastet werden.
Tastbare Fußpulse schließen zwar eine PAVK nicht aus, machen aber eine kritische Extremitätenischämie sehr unwahrscheinlich. Eine Anamnese bezüglich einer bestehenden Claudicatio intermittens ist beim Menschen mit Diabetes und Neuropathie nicht zielführend, da durch die PNP meist keine Claudicatio auftritt. Daher muss jede Ulzeration beim Menschen mit Diabetes angiologisch abgeklärt werden. Bei der klinischen Untersuchung von Füßen in der Risikokategorie 1–3 sollte auf folgende Dinge geachtet werden:
- Hautfarbe, Temperatur, Hornhautschwielen, Ödeme, Muskelatrophien
- Fußdeformitäten wie Krallenzehen, verändertes Längs- und Quergewölbe, prominenter Mittelfußbereich, abnorme Knochenvorsprünge
- korrektes Schuhwerk vorhanden
- adäquate Fußhygiene
- Evaluierung, ob eine korrekte Fußpflege durch den Patienten selbst durchgeführt werden kann
- aktuelles Wissen zum diabetischen Fußsyndrom
Die psychologische Komponente des DFS darf nicht unterschätzt werden. Menschen mit Diabetes und Neuropathie haben eine eingeschränkte Körperwahrnehmung und eine Art „Neglect“ (neglegere = nicht wissen, vernachlässigen) für ihr Problem.
Individuell zielgerichtete Therapie
Aufgrund seiner Komplexität benötigt das DFS immer eine multi- beziehungsweise interprofessionelle Behandlungsstrategie.
Bei Menschen mit Diabetes und Ulzerationen sollte immer ein individuelles Therapieziel festgelegt werden. Neben der Abheilung der Ulzeration kann auch die Erhaltung der Mobilität oder eine Amputations- und Infektionsvermeidung im Vordergrund stehen.
Druckentlastung: Wurde als Therapieziel die Abheilung festgelegt, muss der vermehrte biomechanische Stress durch eine Druckentlastung der Läsion reduziert werden. Diese einfach klingende Maßnahme ist für viele Menschen mit Diabetes und Ulzerationen im täglichen Leben oft nur schwer umsetzbar.
Goldstandard in der Druckentlastung neuropathischer Ulzerationen ist der Vollkontaktgips. Seine Überlegenheit wurde in mehreren randomisiert kontrollierten Studien nachgewiesen. Andere druckentlastende Maßnahmen müssen individuell auf die betroffene Person und die vorhandenen Gegebenheiten abgestimmt werden (Abb.).
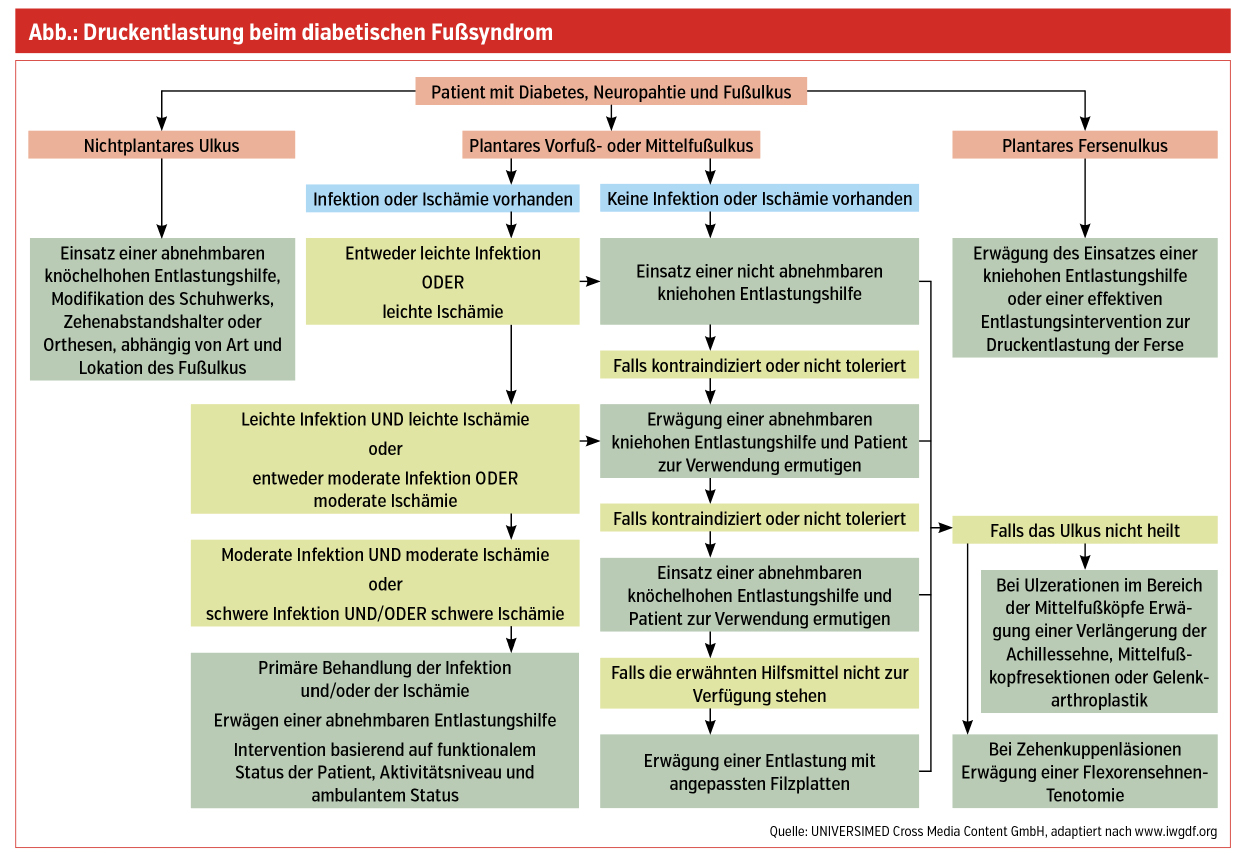
Die Verbandsauswahl erfolgt je nach Wundstadium und Exsudation. Trockene Nekrosen sollten trocken gehalten werden. Falls vorhanden, müssen Hyperkeratosen, Beläge und nekrotisches Gewebe regelmäßig mechanisch entfernt werden.
Augenmerk auf Infektionszeichen: Eine Infektion ist beim DFS jederzeit möglich. Beim Verbandswechsel muss auf lokale Infektionszeichen geachtet werden.
Milde und moderate Infektionen werden im Regelfall 2 Wochen und schwere Infektionen 3 Wochen antibiotisch therapiert. Eine Osteomyelitis muss 6 Wochen antibiotisch therapiert werden. Führt bei einer Osteomyelitis die antibiotische Therapie zu keinem Erfolg, sollte eine chirurgische Sanierung in Betracht gezogen werden.
Amputationen sollten immer vermieden werden, da selbst Minor-Amputationen durch eine Veränderung der Biomechanik am Fuß wieder zu Ulzerationen – sogenannten Transfer-Ulzera – führen können.
Fazit
Die regelmäßige Kontrolle der Füße von Menschen mit Diabetes mellitus ist für die Prävention entscheidend. Des Weiteren sollten beim diabetischen Fußsyndrom individuelle Therapieziele festgelegt werden.
Nur die multi- bzw. interprofessionelle Betreuung von Menschen mit Ulzerationen führen zum Therapieerfolg.























































































