Versorgung akuter Wunden
Die meisten Unfälle ereignen sich in den eigenen vier Wänden. Im Jahr 2018 verletzten sich in Österreich 308.300 Menschen bei Haushaltsunfällen, 280.400 Verletzungen passierten in der Freizeit beziehungsweise bei der Ausübung eines Freizeitsports.1
Wundheilung
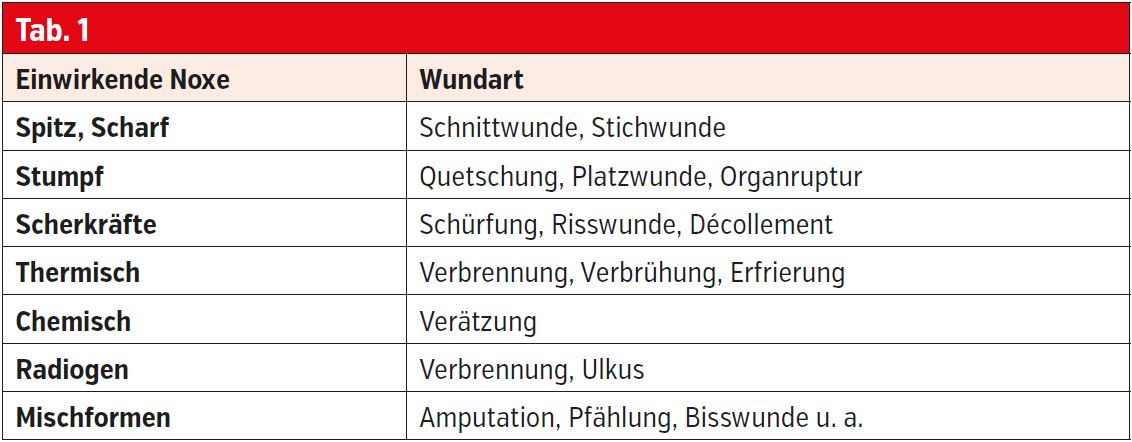
Eine Wunde ist definiert als ein Defekt des schützenden Deckgewebes (Trennung des Gewebezusammenhangs) an äußeren (Haut) oder inneren (Schleimhaut) Körperoberflächen, mit oder ohne Gewebeverlust. Ursächlich sind unterschiedlich einwirkende Noxen (Tab. 1).2
Akute Wunden durchlaufen die Wundheilungsphasen (Koagulation, Exsudation, Proliferation, Reparation) regelrecht und heilen innerhalb von zwei bis drei Wochen komplikationslos ab. Die physiologische Wundheilung ist ein komplexes System, bestehend aus einer Kaskade zellulärer und extrazellulärer Komponenten, die einer Regulation durch Zytokine, Wachstumsfaktoren und Mediatoren unterliegt.3
In der Klinik unterteilt man die Wundheilung in die primäre Wundheilung (p. p.) „sanatio per primam intentionem“ und die sekundäre Wundheilung (p. s.) „sanatio per secundam intentionem“. Voraussetzung für eine primäre Wundheilung sind glatte, enganliegende Wundränder, ein minimaler Gewebedefekt, ein gut durchblutetes Wundgebiet und die Abwesenheit von Fremdkörpern und Infektionen. Durch das enge Zusammenführen der Wundränder kann die Wundheilung schnell ablaufen, und es entsteht nur eine minimale Narbe. Im Gegensatz dazu ist bei der sekundären Wundheilung kein primärer Verschluss möglich (großer Gewebedefekt, weit klaffende Wundränder, Fremdkörper, Infekt, trophische Störungen). Es bildet sich verstärkt Granulationsgewebe, und durch stärkere Wundkontraktion bleibt eine Narbe zurück.4, 5
Wundbeurteilung
Auch bei Wunden steht die Anamnese an vorderster Stelle, da systemische Grunderkrankungen (Diabetes mellitus, chronische venöse oder arterielle Insuffizienz) sowie die Einnahme von Medikamenten (zum Beispiel Glukokortikoide, Gerinnungshemmer oder Chemotherapeutika) die Wundheilung negativ beeinflussen können. Weiters ist das Alter einer Wunde sowie die verantwortliche Noxe zu erheben. Das Ausmaß des Gewebeschadens (Größe und Tiefe der Wunde, Inspektion der Wundränder) sowie das Vorliegen von Begleitverletzungen (Gefäße, Sehnen, Nerven) muss richtig eingeschätzt und erfasst werden. Mittels Palpation werden Turgor, Hauttemperatur, lokaler Druckschmerz und mögliche Fremdkörpereinsprengungen untersucht. Störungen der Durchblutung, der Motorik und der Sensibilität müssen sicher erkannt und eventuell weiterführende apparative Untersuchungen (zum Beispiel Röntgen, Sonografie oder Angiografie) veranlasst werden. Obligat ist bei jeder offenen Wunde die Überprüfung des Tetanusschutzes.2, 4
Wunden im Detail
Schnittwunden gehören zu den häufigsten Verletzungen im Haushalt und haben typischerweise glatte Wundränder. Bei kleinen Wunden reicht ein Schutzpflaster, und sie heilen sehr gut ab. Tiefe Wunden müssen exploriert werden (Nerven-, Sehnenverletzung) und können je nach Lokalbefund primär oder sekundär abheilen.
Im Falle einer Stichwunde darf der penetrierende Gegenstand aufgrund der Blutungsgefahr (tamponierende Wirkung) und der Gefahr von Verletzung beziehungsweise Eröffnung von Hohlorganen nicht aus der Wunde entfernt werden. Für den Patiententransport kann ein Abpolstern des Gegenstandes notwendig sein.
Bei Quetschwunden kommt es durch äußere Gewalteinwirkung zu einer Kompression des Weichteilgewebes mit konsekutiver Verletzung der Blutgefäße und Ausbildung eines Hämatoms. Kleinere Quetschwunden und die begleitenden Blutergüsse heilen in der Regel innerhalb von ein bis zwei Wochen ohne Narbenbildung ab. Bei zusätzlichem Vorliegen einer offenen Hautverletzung besteht die Gefahr einer Superinfektion. Bei ausgeprägten Quetschwunden im Bereich des Unterschenkels oder des Unterarms ist das Kompartmentsyndrom eine mögliche Komplikation. Direkt posttraumatisch sollte die betroffene Stelle gekühlt werden, um Ödem- sowie Hämatombildungen zu verhindern.
Platz- und Risswunden entstehen durch plötzliche Gewalteinwirkung auf den Körper, worunter die Haut aufplatzt oder reißt. Durch Zerreißung subdermaler Gefäße kommt es zu einer starken Blutung, welche initial gestillt werden muss. Unregelmäßige Ränder und Taschen sind typisch für diese Wunden und je nach Ausmaß können sie in eine primäre oder sekundäre Wundheilung übergeführt werden.
Schürfwunden finden sich oft im Bereich prominenter knöcherner Strukturen. Es kommt zu punktförmigen Blutungen durch verletzte Kapillaren. Sie heilen zumeist komplikationslos ohne Narbe ab. Bei Décollements (Abreißen von Haut und subkutanem Fettgewebe mitsamt Gefäßen der darunterliegenden Faszie) besteht die Gefahr der Nekrose des Haut- und Weichteillappens.
Verbrennungswunden sollen in Abhängigkeit von der Tiefenausdehnung, der Lokalisation, dem Gesamtausmaß sowie dem Allgemeinzustand des Patienten behandelt werden. Die Behandlung von erstgradigen Verbrennungen (oberflächliche Schädigung mit Rötung und Schmerzen, ohne Blasenbildung) sollte konservativ mit pflegenden Salben erfolgen. Ein Verband ist meist nicht notwendig. Oberflächliche zweitgradige Verbrennungen (IIa – Wundgrund ist unter der Brandblase noch vital) werden nach Débridement (Entfernung der Brandblasen) mit semiokklusiven Verbandsmaterialien (gegebenenfalls silberhaltige Produkte bei Superinfektion) versorgt. Bei klinisch manifester Infektion sollte ein operatives Débridement mit Entfernung des infizierten Gewebes erfolgen. Bei tieferen zweitgradigen Verbrennungen (IIb – Wundgrund ist avital) ist die Entfernung nekrotischen Gewebes indiziert. Eine Unterscheidung zwischen Grad IIa und Grad IIb ist am Anfang oft schwer zu treffen (sogenanntes „Nachbrennen“), weshalb sich die Einstufung im weiteren Verlauf ändern kann. Bei drittgradigen Verbrennungen (abgeblasster bis in die Tiefe abgestorbener Wundgrund) wird in Abhängigkeit der Größe und Lokalisation der Wunde eine tangentiale (schichtweise Gewebeabtragung bis zum vitalen Gewebe) oder epifasziale (Abtragung aller Gewebeschichten über der Muskelfaszie) Nekrosektomie durchgeführt.7
Erfrierungen müssen von Kälteschäden („non-freezing cold injuries“ – NFCI) unterschieden werden. Bei NFCI (langsamer Temperaturverlust, unvollständiger Gewebeschaden, selten Blasenbildung) sollte eine langsame Wiedererwärmung erfolgen, eine leichte Belastung der betroffenen Areale ist möglich. Eine Verbandanlage ist meist nicht notwendig. Bei Erfrierungen (kompletter Gewebeschaden, Blasenbildung in Stadium II und III, Nekrosen im Stadium IV) erfolgt eine Wiedererwärmung mit warmem Wasser (37–39 °C) für 15–60 Minuten sowie die Anlage steriler schützender Verbände, gegebenenfalls mit topischen Antiseptika. Erfrierungen im Stadium IV müssen in einem spezialisierten Zentrum behandelt werden.8
Die Erste-Hilfe-Maßnahme bei Verätzungen besteht (unabhängig der Lokalisation: Mund, Schleimhaut, Speiseröhre, Haut, Auge) in ausgiebigem Ausspülen (Cave! Kein Erbrechen erzwingen). Eine Weiterbehandlung erfolgt im Krankenhaus.
Amputationsverletzungen werden primär am Unfallort mittels Druckverband und Hochlagern versorgt (Amputat mit sterilem Verbandstoff sichern).
Bisswunden (Tiere/Menschen) haben ein breites Verletzungsspektrum und infektiöse Komplikationen (meist durch ungewöhnliche Erreger) sind häufig. Die mechanische Reduktion der Keimzahl und die Optimierung der Mikrozirkulation im Wundbereich bilden die Grundlage der chirurgischen Therapie. Eine Kontrolle des Impfschutzes (Tetanus/Tollwut) ist obligat. Entsprechend der Lokalisation und Ausdehnung einer Bissverletzung sollte eine interdisziplinäre, fachübergreifende Zusammenarbeit angestrebt werden
Wundbehandlung
Wichtigstes Behandlungsprinzip ist es, den Wundheilungsprozess in seinem physiologischen Ablauf zu unterstützen und nicht durch fehlerhafte Manipulation zu gefährden. Eine rasche Erstversorgung ist sowohl als Notfallmaßnahme als auch für den späteren Heilungsverlauf essenziell. Am Notfallort werden Wunden von groben Verschmutzungen befreit, bei nichtstillbaren Blutungen wird ein lokaler Druckverband angelegt. Ein körpernahes Abbinden der Wunde ist nur selten notwendig. Ausgedehnte Wunden und Frakturen werden geschient.
In der Ordination beziehungsweise Spitalsambulanz erfolgt die nochmalige Wundreinigung/Wundspülung (antiseptische oder unkonservierte Lösungen wie physiologische Kochsalzlösung) und die Reevaluierung der Wunde mit chirurgischem Wunddébridement. Etwaige Fremdkörper sowie devitalisiertes Gewebe müssen vollständig entfernt werden. Ziel ist es, eine gut durchblutete Wunde zu erreichen.
Der Wundverschluss kann primär (erster bis dritter Tag), verzögert primär (vierter bis siebter Tag) oder sekundär (ab dem achten Tag) erfolgen. Wenn der primäre Wundverschluss nicht möglich ist, kann die Wunde offen behandelt werden, entweder definitiv oder bis zum sekundären Verschluss. Die débridierte Wundfläche muss dabei vor dem Austrocknen und einer sekundären Keimbesiedelung geschützt werden. Dehydriert der Wundgrund, verzögert sich die Bildung neuen Gewebes, und das Risiko der Narbenbildung steigt.
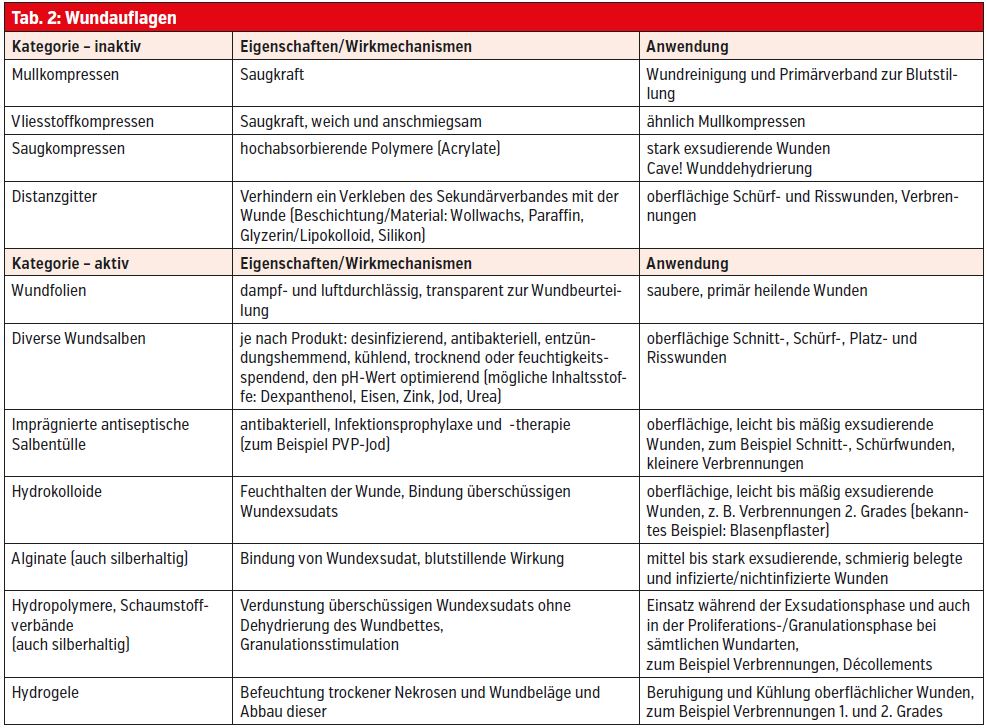
Durch den Einsatz unterschiedlicher Wundauflagen wird die physiologische Wundheilung unterstützt, Störfaktoren und Mangelzustände werden beseitigt, und die Wunde wird im feuchten Milieu gehalten.2, 6 Zu unterscheiden sind inaktive von aktiven Wundauflagen. Inaktive Wundauflagen (Mullkompressen, Vliesstoffkompressen, Saugkompressen) nehmen Sekret auf, haben jedoch keine Wirkstoffe und interagieren nicht mit der Wunde. Aktive Wundauflagen greifen durch einen bestimmten Wirkmechanismus in die Wundheilung ein.5
Bei akuten Wunden ist neben dem Exsudatmanagement eine Infektionsprophylaxe indiziert. Hierbei kommen oftmals imprägnierte antiseptische Tüllverbände oder Wundsalben zum Einsatz. Neben der desinfizierenden und antibakteriellen Wirkung fördern sie auch die physiologische Wundheilung. Beigesetzte Spurenelemente wie Zink und Eisen können den pH-Wert in der Wunde optimieren (Ansäuern wirkt Wundinfektionen entgegen) und so die Heilung (schnellere Geweberegeneration) zusätzlich unterstützen.
Die Auswahl der korrekten Wundauflage und ihr stadiengerechter Einsatz bedarf Erfahrung und Kenntnis über ihre Wirkung. Tabelle 2 gibt einen Überblick möglicher Wundauflagen.
Für die Praxis
- Die Qualität der Erstversorgung ist für die funktionellen und ästhetischen Spätergebnisse von entscheidender Bedeutung.
- Nach den Erste-Hilfe-Maßnahmen beinhalten die allgemeinen Maßnahmen die Wundsäuberung und Wundspülung, das chirurgische Débridement, den primären oder sekundären Wundverschluss, die Immobilisierung bei Extremitätenverletzung und je nach Ausmaß die innerhospitale Weiterbetreuung.
- Die Impfschutzkontrolle ist verpflichtend, und bei erhöhtem Infektionsrisiko ist die Gabe von Antibiotika indiziert.
Literatur
- KFV Unfallbilanz 2018: Zahl der Unfälle in Österreich. 2018.
- S. Jobmann, T. Stein, S. M. Heinz, R. Hoffmann. Versorgung akuter traumatischer Wunden. CME. 2012, 10.1007/s11298-012-1245-7.
- P. Kujath, A. Michelsen. Wunden – von der Physiologie zum Verband. cme.aerzteblatt.de/kompakt. 2009.
- A. R. Plass, A. Häussler, L. Käser. Der chirurgische Wundverschluss. Praktischer Kurs in chirurgischer Nahttechnik und in Injektion/Infusion – Universitätsspital Zürich. 2020.
- ChiroSurf. [Online]
- B. Nicks, E. Ayello, K. Woo, D. Nitzki-George, R. Sibbald. Acute wound management: revisiting the approach to assessment, irrigation, and closure considerations. Int J Emerg Med. 2010, 3:399–407, DOI 10.1007/s12245-010-0217-5.
- Rennekampff, H. O. Leitlinie – Behandlung thermischer Verletzungen des Erwachsenen – S2k. 2018, 044-001.
- C. Sachs, M. Lehnhardt, A. Daigeler, O. Goertz. Einteilung und Therapie kälteinduzierter Verletzungen. Dtsch Arztebl Int. 2015, 112:741–7; DOI: 10.3238/arztebl.2015.0741.
- K. Rothe, M. Tsokos, W. Handrick. Tier- und Menschenbissverletzungen. Dtsch Arztebl Int. 2015, 112:433–43; DOI: 10.3238/arztebl.2015.0433