Lebensstil – das effiziente Antidiabetikum?
Obwohl immer damit assoziiert und viel zitiert, ist der kausale Zusammenhang zwischen einem „gesunden Lebensstil“ und einer guten Diabeteseinstellung mit entsprechender Reduktion des Risikos für mikro- und makrovaskuläre Komplikationen im Sinne einer fundierten wissenschaftlichen Evidenz, wie sie heute für alle medikamentösen Neuzulassungen gefordert wird, alles andere als gut belegt.
Dies ist zugegebenermaßen eine provokante Einleitung für einen Artikel, der an sich Lebensstil als Therapie beleuchten und eine Empfehlung dafür geben wird. Sieht man sich jedoch die Literatur genauer an, finden sich bei nahezu allen großen Studien zum Thema Bewegung und/oder Ernährung nicht die erwarteten und erhofften Ergebnisse. Ob Look AHEAD oder STENO, der Erfolg der Lebensstilinterventionen blieb weit hinter den Erwartungen zurück und zeigte de facto nie, was mittlerweile zwei Antidiabetika vorgelegt haben – eine Reduktion der Gesamtmortalität.
Der Grund ist aber nicht etwa die mangelnde Effektivität, sondern schlicht der Umstand, dass der Einsatz von „Lebensstilmaßnahmen“ in einer Dosierung (das gilt vor allem für Bewegung), die auch wirksam ist, in großen Kohorten selbst unter Studienbedingungen nicht wirklich kontrollierbar ist. Zudem ist die Kombination vieler unterschiedlich wirksamer Komponenten nicht dazu angetan, Signifikanzen für Einzelmaßnahmen nachzuweisen.
Ernährung
Während es gute Evidenz dafür gibt, dass die Entwicklung des Körpergewichtes für den Zeitpunkt der Manifestation eines Typ-2-Diabetes eine entscheidende Rolle spielt, ist dessen Stellenwert bei bereits manifester Erkrankung nicht mehr so klar. In vielen Langzeitstudien geht eine Gewichtsreduktion nicht mit einer besseren Diabeteseinstellung einher, da sie auf einen nicht adäquat substituierten Insulinmangel zurückzuführen ist, was naturgemäß eine schlechte Glykämie bedeutet und einen Bias darstellt. Aus der klinischen Praxis wissen wir natürlich, dass eine Gewichtsreduktion mit Verringerung des Bauchumfangs und damit des viszeralen Fettgewebes vor allem in der Frühphase der Erkrankung eine dramatische Verbesserung der Glykämie auf Grund der sinkenden Insulinresistenz verursacht.
Unabhängig davon gibt es zumindest im Tierversuch eine gute Datenlage dafür, dass Fastenperioden über zumindest 12–16 Stunden, sei es im Rahmen von intermittierendem Fasten oder einer auf eine gewisse Stundenzahl limitierte tägliche Nahrungsaufnahme (16 : 8), zu einem Shift der Energiegewinnung in Richtung Fettstoffwechsel, aber auch Förderung der Autophagie und Reduktion des mitochondrialen oxidativen Stress führen.
Kalorienreduzierte Ernährung allein führt allerdings nur in Kombination mit einem Bewegungsprogramm zum nachhaltigen Erfolg, da der Energiebedarf von Organsystemen, die nicht zwingend gebraucht werden, reduziert wird. Dies kann zum unerwünschten Effekt des reduzierten Grundumsatzes führen, sofern nicht parallel zur reduzierten Nahrungszufuhr das Bewegungspensum gleichgehalten, wenn nicht erhöht wird.
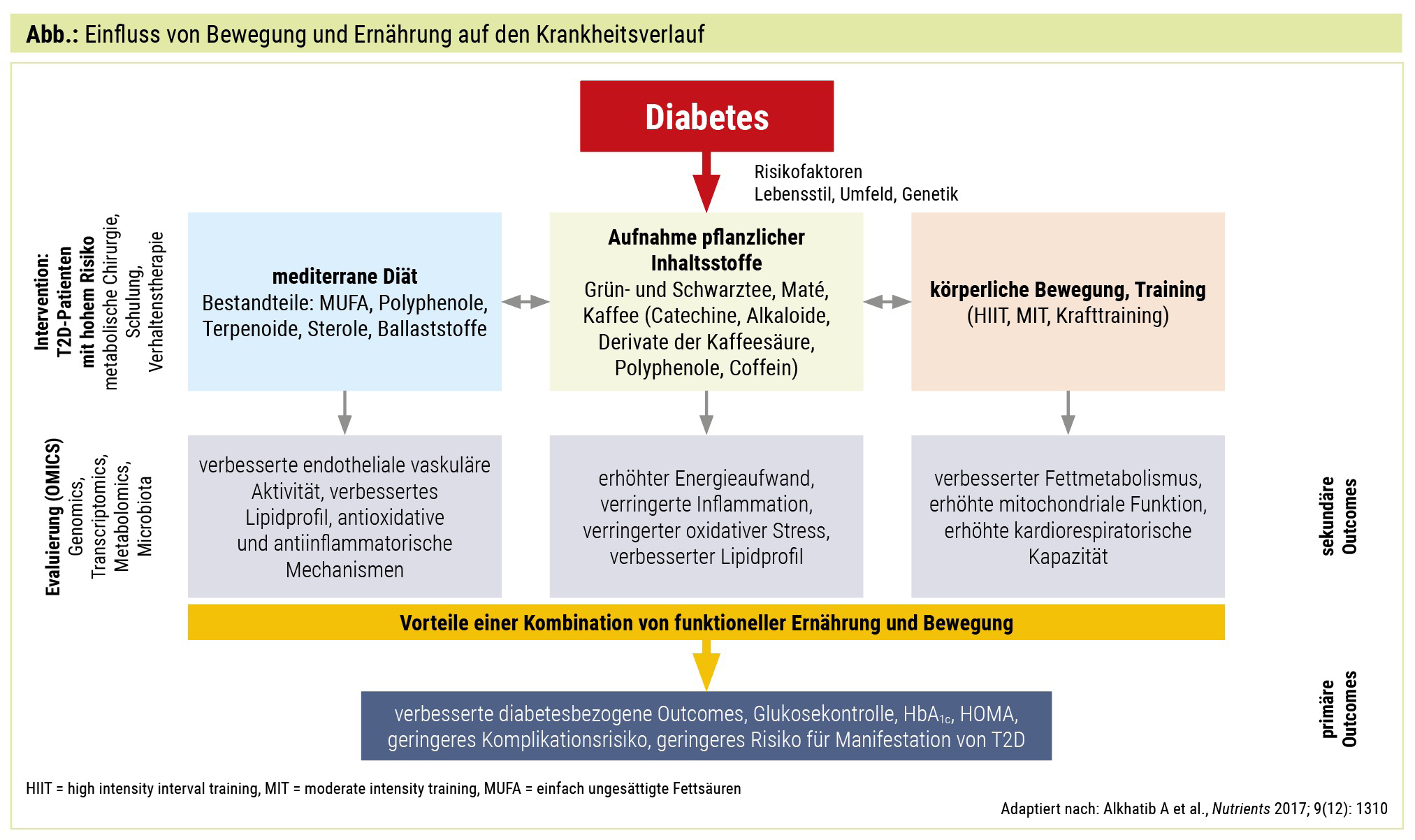
Die Zusammensetzung der Ernährung spielt – unabhängig von einer allfälligen Gewichtsreduktion – per se eine wichtige Rolle. Einerseits in Bezug auf die Energiedichte: Eine Reduktion des Kohlenhydratanteils kann eine Gewichtsreduktion fördern, und bis zu einem Kohlenhydratanteil von 40 % gibt es auch eine gute Datenlage in Bezug auf Nachhaltigkeit ohne eine negative Auswirkung auf den Lipidstoffwechsel. Weniger gut schneiden fettreduzierte Diäten ab. Das andere Schlagwort in Richtung Ernährungszusammensetzung ist „Functional Food“, wobei verschiedene Komponenten wie Öle, Früchte, Nüsse etc. auf Grund ihrer Inhaltstoffe (Polyphenole, Terpenoide, Alkaloide, Pigmente, Flavonoide, Sterole) antioxidantisch und antiinflammatorisch wirken können und einen positiven Einfluss auf Cholesterinstoffwechsel und Nüchternblutzuckerregulation haben. Die Ernährungsform mit der diesbezüglich besten Datenlage und Nachhaltigkeit ist die „mediterrane Diät“ (Abb.).
Bewegung
Der positive Effekt von Bewegung auf die Diabeteseinstellung und auch die dadurch erzielbare kardiovaskuläre Risikoreduktion fußt auf der Reduktion der Insulinresistenz. Sowohl Ausdauertraining als auch Krafttraining erhöhen den Glukoseinflux der Zellen, sowohl über die insulinvermittelten als auch die insulinunabhängigen Transportersysteme. Die aerobe Glucoseverstoffwechselung und der Aufbau von Glykogen in der Muskelzelle wird gefördert, die Lipolyse gebremst.
Hypertrophierendes Krafttraining steigert zudem die Muskelmasse (Lean Body Mass) und damit den Grundumsatz. Dieser Umstand fördert den Gewichtsverlust.
Die Reduktion des kardiovaskulären Risikos ist allerdings an ein gewisses Maß kardiorespiratorischer Fitness gebunden. Ein Fitnesslevel von ca. 9 MET bedeutet eine Risikoreduktion von 40 %.
Damit zeigt sich aber bereits die Schwierigkeit, Bewegung oder besser gesagt Training als therapeutisches Werkzeug zielgerichtet einzusetzen. Ein bisschen Alltagsbewegung ist Training auf niedrigstem Niveau, das naturgemäß auch nur eine geringe Risikoreduktion mit sich bringt.
Zusammenfassung
Die Frage, ob Lebensstil im Sinne von Bewegung und Ernährung eine effektive Diabetestherapie darstellen können, ist nicht einfach mit Ja oder Nein zu beantworten.
Konsequent angewendet sind Lebensstilmaßnahmen vor allem in der Frühphase der Erkrankung höchst effektiv und durchaus in der Lage, eine gute Stoffwechseleinstellung ohne medikamentöse Therapie zu erzielen. Weder Ernährung noch Bewegung haben jedoch direkten Einfluss auf die Insulinproduktion und -sekretion, daher ist, sobald ein auch nur relativer Insulinmangel auftritt, eine entsprechende Therapie unumgänglich.
Betrachtet man den Begriff „Diabetestherapie“ etwas komplexer und fasst darunter auch Lipid- und Blutdruckeinstellung zusammen, so ist eine frühzeitig eingesetzte komplementäre medikamentöse Therapie aus meiner Sicht in den meisten Fällen auch sinnvoll und notwendig.
Inwieweit eine reine Lebensstiltherapie bei fehlender Kontrolle der Effizienz (Fitnesslevel), den nachgewiesenen Benefit von SGLT2-Inhibitoren bzw. GLP-1-Analoga in Bezug auf Risikoreduktion gleichwertig abbildet, ist aus der derzeitigen Studiendatenlage nicht schlüssig ableitbar.
Unbestritten ist im Umkehrschluss aber der Wert eines anhaltend gesunden Lebensstils zusätzlich zu einer leitlinienkonformen und dem individuellen Risiko angepassten medikamentösen Therapie mit Erreichung der individuellen Zielwerte.
- Alkhatib A et al., Functional Foods and Lifestyle Approaches for Diabetes Prevention and Management. Nutrients 2017; 9(12): 1310
- Diabetes Prevention Program (DPP) Research Group. The Diabetes Prevention Program (DPP): description of lifestyle intervention. Diabetes Care 2002; 25(12): 2165–71
- Lambrinou E et al., Lifestyle factors, self-management and patient empowerment in diabetes care. Eur J Prev Cardiol 2019 Dec; 26(2_suppl): 55–63
- Laws RA et al., Diabetes prevention research: a systematic review of external validity in lifestyle interventions. Am J Prev Med 2012; 43(2): 205–14
- Secor SM, Carey HV. Integrative Physiology of Fasting. Compr Physiol 2016; 6(2): 773–825
- Staimez LR et al., The role of lifestyle change for prevention of cardiovascular disease in diabetes. Curr Atheroscler Rep 2014; 16(12): 460
PP-DB-AT-0737, November 2021