Gerontorheumatologie – Entzündlicher Rheumatismus im Alter
Besonderheiten in der Therapie älterer Patienten mit RA
Frühzeitige Basistherapie: Wie auch bei jüngeren Menschen ist eine frühzeitige Basistherapie ebenso beim älteren Patienten mit RA zu fordern – und dies innerhalb der ersten 3 Monate nach Beschwerdebeginn. Zahlreiche Studien belegen, dass ältere Patienten oftmals nicht adäquat behandelt werden. So zeigte sich bei einer Analyse von fast 6.000 Patienten mit RA, die bei Rheumatologen in Betreuung standen, dass jene in der Altersgruppe von 85 Jahren und darüber um 74 % weniger Basistherapeutika erhielten als die Vergleichsgruppe im Alter von 65–74 Jahren (!). Interessanterweise schien die Zurückhaltung unabhängig von Komorbiditäten und Polypharmazie. Naturgemäß erhielten in dieser Studie die älteren Patienten mehr Kortikosteroide (CCS) und mehr NSAR, um die entzündliche Krankheitsaktivität zu kontrollieren1.
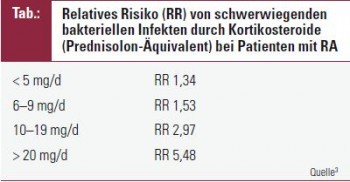
MTX-Therapie – Nierenfunktion beachten! Wie auch bei jüngeren Patienten stellt Methotrexat (MTX) das Mittel der Wahl zur Behandlung einer beginnenden RA im Alter dar. MTX bzw. sein toxischer Metabolit werden renal eliminiert, und daher ist bei Nierenfunktionseinschränkungen von einer Therapie mit MTX Abstand zu nehmen. Eine Einschränkung der glomerulären Filtrationsrate bei normalem Serumkreatinin bei älteren Menschen ist allseits bekannt, bei einer Untersuchung an über 65-jährigen Patienten fand sich trotz normalen Serumkreatinins für MTX fast eine Verdoppelung der Halbwertszeit 2. Unseren Erfahrungen nach sollte daher bei älteren Patienten bei einem Serumkreatinin von über 1,5 mg/dl keine MTX-Therapie mehr begonnen werden. Grundsätzlich sind gerade zu Therapiebeginn in der Phase der steigenden Dosierung engmaschigere Kontrollen (2–4-wöchentlich) zu empfehlen. Eine Analyse von Daten aus der Rheumaambulanz der Medizinischen Universität Wien zeigte, dass, sofern keine Kontraindikationen bestanden, Sicherheit und Verträglichkeit sowie Nebenwirkungsraten bei älteren und jüngeren Patienten vergleichbar waren. Rund 15 % der Patienten mussten wegen unerwünschter Arzneimittelwirkungen die MTX-Medikation abbrechen, führende Ursachen waren dabei Stomatitis, Übelkeit und gastrointestinale Nebenwirkungen. Einer Studie untersuchte bei älteren Patienten die Rate behandlungsbedürftiger Infekte unter einer Anti-TNF-Therapie. Die Autoren fanden dabei eine Inzidenz schwerwiegend bakterieller Infektionen von 2,2 Fällen auf 100 Patientenjahre, das relative Risiko dafür war zwischen MTX und TNF-Blocker ident (RR = 1,00). Der einzige Risikofaktor, der bei der Analyse der fast 16.000 RA-Patienten identifiziert werden konnte, waren Glukokortikoide, die bei einer Dosis von mehr als 5 mg Prednisolon- Äquivalent pro Tag zu einem deutlichen Anstieg der Infektionsraten führten3.
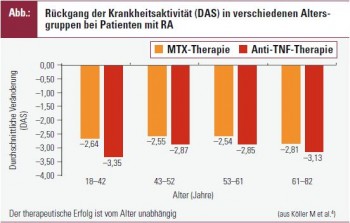
Evidenz für Wirksamkeit von Basistherapie bei älteren Patienten: Bis vor Kurzem war die Frage nach der Wirksamkeit von Basistherapeutika bei älteren Menschen unbeleuchtet und kontroversiell diskutiert. In einer retrospektiven Analyse aus mehreren großen klinischen Studien mit MTX und TNF-Blockern fanden wir für die verschiedenen Altersgruppen vergleichbare Therapieerfolge hinsichtlich des Rückganges der Krankheitsaktivität sowie der radiologischen Progression4. Der Therapieerfolg war natürlich unter der Anti-TNF-Therapie deutlicher, aber in allen Altersquartilen vergleichbar (Abb. 1).
In Anbetracht der dargestellten Fakten besteht aus heutiger Sicht kein Grund, älteren Patienten mit RA eine Basistherapie vorzuenthalten. Sowohl Sicherheit und Verträglichkeit als auch Wirkung scheinen bei älteren Patienten genauso gegeben, natürlich sind engmaschigere Kontrollen und vorsichtigere Steigerungen der Dosierungen insbesondere von MTX empfehlenswert.
„Entzündlicher Weichteilrheumatismus“ im Alter – Polymyalgia rheumatica
Neben der RA stellt die Polymyalgia rheumatica (PMR) ein klassisches entzündliches Krankheitsbild in der Gerontorheumatologie dar. 90 % der Patienten sind über 60 Jahre alt, ähnlich wie bei der RA sind von der PMR zu 2/3 bis 3/4 Frauen betroffen. Das klassische Beschwerdebild umfasst plötzlich beginnende Schmerzen im Bereich des Nackens und Schultergürtels und/oder des Beckengürtels verbunden mit dem Gefühl einer Morgensteifigkeit. Die Beschwerden können von unspezifischen Allgemeinsymptomen (Abgeschlagenheit, Gewichtsverlust, gelegentlich auch Fieber) begleitet sein. Laborchemisch finden sich dann meist deutlich erhöhte Entzündungsparameter, insbesondere die Blutsenkungsgeschwindigkeit (BSG) ist oft stark erhöht und über den in den meisten Kriterien geforderten Werten von > 40 mm/h 5–8.
Kortikosteroide: Für die PMR wurden von zahlreichen Autoren immer wieder Kriterien zur Klassifikation etabliert, die zum Teil das Krankheitsbild recht treffend in seinen Eckpunkten beschreiben. Nach Diagnosestellung stellen nach wie vor Kortikosteroide das Mittel der Wahl dar. Die Dosierungsempfehlungen sind etwas divergent und teilweise empirisch, die Prednisolon- Dosis sollte initial jedoch zumindest über 15 mg/Tag liegen9. Meist findet man mit 15 bis 25 mg Prednisolon/Tag das Auslangen, in weiterer Folge sollten die Kortikosteroide nur langsam reduziert werden, ein zu rasches Absetzen führt zu einem Wiederauftreten der Beschwerden. Bei rund 80 % der Patienten kann innerhalb eines Jahres die tägliche Erhaltungsdosis auf < 7,5 mg Prednisolon gesenkt werde10. Wie generell bei Kortikosteroiden sollte auf eine begleitende Kalzium- und Vitamin-D-Substitution geachtet werden, das Risiko der Osteoporose gilt es dabei stets zu evaluieren und gegebenenfalls entsprechende Therapien zu beginnen.
Steroidsparender Effekt durch MTX: Wie bei vielen anderen entzündlichen rheumatischen Erkrankungen stellt sich auch im Falle der PMR die Frage nach einer krankheitsmodulierenden Basistherapie. Letztlich kann auch bei dieser entzündlich-rheumatischen Erkrankung durch MTX ein steroidsparender Effekt erzielt und die Rückfallrate auf die Hälfte reduziert werden 11, 12. Der Einsatz von Biologika, insbesondere von TNF-Blockern, hat sich bei der PMR noch nicht als vorteilhaft erwiesen 13. Alternativ zu MTX kann Azathioprin eingesetzt werden. Die Evidenz ist hier jedoch sehr dünn, es existiert eine 25 Jahre alte kleinere Studie mit einer niedrigen Patientenzahl (n = 32). Im Falle von Kontraindikationen gegen MTX (Nierenfunktionseinschränkung) kann dies erwogen werden14.
Riesenzellarteriitis (RZA)
Die PMR ist der Literatur zufolge in 15 bis 20 % der Fälle mit der Riesenzellarteriitis (RZA) assoziiert. Die RZA befällt nicht nur ihrem Namen folgend (Arteriitis temporalis Horton) die Schläfenarterie, es können dabei auch die das Auge versorgenden Blutgefäße betroffen sein. Aber auch die Aorta und deren große Äste können befallen sein, Patienten mit einer RZA haben ein 17-fach höheres Risiko für thorakale Aortenaneurysmen15. Das Korrelat für einen drohenden Visusverlust ist eine anteriore ischämische Optikusneuropathie (AION), weshalb grundsätzlich alle PMR-Patienten auch ophthalmologisch begutachtet werden sollten. Die tägliche Kortikosteroid-Dosis bei der Behandlung der RZA bewegt sich im Bereich von 25 bis 50 mg Prednisolon-Äquivalent, im Falle einer Augenbeteiligung ist initial eine Hochdosistherapie indiziert (500–1000 mg Methylprednisolon/Tag). Der klinische Verdacht auf eine Arteriitis temporalis kann sonografisch (typische HALO-Zeichen um das entzündlich veränderte Gefäß) oder durch eine Biopsie bestätigt werden. Mit einem 18Fluor-Deoxyglykose-(FDG-)Positronen-Emission-Tomografie-( PET-)Scan können vaskulitische Veränderungen detektiert werden, wegen des Glukose-Metabolismus im Gehirn ist das Bild im Schädelbereich überlagert und die Methode für die Untersuchung dieser Region ungeeignet. Die Verzögerung des Beginns einer Therapie zur Durchführung der Biopsie ist nicht erforderlich, auch unter Kortikosteroid-Medikation bleibt die „diagnostische histologische Treffsicherheit“ über mehrere Wochen unverändert16. In 15 % der Fälle von RZA kann nämlich die BSG auch niedriger als 50 mm/h liegen, das klinische Bild sollte daher in der Entscheidung über das diagnostische und therapeutische Vorgehen führend sein17. Die Reduktion der Steroiddosis sollte naturgemäß langsam erfolgen, der Steroidbedarf erstreckt sich oft über 3–5 Jahre, Rezidivraten sind in 30–60 % der Fälle angegeben. Wie auch bei der PMR ist bei der RZA ebenso eine immunmodulatorische Therapie zu erwägen. Auch dazu wurden in den letzten Jahren einige Studien zu MTX durchgeführt, die zwar teilweise gegensätzliche Ergebnisse zeigten; letztlich ist aber aufgrund der derzeitigen Datenlage in den Empfehlungen der European League Against Rheumatism (EULAR) zur Behandlung der RZA der Einsatz von MTX formuliert. Generell wird auch eine begleitende aggregationshemmende Therapie mit Acetylsalicylat (ASS) empfohlen18. Die PMR kann laut Literatur auch paraneoplastisch bedingt sein, die Durchuntersuchung bzw. Malignomabklärung wird von verschiedenen Rheumatologen unterschiedlich forciert und invasiv gehandhabt, ein klinisch orientiertes Vorgehen erscheint hier aus unserer Sicht ratsam.
1 Arthritis Rheum. 2007; 57:928
2 Rheum Dis Ckin N Am. 2007; 33:198
3 Arthritis Rheum. 2007; 56: 1754
4 Rheumatol. 2009; 48: 2575
5 Ann Rheum Dis. 1979; 38: 434
6 Ann Rheum Dis. 1981; 40:1
7 Ann Intern Med. 1982; 97:672
8 Semin Arthritis Rheum. 1984; 13:322
9 Age Ageing 2003; 32:370
10 Arthritis Rheum. 2003; 49:703
11 Ann Intern Med 2004; 141:493
12 Clin Exp Rheumatol. 2008; 26:395
13 Ann Intern Med 2007; 146:631
14 Ann Rheum Dis 1986; 45:136
15 Ann Int Med 1995; 122:502
16 Mayo Clin Proc 1984 59:793
17 Arthritis Rheum. 2001; 45:140
18 Ann Rheum Dis. 2009; 68:318