Gemeinsames und Trennendes – Management von Adipositas und Typ-2-Diabetes
Im Jänner 2011 trafen sich Vertreter von American Diabetes Association (ADA) und The Endocrine Society (TES) zu einer Konsensus-Konferenz, um die pathophysiologischen Zusammenhänge zwischen Adipositas und Typ-2-Diabetes zu diskutieren und Empfehlungen für eine optimierte Prävention und Therapie beider Erkrankungsbilder zu formulieren. Die Ergebnisse des Treffens wurden bei der Jahrestagung der European Association for the Study of Diabetes (EASD) im September 2011 präsentiert (EASD/ADA Symposium: Obesity and type 2 diabetes: What’s similar and what’s different?) und als gemeinsames Consensus Statement von ADA und TES publiziert*. Einige für das therapeutische Management relevante Inhalte des Papiers sind nachfolgend zusammengefasst.
Anforderungen an eine nachhaltige Lebensstilmodifikation
Die epidemischen Ausmaße, die Adipositas und Typ-2-Diabetes mittlerweile in weiten Teilen der Welt angenommen haben – in den USA ist bereits jeder dritte Erwachsene adipös (Body Mass Index von > 30 kg/m2), bei 11% liegt ein manifester Typ-2-Diabetes vor (Centers for Disease Control and Prevention 2011)-, werden in erster Linie auf die quantitativen und qualitativen Veränderungen im Ernährungsverhalten zurückgeführt. Entsprechend gilt die Lebensstilmodifikation mit dem Ziel, die kalorische Dysbalance zu
normalisieren, als präventive Schlüsselstrategie.
Interventionsprogramme für Einzelpersonen oder Gruppen, die eine Verhaltensänderung und damit eine Reduktion des Ausgangsgewichts um 5-10% erreichen sollen, erwiesen sich bisher über einen Zeitraum von 6-12 Monaten als effektiv, anschließend kam es in den meisten Studien aber wieder zur Gewichtszunahme. In den wenigen Studien, die eine längerfristige Gewichtskontrolle darstellen konnten (z. B. Diabetes Prevention Program, Look AHEAD Study), war die in den ersten 3-6 Monaten erzielte Gewichtsreduktion ein guter Prädiktor für den Langzeiterfolg der Intervention. Erfolgreiche Lebensstilprogramme inkludieren typischerweise Selbstmonitoring von Körpergewicht, Nahrungszufuhr und körperlicher Aktivität, außerdem eine Verhaltensmodifikation, häufige Kontakte zwischen Patient und Betreuungsteam und eine bilanzierte Kalorienaufnahme mit oder ohne Training (Knowler W. C. et al., New Engl J Med 2002; Look AHEAD Research Group, Arch Intern Med 2010).
Medikamentöse und chirurgische Gewichtskontrolle
Pharmaka zur Unterstützung der Gewichtsreduktion werden seit fast 80 Jahren eingesetzt. Von den in den vergangenen Jahren therapeutisch eingesetzten Wirkstoffen sind derzeit lediglich Orlistat (in den USA auch noch Phentermin) verfügbar, einige weitere befinden sich in Prüfung durch die Zulassungsbehörden oder in klinischer Entwicklung (> Tab. 1).
Im Allgemeinen ist mit Antiadiposita eine Gewichtsabnahme um 2-8% versus Placebo erreichbar, allerdings stehen diesem Effekt in vielen Fällen relevante Nebenwirkungen (Depressionen, kardiovaskuläre Risiken) entgegen. Außerdem wird die Aussagekraft der Studienergebnisse bei vielen Substanzen durch die begrenzte Beobachtungsdauer (6-12 Monate) und die bei Lifestyle-Interventionen generell hohen Drop-out-Raten (bis zu 50%)
limitiert. Potenzial für die Verbesserung des Nutzen-Risiko-Profils bietet die
Kombination verschiedener Wirkprinzipien (> Tab. 1).
Für die bariatrische Chirurgie zeigen klinische Studien eine substanzielle und nachhaltige Gewichtsreduktion (z. B. Sjöstrom L. et al., New Engl J Med 2004) und damit in Zusammenhang eine Verbesserung der metabolischen Situation (Diabetes, Hytertension und Dyslipidämie) sowie einen Rückgang von Myokardinfarkten und Tumorerkrankungen und der damit assoziierten Mortalität (Adams T. D. et al., New Engl J Med 2007; Buchwald H. et al., Am J Med 2009). Bei Patienten mit extremer Adipositas ist die bariatrische Chirurgie in der Regel die einzige Option, um eine klinisch relevante Gewichtsreduktion zu
erzielen, und gilt in dieser Patientengruppe daher als Methode der Wahl. Mit zunehmender operativer Erfahrung konnten die akuten und die längerfristigen Risiken der Eingriffe deutlich reduziert werden, womit auch die Indikationen der bariatrischen Chirurgie prinzipiell weiter gefasst werden können. So wird zunehmend angedacht, die bariatrische Chirurgie unabhängig vom Ausmaß des Übergewichts für die Diabeteskontrolle einzusetzen, wenngleich sich diese Vorgangsweise bislang nur auf wenige wissenschaftlich valide Daten stützen kann.
Während rein restriktive Verfahren (z. B. Gastric Banding) primär über den Gewichtsverlust zur Verbesserung der Diabeteseinstellung führen, dürfte die Umgehung des proximalen Darmabschnitts durch Roux-en-Y-Magenbypass und ähnliche Techniken (“metabolic surgery”) über entero- und neuroendokrine Signalwege zusätzliche günstige Effekte auf das Körpergewicht und die Diabeteseinstellung haben (Vetter M. L. et al., Ann Intern Med 2009). Allerdings scheinen Patienten mit längerer Diabetesdauer und/oder Insulintherapie (beides vermutlich als Ausdruck einer verminderten Betazellfunktion und -masse) von der operativen Gewichtsreduktion in geringerem Maße zu profitieren, was darauf hindeutet, dass die noch vorhandene Betazellfunktion eine wichtige Determinante für den Nutzen der bariatrischen Chirurgie im Hinblick auf die Diabetesremission darstellen dürfte (Buchwald H. et al., Am J Med 2009; Schauer P. R. et al., Ann Surg 2003).
Barrieren für eine effektive Adipositastherapie
Neben der Schwierigkeit, die Motivation und Compliance der Patienten dauerhaft
aufrechtzuerhalten, sind Lifestyle-Programme auf längere Sicht auch aus finanziellen Gründen meist nur schwer umzusetzen. Zudem können sich Empfehlungen zur konkreten Ausgestaltung der Intervention (Kombination bzw. Abfolge von Diät/Bewegung, Pharmakotherapie, Adipositaschirurgie) und zur Festlegung der Therapieziele im individuellen Fall kaum auf Studienevidenz stützen.
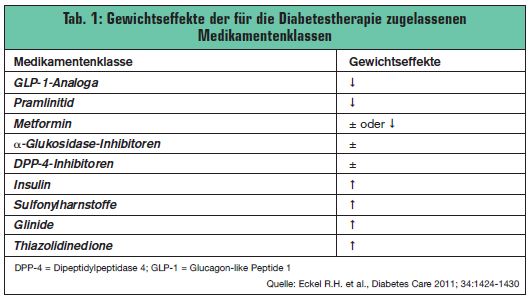
Noch komplexer stellt sich das Management von adipösen Patienten mit Typ-2-Diabetes dar: Der zeitliche Verlauf von Körpergewicht und der Glukoseintoleranz und mögliche Interaktionen sind in der Regel schlecht dokumentiert. Zudem erfolgen die Maßnahmen zur Gewichtsreduktion oft spät und haben gegenüber der antidiabetischen Pharmakotherapie nachgeordneten Stellenwert. Im Hinblick auf die Bedeutung der initialen Gewichtsreduktion für den langfristigen Therapieerfolg ist die typische Zielvorgabe einer Reduktion um 5-10% des Ausgangsgewichts vermutlich auch nicht engagiert genug, um den Glukosestoffwechsel in relevanter Weise zu beeinflussen (Nathan D. M. et al., Diabetes Care 2009). Zusätzlich erschwert wird die Gewichtskontrolle dadurch, dass die antidiabetische Therapie zum einen prinzipiell (Verminderung der Glukosurie), mehr noch aber klassenspezifisch (> Tab. 2) die Gewichtszunahme fördert – wobei über weite Bereiche noch ungeklärt ist, inwieweit sich die mit der antidiabetischen Pharmakotherapie einhergehenden Gewichtseffekte auf die kardiovaskuläre Prognose auswirken. Auch sind, wie etwa wie die ADOPT-Studie illustriert, beobachteten Gewichtseffekte nicht immer prädiktiv für die antihyperglykämische Effektivität der Intervention (Kahn S. E. et al., New Engl J Med 2006).
Unabhängig von der Art und dem Erfolg der gewichtsreduzierenden Intervention kommt es nach der initialen Gewichtsreduktion in den meisten Fällen nach einiger Zeit zur neuerlichen Gewichtszunahme. Dieses Phänomen, das in gleicher Weise auch bei normalgewichtigen Personen mit oder ohne Typ-2-Diabetes zu beobachten ist, ist vermutlich Ausdruck einer evolutionären Anpassung auf ein vorübergehend limitiertes Nahrungsangebot. Erkenntnisse zu den genetischen Grundlagen stammen bislang größtenteils aus Tiermodellen; die Übertragbarkeit auf die Pathophysiologie der Lifestyle-assoziierten Adipositas beim Menschen ist somit unklar.
*
Eckel R.H. et al., Obesity and Type 2 Diabetes: What Can Be Unified and What
Needs to Be Individualized? Diabetes Care 2011; 34:1424-1430