Therapie der Chemotherapie-induzierten Polyneuropathie
Diagnose: Wir berichten über eine 72-jährige Patientin, die aufgrund eines papillären Adenokarzinoms des linken Ovars im Jahr 2000 8 Zyklen einer Polychemotherapie mit Cisplatin, Taxol® und Ethyol® erhielt. Bereits im Jahr 2000 kam es zum Auftreten von Kribbelparästhesien und Dysästhesien in den unteren Extremitäten.
Schmerztherapie: Aufgrund des Auftretens starker neuropathischer Schmerzen im Bereich der unteren Extremitäten bis in beide Hüften reichend erfolgte 2008 die Zuweisung der Patientin an unsere interdisziplinäre Schmerzambulanz, in der die Patientin bis heute in ambulanter Behandlung ist. Initial gab die Patientin Werte zwischen 7 und 8 auf der visuellen analogen Schmerzskala (VAS) an.
2008 erhielt die Patientin zu Beginn Gabapentin, welches jedoch aufgrund von Nebenwirkungen bereits bei einer Dosis von 300 mg, vor dem Erreichen der Sättigungsgrenze, wieder abgesetzt werden musste. Empfehlungskonform erfolgte stattdessen der Therapieversuch mit Pregabalin 25 mg morgens und 75 mg abends und es zeigte sich nach mehreren Wochen eine deutliche Reduktion der Schmerzsymptomatik auf VAS 3–4. Durch die Kombination mit Amitriptylin 50 mg abends konnte der Therapieerfolg noch weiter verbessert werden. Eine weitere Dosissteigerung von Pregabalin und Amitriptylin konnte wegen Auftretens von Schwindel nicht durchgeführt werden.
Drei Jahre später, 2011, kam es jedoch erneut zu einer Schmerzexazerbation (VAS 7–8). Das Therapiemanagement wurde um lokales Capsaicin 8 % erweitert. Die Schmerzen konnten dadurch auf VAS 2 reduziert werden.
Hintergründe zur CIPN: Mehrere Chemotherapeutika können eine Neuropathie verursachen, darunter sind vor allem Vincristin, Paclitaxel, Oxaliplatin, Cisplatin und Bortezomib zu erwähnen.
Die Inzidenz der Chemotherapie-induzierten Polyneuropathie (CIPN) reicht von 3–7 % bei Verabreichung einer Einzelsubstanz bis zu 38 % bei mehreren Substanzen, wie im Fall unserer Patientin.
Die unterschiedlichen Chemotherapeutika führen teilweise zu sehr spezifischen Symptomen. So führt Oxaliplatin bereits zu Beginn zu massiven neuropathischen Schmerzen, wohingegen bei Paclitaxel die Gefühlsstörungen wie Taubheitsgefühl etc. im Vordergrund stehen.
Cisplatin, welches als Chemotherapeutikum seit mehr als 40 Jahren Verwendung findet, führt typischerweise zu Schmerzen und Parästhesien in den unteren Extremitäten, welche oft erst Wochen nach Beginn der Therapie auftreten. In schweren Fällen kann es zu sehr starken Schmerzen kommen (VAS 7–10).
Die Mechanismen, wie es zur Entwicklung der Polyneuropathie kommt, sind teilweise noch Gegenstand der Forschung, teilweise jedoch bereits klar und für die einzelnen Substanzen unterschiedlich. So kommt es bei Cisplatin zu mitochondrialen Veränderungen, die unter anderem für die Regulation der intrazellulären Kalzium-Konzentration verantwortlich sind, die dann die Entwicklung des neuropathischen Schmerzes fördern. Weiters ist bekannt, dass Cisplatin wichtige Rezeptoren, die an der Entstehung und Aufrechterhaltung des neuropathischen Schmerzes beteiligt sind, hinaufregulieren kann, wie z. B. den TRPV1 (Transient Receptor Potential Vanilloid 1) oder den TRPA1 (Transient Receptor Potential Ankyrin 1). TRPV1 als Capsaicin-Rezeptor wird bei Exposition von schmerzhaften Chemikalien, Hitze und bei Entzündung physiologischerweise aktiviert und spielt beim Phänomen der Allodynie und des neuropathischen Schmerzes generell eine große Rolle spielt. Ein weiterer spezieller Angriffspunkt von Cisplatin ist der NMDA-Rezeptor. Dabei kommt es zu einer vermehrten Freisetzung des exzitatorischen Neurotransmitters Glutamat, folglich zu vermehrten neuropathischen Schmerzen. Hier verwenden wir mittlerweile erfolgreich NMDA-Rezeptor Antagonisten in der Therapie des neuropathischen Schmerzes.
Nicht unerwähnt, jedoch nur kurz aufgezählt sollen die Angriffspunkte der anderen Chemotherapeutika bleiben, wie Kalzium-, Natrium- und Kaliumkanäle, Neuropeptide, Entwicklung eines oxidativen Stresses, Erhöhung von Entzündungszellen in der Haut wie der Langerhans-Zellen oder proinflammatorische Zytokine, welche zu einer neuronalen Entzündung und damit zur Aktivierung von Schmerzrezeptoren führen.
Bekannt ist auch, dass die Entstehung einer CIPN in einem Zusammenhang zur verabreichten Dosis steht. Bei Cisplatin gibt es zum Beispiel Angaben von einer kumulativen Dosis über 300 mg/m2.
Dass die Schwere der Polyneuropathie natürlich auch durch das gleichzeitige Vorhandensein einer kausal anderen Polyneuropathie, wie zum Beispiel der diabetischen oder der alkoholtoxischen PNP verstärkt werden kann, soll hier formal erwähnt werden.
Die Diagnostik der Polyneuropathie (PNP) ergibt sich aus den oben genannten Symptomen, die bei Patienten, welche eine Chemotherapie erhalten, aktiv abgefragt werden sollten, um so früh wie möglich die Diagnose zu stellen. So sollte das aktive Nachfragen nach Parästhesien, Dysästhesien oder Schmerzen zu einer Gewohnheit bei jedem Kontakt mit dem Patient werden, da diese in den seltensten Fällen oben genannte Symptome von selbst dem Arzt berichten. Elektrophysiologisch handelt es sich in den überwiegenden Fällen um eine axonale PNP, gemischte Formen sind natürlich ebenso anzutreffen, gleich, wie wir es bei anderen toxischen PNPs vorfinden.
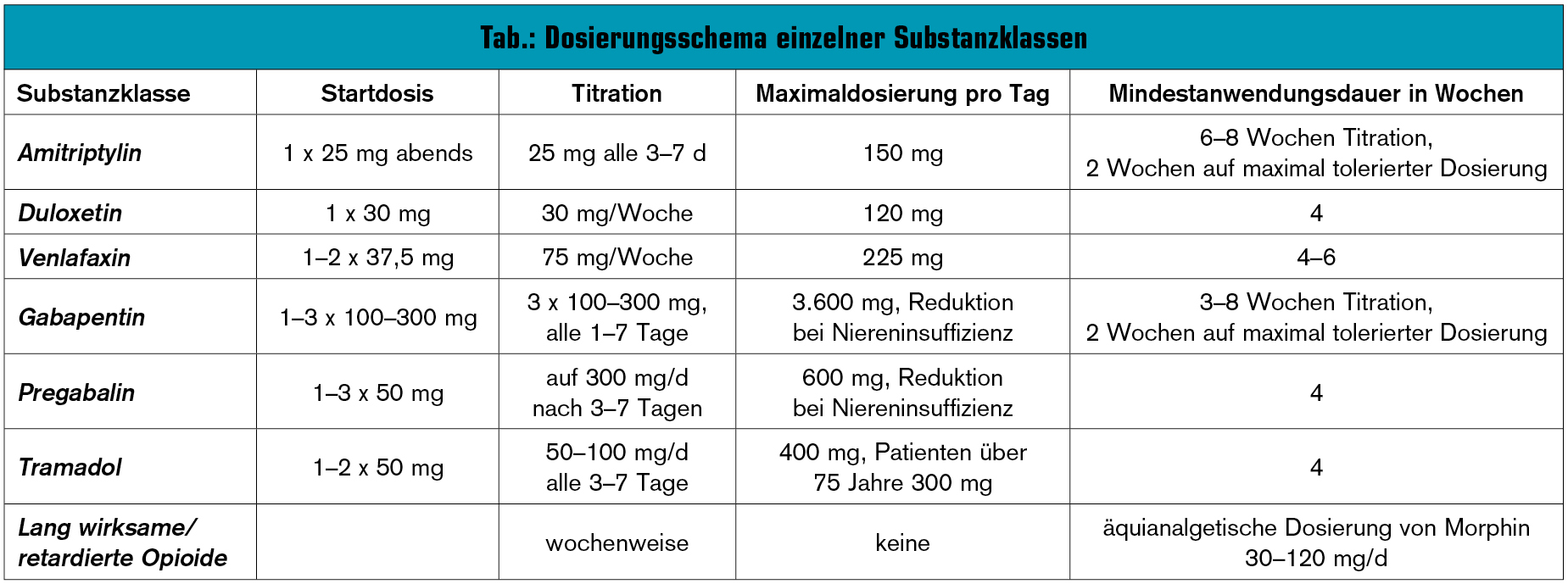
Stufentherapie: So wie bei anderen Polyneuropathien ist die erfolgreichste Therapie natürlich das Beenden der Exposition zum schädlichen Agens, wobei hier natürlich der therapeutische Nutzen hinsichtlich maligner Grunderkrankung im Vordergrund steht. Grundsätzlich empfiehlt sich ein strukturiertes, stufenweises Vorgehen. Der periphere neuropathische Schmerz wird zuerst (First-Line) mit Substanzen aus der Gruppe der α2-Kalziumkanalhemmer (Gabapentin, Pregabalin) behandelt. Ebenso kommen gleichwertig tri-/tetrazyklische Antidepressiva, selektive Serotonin/Noradrenalin-Wiederaufnahmehemmer (Venlafaxin ER, Duloxetin) und topische Pflasterapplikationen von Lidocain 5 % und Capsaicin 8 % zum Einsatz. Kombinationen der First-Line-Substanzen sind bei nicht erfolgreicher Monotherapie, unter entsprechender Beachtung der Interaktionen, zulässig und empfohlen.
Bei weiterhin nicht ausreichendem Therapieerfolg kommen in zweiter Linie (Second-Line) retardiertes Tramadol sowie lang wirksame/retardierte Opioide zur Anwendung.
Schließlich können unter Berücksichtigung von möglichen Interaktionen und kumulativen Nebenwirkungen Kombinationsanwendungen von First-Line- und Second-Line-Präparaten notwendig werden.
Wesentliche Erfolgskriterien sind die vorsichtige, aber adäquate Dosissteigerung und die zumindest 2 bis 4 Wochen dauernde Anwendung, um den Therapieerfolg beurteilen zu können (Tab.). Dosistitrationen bei älteren und niereninsuffizienten Patienten sind vorzunehmen.
Vollständigkeitshalber soll erwähnt sein, dass die Therapie des zentralen neuropathischen Schmerzes um die Substanzen Lamotrigin und Carbamazepin ergänzt werden kann.
Führt eine Kombinationsbehandlung (First-Line- und Second-Line) zu einem nicht ausreichendem Therapieerfolg, ist eine Überweisung an ein spezialisiertes Schmerzzentrum empfehlenswert.
Wie in unserem Fall führte schließlich die Kombination von Pregabalin, Amitriptylin und lokalem Capsaicin zu einem sehr zufriedenstellenden Behandlungserfolg.