Sind Gegenstrategien möglich?
Therapeutische Inertia bei Jugendlichen mit Diabetes
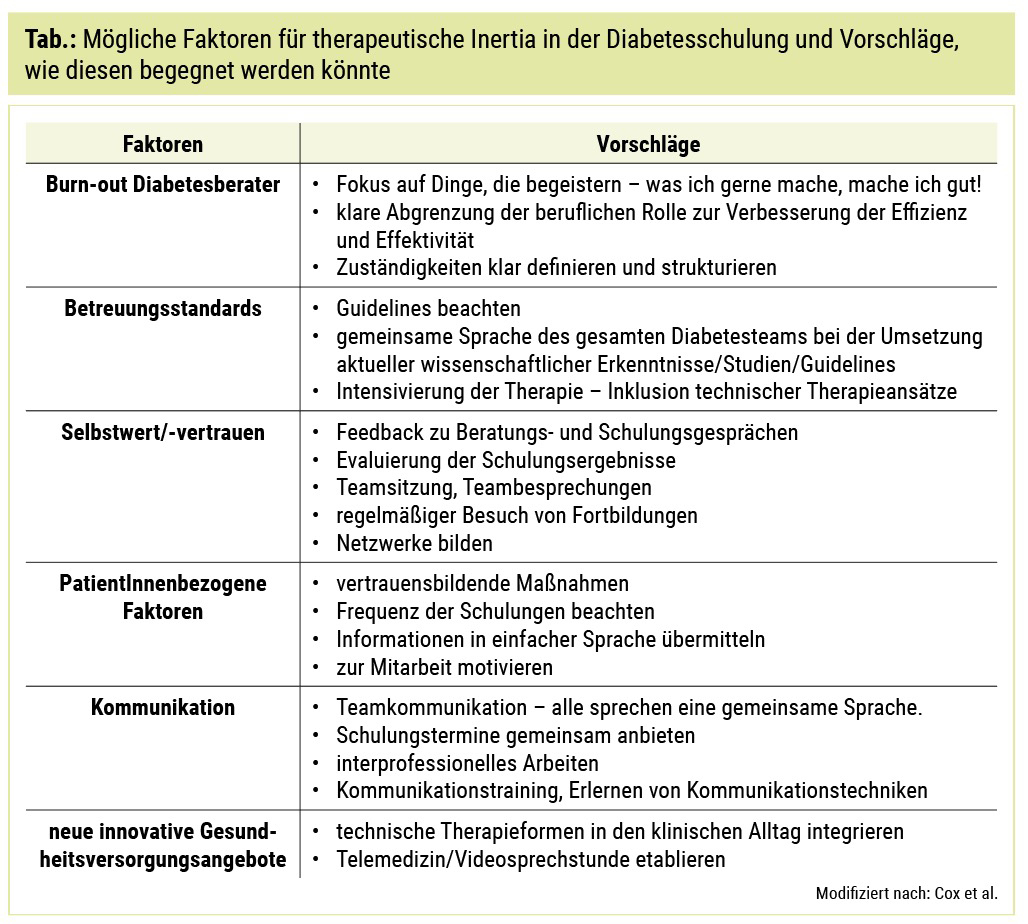
Therapeutische Inertia stellt eine potenzielle Hürde im Erreichen der therapeutischen Ziele und damit in der klinischen Versorgung von Menschen mit Diabetes dar. Die Bewusstmachung dieser ist ein wesentlicher Punkt, um Player im Gesundheitsversorgungssystem zu sensibilisieren, auf therapeutische Inertia adäquat reagieren zu können. Ursache für diese Inertia gibt es zahlreiche – diese können auf Seiten der PatientInnen, der DiabetesberaterInnen oder auch im Gesundheitswesen selbst lokalisiert sein. Die Entwicklung von Strategien, um die Effizienz und Effektivität der Gesundheitsversorgung zu erhöhen, ist daher sinnvoll.
PatientInnen
Jugendliche mit Typ-1-Diabetes zeigen ein hohes Risiko für steigende HbA1c-Werte. Die Gründe dafür sind vielfältig und durch physiologische Veränderungen des pubertären Hormonstatus, Ablösungsprozesse aus dem familiären Verbund und soziale Interaktionen bis hin zu prononciertem Risikoverhalten und Ausloten der eigenen Grenzen bedingt.
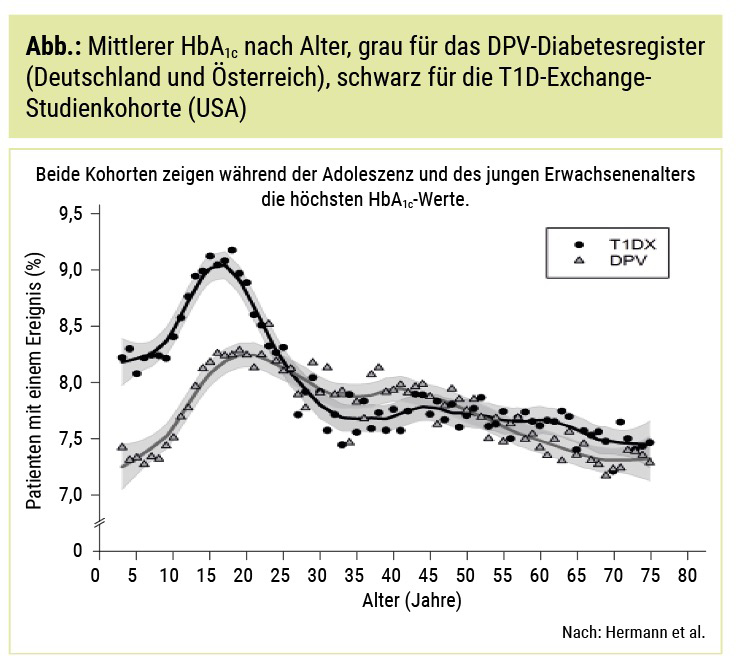
Besorgniserregend die Daten aus dem DPV-Register (Deutschland und Österreich) und der T1D-Exchange-Kohorte aus 70 Diabeteszentren in den USA, die zeigen, dass die metabolische Einstellung bei Jugendlichen und jungen Erwachsenen zeitlebens die höchsten HbA1c-Werte aufweist (Abb.). Trotz Zunahme der technischen Diabetestherapie im Sinne von Insulinpumpen und Glukosesensoren blieb diese Beobachtung aufrecht, wie eine Folgeuntersuchung in den USA mit Vergleich der metabolischen Einstellung im Vergleich von 2010–2012 und 2016–2018 zeigte.
Welche Maßnahmen könnten helfen, therapeutische Inertia auf Seiten der PatientInnen zu verbessern?
Keep it simple! Die PatientInnen müssen verstehen, worauf sie im täglichen Umgang mit ihrer Grunderkrankung Diabetes achten müssen. Altersadäquate Diabetesschulung, Wiederholungen in regelmäßigen Abständen und beim Übergang in neue Lebensabschnitte (Schulalter, Pubertät, junges Erwachsenenalter und Transition) sind essenziell, um ein Krankheitsselbstmanagement zu ermöglichen. Die Schulungsinformation – auch komplexer Schulungsinhalt – soll möglichst mit einfachen Worten und in einfacher Sprache übermittelt werden. Durch Fragen, Wiederholungen und Testbeispiele soll eine Wissensüberprüfung stattfinden. Bei sprachlichen Limitationen ist frühzeitig die Unterstützung durch Dolmetscher einzufordern.
Bindung zum Diabetesteam intensivieren. Eine gute und stabile Vertrauensbasis zwischen Diabetesteam und Kindern, Jugendlichen und Familien zeigte positive Effekte auf die metabolische Einstellung. Der Austausch von Kontaktinformationen und die Aufrechterhaltung regelmäßiger Kontakte mit dem Diabetesteam fördern Vertrauen. Konfrontative Gesprächsführung und der Versuch, zu Handlungen zu überreden, führte in Untersuchungen bei Jugendlichen zu einem höheren Risiko für Non-Adherence, war mit schlechterer metabolischer Kontrolle vergesellschaftet und ging mit geringerer Fähigkeit zum Diabetesselbstmanagement einher. Starke Argumente, in der Diabetesschulung und in der Kommunikation mit Jugendlichen auf motivierende Gesprächsführung zu setzen.
Das familiäre Umfeld zeigt ebenso einen unterstützendenden Effekt auf die Therapie-Compliance. Positive familiäre Unterstützung im Alltag mit Diabetes, der vermehrte Einsatz technischer Diabetestherapie und die frühzeitige psychologische Intervention bei Problemen oder Krisen zeigten bei Jugendlichen mit Diabetes bessere Therapieadhärenz.
Ziele klar und ungeschönt anzusprechen, individuelle Therapieziele zu vereinbaren und persönliche Stärken des Jugendlichen zu nützen kann helfen, therapeutischer Inertia entgegenzutreten.
DiabetesberaterInnen
Zahlreiche Studien zeigen den positiven Einfluss der Diabetesberatung auf das klinische Outcome von Menschen mit Diabetes. DiabetesberaterInnen sind auch die Personen des interprofessionellen Diabetesteams mit der höchsten Interaktionsrate mit den PatientInnen selbst. Daher kann eine mögliche Strategie zur Verbesserung der therapeutischen Inertia darin liegen, die Arbeit der DiabetesberaterInnen zu unterstützen.
Zeitdruck, viel zu viele PatientInnen, Arbeitsverdichtung im klinischen Alltag, große Vielfalt an Therapiemaßnahmen und rasche Zunahme neuer Therapiemöglichkeiten, insbesondere rasche Technisierung therapeutischer Maßnahmen – dieses und mehr führt im Gesundheitswesen zu steigenden Zahlen an Burn-out-gefährdeten MitarbeiterInnen. Hohe Burn-out-Raten führen erwiesenermaßen zu schlechterem PatientInnen-Outcome und höherer therapeutischer Fehlerquote.
Welche Strategien können helfen, DiabetesberaterInnen vor Burn-out zu schützen? Die zunehmenden Anforderungen an DiabetesberaterInnen – sich auf die Aufgabe der Wissensvermittlung im herkömmlichen Sinne der Diabetesschulung zu reduzieren, reicht längst nicht mehr aus – sind vielfältig und benötigen ständiges Lernen. Die große therapeutische Vielfalt benötigt viel Wissen, die Zunahme technischer Therapie benötigt technologisches Know-how und Fitness im Umgang mit Apps, Downloads, PC-Programmen etc., die Zunahme an Telemedizin und Videovisiten benötigt großes organisatorisches Geschick und Fähigkeiten zur Koordination, die regelmäßigen Updates von Guidelines und Therapiezielen benötigt regelmäßiges Lesen aktueller Literatur. Nicht zuletzt sind kommunikative Fähigkeiten und psychologisches Geschick notwendig, um besonders vulnerable Gruppen von PatientInnen – zum Beispiel Jugendliche – verstehen und begleiten zu können. All diese Herausforderungen können zu Überforderung, Selbstzweifeln und reduziertem Selbstvertrauen führen.
Selbstwert hochhalten. Der regelmäßige Besuch von z. B. Kongressen und Fortbildungsveranstaltungen ermöglicht es, am Laufenden zu bleiben, und vermittelt das Gefühl, „dabei“ und „bei der Sache“ zu sein. Einem Netzwerk zugehörig zu sein verbessert die Kommunikation und den Wissensaustausch auf professioneller Ebene und sichert, dass der rasche Wissenszuwachs auch zeitgemäß in die eigene Diabetessprechstunde und Diabetesschulung einfließt.
Kommunikationstraining. Ausbildung in Gesprächsführung und vor allem das Erlernen von Kommunikationstechniken – wie „aktives Zuhören“ oder motivierende Gesprächsführung – sind weitere Werkzeuge, um die Arbeitszufriedenheit im Diabetesteam positiv zu beeinflussen. Gute kommunikative Fähigkeiten zeigen eine hohe Effektivität in der Schonung zeitlicher Ressourcen.
Gesundheitssysteme
Der zunehmende Einsatz technischer und elektronischer Hilfsmittel spricht Jugendliche und junge Erwachsene besonders an. Implementieren von Telemedizin und Videovisiten treffen daher gerade in dieser Altersgruppe den Zeitgeist. Befeuert durch die COVID-Pandemie wurde im Gesundheitswesen zuletzt rasch auf das Angebot telemedizinischer Dienste gesetzt. Diese gewonnenen Erfahrungen sind bei der möglichen langfristigen Verankerung in der Gesundheitsversorgung wertvoll. Telemedizinische Dienste benötigen eine klare Strukturierung, terminliche und personelle Fixierung im klinischen Alltag und eine entsprechende finanzielle Abgeltung. Ein potenzieller Effekt auf die Ressource Zeit ist bei telemedizinischen Visiten wohl eher auf Seiten der PatientInnen, mit deutlicher Reduktion der Fahrt- und Wartezeiten, zu erwarten. Der zeitliche Betreuungsaufwand pro PatientIn auf Seiten des Gesundheitspersonals wird unverändert intensiv bleiben. Die ressourcenschonende und dennoch effektive Diabetesbetreuung wird die Herausforderung der Zukunft bleiben.
Resümee
Therapeutische Inertia in der pädiatrischen Diabetologie ist ein altbekanntes Phänomen und den pädiatrischen DiabetologInnen vor allem während der Phase der Pubertät sehr vertraut. Dennoch sind die Ursachen für therapeutische Inertia vielfältig und nicht nur bei den PatientInnen selbst zu suchen. Eine reflektierte Analyse der Arbeit und Arbeitsfähigkeit des eigenen Diabetesteams kann Ursachen für therapeutische Inertia auch auf
Seiten des Diabetesteams identifizieren. Der Einsatz technischer Diabetestherapie – im Sinne von Pumpen, Sensoren und Apps inklusive deren Steuerbarkeit über Smartphones oder Tablets – kann die Attraktivität der Therapie bei Jugendlichen positiv beeinflussen. Zeitschonende Kontrolltermine mit telemedizinischen Angeboten oder Videovisiten werden in Zukunft das Angebot der bisherigen Diabetessprechstunde komplettieren.
- Caccavale L et al., Exploring the role of motivational interviewing in adolescent patient-provider communication about type 1 diabetes. Pediatric Diabetes 2019; 20: 217–25
- Cox C et al., Why are we stuck? Therapeutic Inertia in Diabetes Education. Spectrum Diabetes Journals.org 2020; 33(1): 16–21
- Foster C et al., Diabetes Control and Adherence in Adolescence. Pediatr Ann 2016; 45(9): e327–e331
- Foster N et al., State of Type 1 Diabetes Management and Outcomes from the T1D Exchange in 2016–2018. Diabetes Technol Ther 2019; 21(2): 66–72
- Hermann JM et al., The transatlantic HbA1c gap: differences in glycaemic control across the lifespan between people included in the US T1D Exchange Registry and those included in the German/Austrian DPV registry. Diabetic Medicine 2020; 37(5): 848–55
- Hillard ME et al., Strengths-Based, Clinic-Integrated Nonrandomized Pilot Intervention to Promote Type 1 Diabetes Adherence and Well-Being. J Pediatric Psychology 2019; 44(1): 5–15