Exzessive Tagesschläfrigkeit und Hypersomnie – Ursachen und Diagnostik

Begriffsdefinitionen
Das Symptom der „exzessiven Tagesschläfrigkeit“ (im Englischen „excessive daytime sleepiness“, EDS) wird häufig synonym mit der Diagnose „Hypersomnie“ benutzt. Richtig ist jedoch, dass die exzessive Tagesschläfrigkeit ein Symptom einer Schlafstörung oder einer anderen Erkrankung ist und keine eigenständige Störung oder selbständiges Erkrankungsbild1. Unter „Hypersomnie“ wird hingegen ein verlängerter Nachtschlaf, ungeplanter Tagschlaf und die mangelnde Fähigkeit, wach oder aufmerksam zu bleiben, wenn dies die Situation verlangt (exzessive Schläfrigkeit), zusammengefasst1.
Nach der internationalen Klassifikation von Schlafstörungen ICSD-22 wird unter Tagesschläfrigkeit „die Unfähigkeit, während des Tages („major waking episodes“) wach und aufmerksam zu bleiben, was zu ungewolltem Abgleiten in Schläfrigkeit oder Schlaf führt“ verstanden. In den S3-Leitlinien der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin3 wird die Tagesschläfrigkeit ähnlich charakterisiert und wie folgt beschrieben „… eine Reduktion der zentralnervösen Aktivierung (Wachheit, Daueraufmerksamkeit) und Einschlafdrang. Sie ist Folge des nichterholsamen Schlafs, weist eine tageszeitliche Abhängigkeit auf und führt in monotonen Situationen mit kurzer Latenz zum Einschlafen.“
Relevanz und Prävalenz
Eine besonders drastische Form der exzessiven Tagesschläfrigkeit bzw. Schläfrigkeit zur ungewünschten Zeit ist der sogenannte Sekundenschlaf oder Mikroschlaf, der große Katastrophen (u. a. Three Mile Island, Tschernobyl)4 und weit häufiger auftretende verheerende Folgen wie Verkehrsunfälle mit sich bringen kann. Eine Studie zu Ursachen tödlicher Verkehrsunfälle auf bayrischen Autobahnen hat ergeben, dass 24 % der Unfälle durch Einschlafen am Steuer verursacht wurden5. Die Analyse der Daten zeigte, dass sich ein relativ hoher Anteil der einschlafbedingten Unfälle (35 %) zwischen 8 und 21 Uhr ereignete, was für eine erhöhte Tagesschläfrigkeit bzw. Hypersomnie spricht.
Daten zur Prävalenz von Tagesschläfrigkeit bei Erwachsenen variieren sehr stark in Abhängigkeit von der Begriffswahl (Tagesmüdigkeit, Tagesschläfrigkeit, exzessive Tagesschläfrigkeit, Hypersomnie) und der untersuchten Population. Umfragen, die das Gefühl (extremer) Schläfrigkeit am Tag oder den Wunsch, am Tage einzuschlafen, erfasst haben, ergaben Prävalenzraten von 4–26 % bei Erwachsenen6, 7. Für Hypersomnien im Erwachsenenalter wird eine Prävalenz von 2–5 % angenommen8. Damit stellen die Tagesschläfrigkeit und die Hypersomnien ein höchst relevantes Problem dar, das rechtzeitig diagnostiziert und behandelt werden sollte.
Ursachen der exzessiven Tagesschläfrigkeit
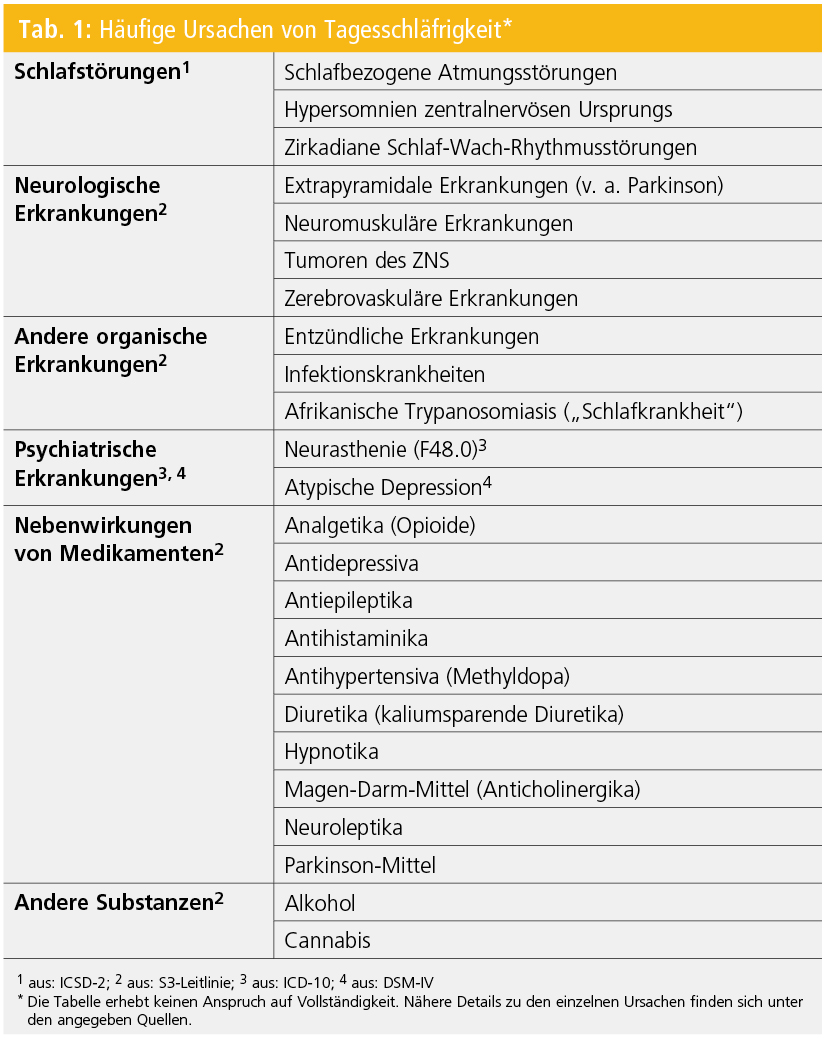
Die Ursachen von (exzessiver) Tagesschläfrigkeit können unterschiedlicher Natur sein. In Tabelle 1 sind die häufigsten Ursachen der Tagesschläfrigkeit zusammengestellt. Details zu den einzelnen Ursachen finden sich unter den angegeben Quellen.
In der Anamnese sollten neben einer genauen Beschreibung der Art der Symptomatik, des (tages-)zeitlichen Auftretens, des Beginns der Beschwerden und der unter Umständen selbst beobachteten Einflüsse, die das Symptom verstärken bzw. abschwächen, erfasst werden. Die Einnahme bzw. Dosisänderung von Medikamenten sowie von anderen Substanzen, insbesondere Alkohol (auch als Schlafmittel), sollten erfragt werden. Bei den psychiatrischen Störungen sollten „atypische“ Formen der Depression (Hypersomnie anstelle von Ein- und Durchschlafstörungen) nicht übersehen werden.
Hypersomnien im Überblick
Zu den Hypersomnien im schlafmedizinischen Kontext der ICSD-22 sind in Tabelle 2 jene Schlafstörungen genannt, die typischerweise mit einer Hypersomnie assoziiert sind bzw. als solche bezeichnet werden.
Die drei nicht genannten Hauptkategorien der ICSD-2 – Insomnien, Parasomnien und schlafbezogene Bewegungsstörungen – führen in der Regel nicht zwangsläufig zu hypersomnischen Beschwerden und werden deshalb nicht näher ausgeführt.
Im Folgenden wird auf die häufigsten Hypersomnien kurz eingegangen. Für ausführliche Informationen zu den Krankheitsbildern sei auf die ICSD-2 und die S3-Leitlinie der DGSM, welche kostenfrei von der Website der DGSM bezogen werden kann, verwiesen.
Zu den Schlafatmungsstörungen werden verschiedene Arten der Beeinträchtigungen der Atmung während des Schlafs gezählt (Tab. 2). Aufgrund der gestörten Atmung kommt es zu einer Fragmentierung des Schlafs durch wiederholte Arousals, die den für die Erholungsfunktion bedeutsamen Tiefschlaf reduzieren oder sogar gänzlich verhindern können. In der Folge kommt es am Tag zu erhöhter Tageschläfrigkeit und ungewolltem Einschlafen v. a. in monotonen Situationen. Die Therapie richtet sich nach den Ursachen und der Art der gestörten Atmung (z. B. obstruktives Schlafapnoesyndrom). Zu den Behandlungsoptionen zählt u. a. eine individuell im Schlaflabor angepasste Beatmungstherapie mit Überdruck (z. B. mit CPAP = continuous positive airway pressure; BiPAP = bi-level positive airway pressure).
Das Vorliegen exzessiver Tagesschläfrigkeit wird in der Anamnese erfragt und kann zusätzlich mit Hilfe subjektiver Selbsteinschätzung (z. B. Epworth-Schläfrigkeitsskala; siehe Diagnostik) erfasst werden. Für eine Objektivierung und Quantifizierung der Tagesschläfrigkeit im Rahmen von gutachterlichen Fragestellungen und zur Therapieverlaufskontrolle wird empfohlen, den multiplen Wachbleibetest einzusetzen2 (siehe auch Diagnostik).
Die Narkolepsie zählt in der Kategorisierung der ICSD-2 zu den Hypersomnien zentralnervösen Ursprungs. Es gibt unterschiedliche Varianten der Narkolepsie (Tab. 2), wobei das Kardinalsymptom der ungewollten Einschlafattacken während des Tages bei allen Formen auftritt. Die Narkolepsie wird im Schlaflabor neben einer ausführlichen Anamnese mittels multiplem Schlaflatenztest diagnostiziert (siehe Diagnostik). Je nach Ausprägung und Typ der Narkolepsie können neben den hypersomnischen Symptomen Kataplexien (plötzlicher Muskeltonusverlust), hypnagoge oder hypnopompe Halluzinationen (Halluzinationen im Übergang vom Wachzustand in den Schlaf und umgekehrt) sowie automatisches Verhalten als extreme Auswirkung der Tagesschläfrigkeit auftreten. Die Behandlung erfolgt je nach Kombination und Ausprägung der Symptome medikamentös und/oder begleitend mit verhaltenstherapeutischen Maßnahmen (siehe S3-Leitlinie der DGSM3).
Das verhaltensinduzierte Schlafmangelsyndrom ist eine relativ häufig auftretende Hypersomnie zentralnervösen Ursprungs. Dabei kommt es durch chronischen, selbst verursachten Schlafmangel durch zu kurze Bettzeiten zu erhöhter Schläfrigkeit und im Extremfall zu ungewolltem Einschlafen am Tag. Die Gründe können z. B. in der beruflichen Situation liegen und durch übermäßig lange Arbeitszeiten, lang dauernde Anfahrtszeiten zur Arbeit (Pendeln) und durch Doppel- und Mehrfachbelastungen, die auf Kosten des Schlafs gehen, bedingt sein. Charakteristisch ist ein wesentlich längerer Schlaf an Wochenenden oder im Urlaub. Entsprechend muss das Schlafverhalten geändert werden, um den Schlafmangel zu reduzieren.
Veränderungen des Schlaf-Wach-Rhythmus: Ist der Schlaf-Wach-Rhythmus massiv verändert, indem die Schlafphase verzögert oder vorverlagert ist, oder ist der Schlaf-Wach-Rhythmus irregulär oder freilaufend, kommt es zu vermehrter Schläfrigkeit und ungewolltem Einschlafen zu unpassenden Zeiten. Auch Jetlag und Schichtarbeit können entsprechende Symptome hervorrufen, aber auch körperliche Erkrankungen und die Einnahme von Drogen, Medikamenten oder von anderen Substanzen können den Schlaf-Wach-Rhythmus so beeinflussen, dass Schläfrigkeit oder Schlaf zur ungewollten Zeit auftritt.
Für die Diagnostik kann eine Anamnese ausreichend sein, in anderen Fällen, wie z. B. bei verzögerter oder vorverlagerter Schlafphase sowie bei irregulärem oder freilaufendem Rhythmus sind längere Beobachtungsphasen mittels Schlaftagebuch und Aktigraphie sowie Körperkerntemperaturmessungen und Melatoninbestimmungen während polysomnographischer Ableitungen im Schlaflabor indiziert.
Diagnostik der Tagesschläfrigkeit
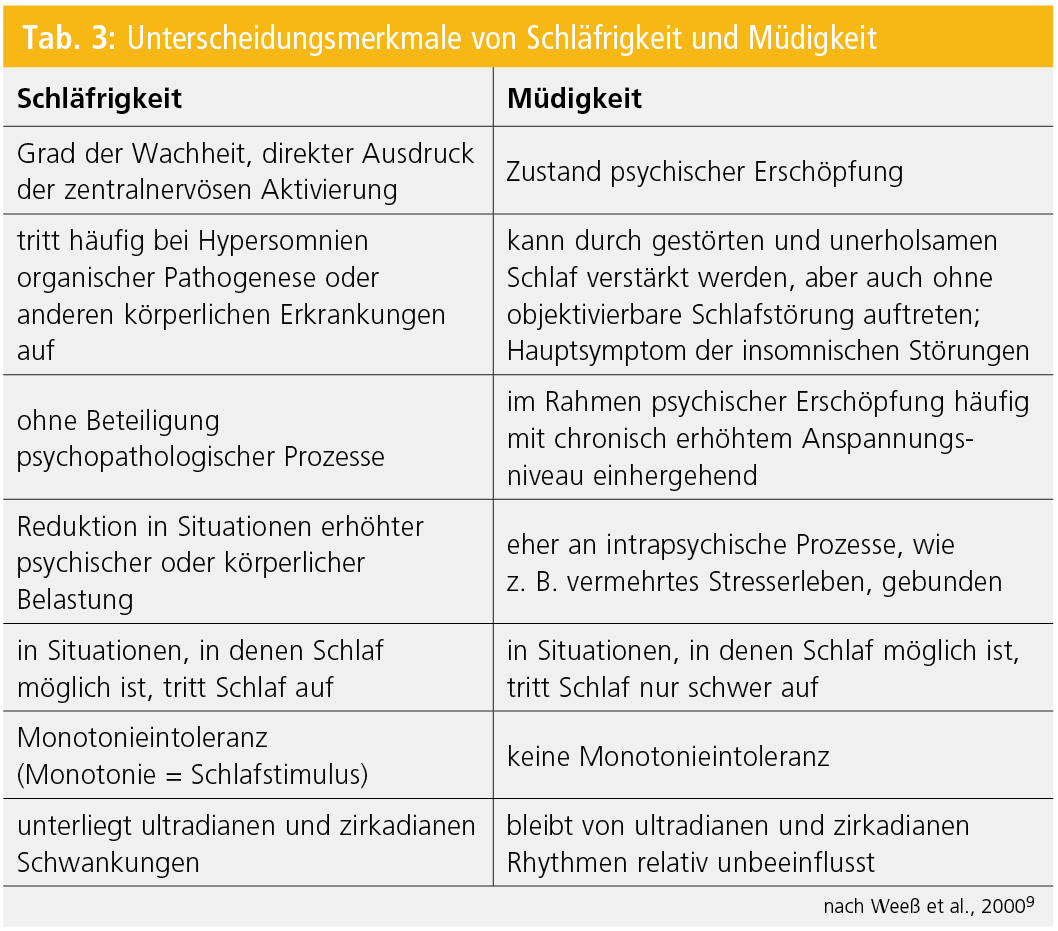
Die Untersuchung der Tagesschläfrigkeit im Kontext der schlafmedizinischen Untersuchung sollte immer eine ausführliche Anamnese zum Tagesablauf und Schlafverhalten während des Tages und der Nacht beinhalten. Hierzu können Schlaftagebücher und die Aktigraphie sehr nützliche Informationen liefern. In der Anamnese sollte genau erfasst werden, ob es sich bei den vom/von der PatientIn geschilderten Beschwerden um Müdigkeit, Erschöpfung oder Schläfrigkeit im Sinne von erhöhter Einschlafneigung handelt. Um die Diagnostik und Therapie der Tagesschläfrigkeit bzw. Hypersomnie zu erleichtern, empfiehlt es sich, den Begriff der Schläfrigkeit von dem Symptom der Müdigkeit zu unterscheiden. Wesentliche Unterschiede sind in Tabelle 3 aufgelistet9.
Subjektive Verfahren: Eine Hilfe bei der Einschätzung der Art und des Ausmaßes der Müdigkeit/Schläfrigkeit geben subjektive Verfahren, wie zum Beispiel die Epworth-Schläfrigkeitsskala10, 11. Mit diesem Fragebogen wird retrospektiv die Wahrscheinlichkeit, in 8 verschiedenen Alltagssituationen einzuschlafen, eingeschätzt. Der Gesamtwert kann mit Normwerten verglichen werden und gibt einen ersten Anhaltspunkt über das Ausmaß der Tagesschläfrigkeit. In manchen Fällen kann es nützlich sein, diese Einstufung durch den/die PartnerIn vornehmen zu lassen, da manche hypersomnischen PatientInnen dazu tendieren, ihre Schläfrigkeit zu unterschätzen12.
Apparative Verfahren: In der schlafmedizinischen Diagnostik wird versucht, die Tagesschläfrigkeit mit EEG-Methoden zu objektivieren und zu quantifizieren. Die zwei am häufigsten eingesetzten Verfahren sind Schlaflatenztests, die das Konzept der Schlaflatenz als Maß der Schläfrigkeit operationalisieren. Dazu zählen der multiple Schlaflatenztest (MSLT)13 und der multiple Wachbleibetest (MWT)14.
Die American Academy of Sleep Medicine hat 2005 die Anweisungen zur klinischen Durchführung und Interpretation aktualisiert15. Im Allgemeinen werden beide Tests erstmalig 1,5 bis 3 Stunden nach dem Aufstehen durchgeführt. Es werden neben dem EEG (C3/A2; C4/A1; O1/A2; O2/A1), ein Elektrookulogramm (EOG), ein Elektromyogramm (EMG) sowie ein EKG abgleitet. Während der/die PatientIn beim MSLT in einem abgedunkelten Raum im Bett liegt und die Instruktion erhält, so schnell wie möglich einzuschlafen, besteht die Aufgabe im MWT darin, in einem nur schwach beleuchteten Raum im Bett sitzend so lange wie möglich wach zu bleiben. Bei beiden Tests wird die Einschlaflatenz mit dem Auftreten der ersten Schlafepoche bestimmt. In der klinischen Version des MSLT wird der/die PatientIn entweder nach 15 Minuten Schlaf geweckt oder, im Falle von Wachbleiben, die Untersuchung wird nach 20 Minuten terminiert. Der MWT wird üblicherweise in einer 40-Minuten-Version durchgeführt, wobei der/die PatientIn entweder nach drei Epochen des Schlafstadiums 1 oder nach einer Epoche jedes anderen Schlafstadiums geweckt wird oder, wenn der/die PatientIn wach bleibt, wird der Test nach 40 Minuten beendet. Diese Durchgänge werden beim MSLT im Abstand von zwei Stunden insgesamt 5-mal wiederholt, beim MWT reichen 4 Testdurchgänge aus. Die Interpretation der mittleren Schlaflatenzen erfolgt anhand von Referenzwerten gesunder Personen15.
Neben der mittleren Schlaflatenz wird das Auftreten von SOREM-Phasen (Sleep Onset REM) registriert. Ab einer Anzahl von mindestens zwei SOREM-Phasen im MSLT wird die Verdachtsdiagnose Narkolepsie erhärtet. Der MWT eignet sich besonders zur Therapieverlaufskontrolle und für gutachterliche Fragestellungen zur Tagesschläfrigkeit und Hypersomnie. Sowohl MSLT als auch MWT sind sehr zeit- und personalintensiv.
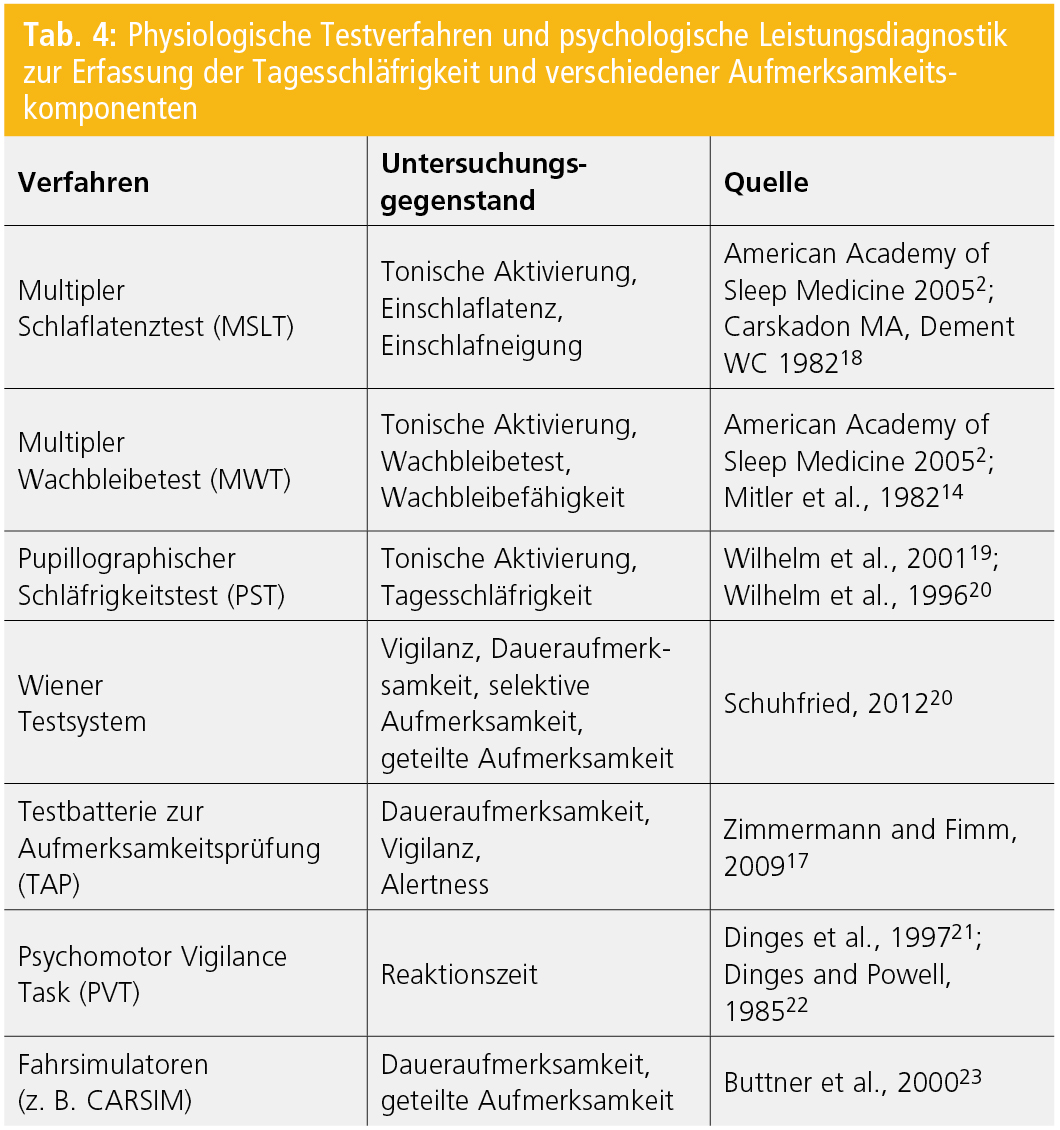
Computertests: Um die Auswirkungen der Hypersomnie bzw. Tagesschläfrigkeit auf die verschiedenen Komponenten der Aufmerksamkeit zu überprüfen, stehen eine Vielzahl von Leistungstests am Computer zur Verfügung. In Tabelle 4 findet sich ein Überblick über die verschiedenen Testverfahren, die zur Diagnostik der Tagesschläfrigkeit und der Hypersomnien sowie der unterschiedlicher Aufmerksamkeitskomponenten häufig eingesetzt werden.
Die Computertests zur Untersuchung der Aufmerksamkeit und Reaktionsfähigkeit unterscheiden sich untereinander im Wesentlichen in der Komplexität der Aufgabe und der Durchführungsdauer. Für die meisten Testverfahren kann auf Normwerte zurückgegriffen werden, die bei Testbatterien kommerzieller Anbieter in der Regel mit der Auswertung ausgegeben werden16, 17.