Komorbiditäten bei Schlafstörungen
Schlafstörungen sind häufig – 20 bis 30 % der Bevölkerung sind davon betroffen – und Schlafstörungen sind vielfältig. Nach der Internationalen Klassifikation von Schlafstörungen (ICSD) kennen wir über 100 verschiedene Schlafstörungen, die sich nach ICD-10 in zwei große Gruppen, die nicht-organischen und organischen Schlafstörungen, unterteilen lassen. Schlafstörungen sind aber auch folgenschwer. Ist der Schlaf gestört, ist die Gesundheit gefährdet.
Schlafstörungen bedrohen die Gesundheit im Sinne der WHO-Definition als „Zustand des vollständigen körperlichen, geistigen und sozialen Wohlergehens“ insofern, als Schlafgestörte à la longue häufiger an psychischen Erkrankungen leiden und insgesamt mehr Gesundheitsprobleme aufweisen. Deshalb gehen sie doppelt so oft zum Arzt und haben doppelt so viele Krankenhaus-Aufenthalte wie Nicht-Schlafgestörte. Sie klagen vermehrt über Konzentrations- und Gedächtnisstörungen, weshalb ihre Arbeitsleistung oft reduziert ist. Darüber hinaus erleiden sie siebenmal so oft Arbeitsunfälle und sind auch in Hinblick auf Verkehrsunfälle doppelt so gefährdet wie Menschen ohne Schlafprobleme. Dies bedeutet insgesamt, dass Schlafgestörte eine deutlich reduzierte Lebensqualität haben.
Auch das „Fehlen von Krankheiten und Gebrechen“ ist bei Schlafgestörten nur eine Frage der Zeit, da Schlafstörungen einerseits vorbestehende Erkrankungen – nicht-organischer oder organischer Natur – aufrechterhalten und verschlechtern, andererseits aber auch neue Symptome und Erkrankungen zur Folge haben können.
Schlafgestörte leiden häufiger an psychischen Erkrankungen
Das Risiko, auch ohne vorbestehende affektive Störung eine Depression zu entwickeln, ist bei Schlafgestörten doppelt so hoch wie bei Nicht-Schlafgestörten. 40 % der Patienten mit Insomnien (Klagen über Ein- und Durchschlafstörungen sowie schlechte Schlafqualität) und 47 % der Patienten mit Hypersomnie (Klagen über erhöhte Tagesmüdigkeit und -schläfrigkeit und/oder verlängerte Übergangszeiten bis zum Wachzustand nach dem Aufwachen) weisen eine psychiatrische Komorbidität auf.
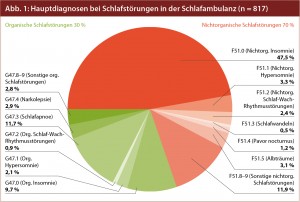
Nicht-organische Schlafstörungen: Erhebungen in unserer Schlafambulanz haben ergeben, dass 70 % der Schlafgestörten an nichtorganischen Schlafstörungen leiden, das heißt, an Schlafstörungen, denen laut ICD-10 eine „emotionale Ursache“ zugrunde liegt (Abb. 1). Dieser Prozentsatz ist nicht damit zu erklären, dass unsere Schlafambulanz an einer psychiatrischen Einrichtung lokalisiert ist, sondern entspricht internationalen epidemiologischen Daten.
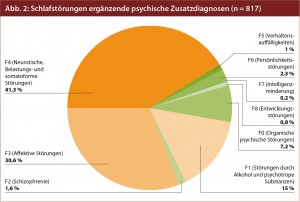
Vor allem Angst- und Belastungsstörungen, affektive Störungen und Störungen durch Alkohol und psychotrope Substanzen spielen in diesem Kontext eine Rolle (Abb. 2). 56 % der Patienten mit generalisierten Angststörungen und 44 % der Patienten mit Panikstörungen leiden an Schlafstörungen.
Während Schlafstörungen im Rahmen von Angststörungen zumeist gemeinsam mit der Angstsymptomatik oder in deren Folge auftreten, gehen Schlafstörungen im Rahmen von affektiven Störungen meist einer depressiven oder auch manischen Episode voraus. Mehr als zwei Drittel der depressiven Patienten leiden an Schlafstörungen, wobei persistierende Schlafstörungen im Rahmen von Depressionen das Suizidrisiko deutlich erhöhen!
Alkohol spielt im Rahmen von Schlafstörungen, an denen 36 bis 72 % der Alkoholkranken leiden, insofern eine Rolle, als der Konsum von Alkohol selbst häufig Schlafstörungen zur Folge hat, andererseits Alkohol aber auch oft zur – inadäquaten – „Selbstbehandlung“ von Schlafstörungen eingesetzt wird und damit neue Probleme und Komorbiditäten nach sich zieht.
Psychische Komorbidität bei organischen Schlafstörungen: Psychische Symptome und Störungen können aber auch in Folge von organischen Schlafstörungen auftreten. Auch im Rahmen von schlafbezogenen Atmungsstörungen und nächtlichen Bewegungsstörungen können prämorbid psychisch unauffällige Patienten erhöhte Angst- und Depressionsscores entwickeln. Die Prävalenzrate depressiver Symptome im Rahmen von schlafbezogenen Atmungsstörungen liegt – je nach Erhebungsinstrument – zwischen 7 % und 63 %, die von Angstsymptomen zwischen 11 und 70 %, wobei hohe Angst- und Depressionsscores mit Noncompliance bei CPAP-pflichtigen OSAS-Patienten einhergehen und die Behandlung der schlafbezogenen Atmungsstörungen auch die psychischen Symptome verbessert. Bei Restless-Legs-Patienten haben wir auch in eigenen Studien erhöhte Angst- und Depressionsscores gefunden.
Überaktivierung der HPA-Achse: Der hohe Anteil psychischer Symptome und Erkrankungen bei Patienten mit Schlafstörungen ist damit zu erklären, dass auf biologischer Ebene die Neurotransmitter, die in die Schlafregulierung involviert sind, auch in der Psychopathologie psychischer Erkrankungen eine Rolle spielen.
In diesem Zusammenhang kommt auch der im Rahmen von Schlafunterbrechungen und von Schlafmangel auftretenden Überaktivierung der Hypothalamus-Hypophysen-Nebennieren-Achse (HPA-Achse) mit den daraus resultierenden erhöhten Kortisol-Spiegel eine wesentliche Bedeutung zu.
Organische Schlafstörungen und Komorbiditäten: 30 % der Schlafgestörten leiden an organischen Schlafstörungen, die – wie schon erwähnt – psychiatrische Komorbiditäten, aber natürlich auch organische Folgeerkrankungen nach sich ziehen können. Prinzipiell kann jede schwere körperliche Erkrankung Schlafstörungen zur Folge haben. Darüber hinaus gibt es die zwei großen Gruppen von organischen Schlafstörungen, die schlafbezogenen Atmungsstörungen und die nächtlichen Bewegungsstörungen.
Komorbiditäten bei obstruktiver Schlafapnoe: Die bekannteste schlafbezogene Atmungsstörung ist die Schlafapnoe, das seltener auftretende zentrale Schlafapnoe-Syndrom und das obstruktive Schlafapnoe-Syndrom (OSAS) mit einer Prävalenz von 2 bis 3 % der erwachsenen Bevölkerung, die allerdings mit zunehmendem Alter – ab dem 60. Lebensjahr – auf über 50 % ansteigt.
Der hohe Bekanntheitsgrad der Apnoe, der manchmal den Eindruck vermittelt, sie sei die einzige Schlafstörung, und der sie manchmal fälschlicherweise sogar zum Synonym für Schlafstörungen werden lässt, ist insofern erklärbar, als sie eine ganze Reihe von Komorbiditäten mit sich bringt. Angefangen von der Hypertonie, die sich bei etwa zwei Drittel der OSAS-Patienten findet, über Herzrhythmusstörungen bei etwa 20 % der Apnoe-Patienten bis zur Herzinsuffizienz. Im Rahmen der Herzrhythmusstörungen stehen bradykarde Ereignisse am Ende der Apnoe im Vordergrund, gefolgt von – gegenregulatorisch auftretenden – tachykarden Ereignissen.
Ein weiterer schwerwiegender, oftmals unterschätzter Problembereich im Rahmen eines obstruktiven Schlafapnoe-Syndroms sind zerebrovaskuläre Erkrankungen, zumal bei Apnoe-Patienten das Risiko, eine Atherosklerose zu entwickeln und einen Schlaganfall zu erleiden – unabhängig von anderen Risikofaktoren –, um das Dreifache erhöht ist, wobei die Höhe des Apnoe-Hypopnoe-Index (AHI) ein Prädiktor für das Schlaganfall-Risiko ist. Dies gilt bereits ab einem AHI von 5/h, was klar zeigt, dass auch leichte und mittelgradige Apnoen einen unbedingten Behandlungsbedarf darstellen.
CPAP-Behandlung bei OSAS: Mandibuläre Protrusionsbehelfe haben sich gerade auch für diese Fälle in eigenen Untersuchungen als effiziente Behandlungsoption erwiesen. 65 % der Patienten nach einem Schlaganfall weisen eine nächtliche Atemregulationsstörung auf, die wiederum eng mit einem höheren Grad der funktionellen Behinderung verbunden ist. Eine CPAP-Therapie verbessert bei Schlaganfall-Patienten mit schlafbezogenen Atmungsstörungen die 5-JahresÜberlebensrate im Vergleich zu nicht-CPAP-behandelten Patienten deutlich. Dies gilt übrigens auch für die psychische Begleitsymptomatik!
Im Rahmen von schlafbezogenen Atmungsstörungen und ihren Folgeerkrankungen werden auch immer wieder die Überaktivierung der HPA-Achse durch die Schlaffragmentierung und die Hypoxie und die dadurch erhöhten Kortisolspiegel diskutiert, die sich durch eine CPAP-Behandlung wieder normalisieren.
Beim Restless-Legs-Syndrom ist hinsichtlich koexistenter Störungen von organischer Seite her sowohl an einen möglichen zugrunde liegenden Eisenmangel, aber auch an chronische Nierenerkrankungen zu denken. Von psychiatrischer Seite her ist es von Bedeutung, dass 25 % der RLS-Patienten auch an einer Aufmerksamkeitsdefizit-/Hyperaktivitätsstörung (ADHS) leiden.
Gewichtszunahme: Folge von Schlafmangel
- ob nicht-organischer oder organischer Natur
- sind neueren Erkenntnissen nach auch Gewichtszunahme und die Entwicklung eines metabolischen Syndroms.
Therapie bei Schlafstörungen
So weit, so komplex. Diese Komplexität von Schlafstörungen muss natürlich auch in der Behandlung – sowohl hinsichtlich der medikamentösen Therapie als auch hinsichtlich der psychotherapeutischen Verfahren – berücksichtigt werden.
Ziel der medikamentösen Behandlung von Schlafstörungen ist es, wie in allen anderen Fächern der Medizin auch, „Abweichungen“ auszugleichen. Das bedeutet in der Schlafmedizin, die für die einzelnen Schlafstörungen charakteristischen Veränderungen in der Schlafarchitektur und den übrigen Parametern zu „normalisieren“. Dazu ist es erforderlich, die Wirkung der einzelnen Substanzen bzw. Substanzklassen auf die Schlafarchitektur und die peripheren Variablen zu kennen – und auch zu wissen, welche möglichen anderen Schlafstörungen oder Abweichungen durch deren Verabreichung ausgelöst oder verschlechtert werden können.
So ist es beispielsweise wichtig zu beachten, dass sowohl Antidepressiva als natürlich auch Neuroleptika RLS-Beschwerden auslösen oder verstärken können. Oder dass sedierende, muskelrelaxierende Substanzen schlafbezogene Atmungsstörungen auslösen oder verstärken können. Dies ist bei Patienten mit schlafbezogenen Atmungsstörungen auch bei der Gabe von Medikamenten, die mit Gewichtszunahme verbunden sein können, zu bedenken.
Dopaminagonisten, die in der RLS-Behandlung ihren festen Platz haben, können andererseits wiederum insofern schlafverschlechternd wirken, als sie die Schlafeffizienz reduzieren können. Das gilt auch für Theophyllin-Präparate, die in der Behandlung von obstruktiven Ventilationsstörungen und auch von schlafbezogenen Atmungsstörungen Anwendung finden.
Unter den psychotherapeutischen Verfahren im Rahmen der Behandlung von Schlafstörungen sind Schlafedukation und Schlafcoaching etablierte Verfahren. Da es sich bei Schlafstörungen zumeist um chronische Zustandsbilder mit einem nicht unerheblichen „erlernten Anteil“ handelt, der auch seinerseits zur Chronizität von Schlafstörungen beiträgt, sollten diese Verfahren nicht den nichtorganischen Schlafstörungen vorbehalten bleiben. In Form von Einzel- oder Gruppentherapien können sie – begleitend zu den krankheitsspezifischen Behandlungsverfahren – das Behandlungsspektrum von Schlafstörungen zum Nutzen der Patienten abrunden.
Resümee: Die Schlafmedizin ist eine fachübergreifende, faszinierende medizinische Disziplin, der im Kontext der Gesundheit als „Zustand des vollständigen körperlichen, geistigen und sozialen Wohlergehens“ eine große Bedeutung zukommt. Beitrag der Österreichischen Gesellschaft für Schlafmedizin und Schlafforschung (ÖGSM) und ihrer Mitglieder ist es daher, bei der Österreichischen Ärztekammer ein Ausbildungscurriculum zur Spezialisierung in „Schlafmedizin“ zu etablieren.
Literatur bei der Verfasserin