Axilladissektion bei metastatisch besiedelten Wächterlymphknoten – immer notwendig?
Sinn und Unsinn einer axillären Lymphonodektomie: Als Sentinellymphknoten beim Mammakarzinom bezeichnet man den bzw. die im Lymphabflussgebiet liegenden Lymphknoten, die im Falle einer Aussaat von Tumorzellen über das Lymphsystem zuerst betroffen sind. Die Identifikation und Entfernung der Wächterlymphknoten hat sich im Rahmen des operativen Tumormanagements von Brustkrebs als Standard etabliert. Bei Tumorfreiheit der Wächterlymphknoten kann auf eine Tumorfreiheit der nachgeschalteten Lymphknotenstationen geschlossen und auf eine ausgedehnte axilläre Lymphknotenentfernung verzichtet werden. Durch die zunehmende Beachtung der Regeln der evidenzbasierten-Medizin hat sich jedoch in den letzten Jahren gezeigt, dass dieser Eingriff von primär prognostischer Relevanz ist. Dies bedeutet, das die Anzahl der metastatisch befallenen Lymphknoten direkt mit dem Überleben der betroffenen Patientinnen korreliert. Keinesfalls korreliert jedoch die Anzahl der entfernten Lymphknoten mit der Prognose der betroffenen Frau. Die Entfernung des Wächterlymphknotens ist seit Jahren etablierter Bestandteil in der operativen Behandlung von Brustkrebs. Wenn gleich erst jetzt umfassende Informationen zur sicheren Anwendung dieses Konzepts vorliegen, geht es aktuell jedoch bereits um die Frage, ob bei Absiedlungen von Tumorzellen in diesem Wächterlymphknoten auf eine Entfernung weiterer Lymphknoten aus der Achselhöhle gänzlich verzichtet werden kann, ohne das Risiko für ein Lokalrezidiv oder Gesamtüberleben dieser Patientinnen negativ zu beeinflussen. Die Ergebnisse einer aktuellen amerikanischen Studie (ACOSOG-Z0011) an 800 Brustkrebspatientinnen haben die grundlegende Betrachtungsweise verändert. In dieser Studie zum Vorteil einer Entfernung von weiteren axillären Lymphknoten nach Tumornachweis im Wächterlymphknoten ergaben sich für die Patientinnen mit günstigem Gesamtrisikoprofil und applizierter Strahlentherapie und systemischer Therapie keine Vorteile durch die Entfernung aller axillären Lymphknoten. Setzt sich dieses Konzept durch, wäre die operative Versorgung von Brustkrebs zumindest in der Achselhöhle auf ein Minimum reduziert und der Fokus der Behandlung läge zukünftig mehr in der medikamentösen Behandlung dieser Erkrankung. Allerdings wird diese Frage derzeit unter Experten heftig diskutiert und aus diesem Grunde wurde am 30. September 2011 eine Konsensuskonferenz diese Frage betreffend abgehalten. Damit wurde versucht, einen Leitfaden für die tägliche Praxis zu erstellen.
Ist eine axilläre Dissektion bei metastatisch besiedelten Sentinellymphknoten wirklich immer notwendig und ein Vorteil für die Patientin? – Aktuelle Datenlage: Das Konzept der Entfernung axillärer Lymphknoten wird durch viele retrospektive Studien und rezent durch eine prospektiv-randomisierte Studie in Frage gestellt. Aufgrund der doch erheblichen Morbidität, die eine Axilladissektion zur Folge haben kann, könnte ein möglicher Verzicht dieser Operation wesentliche Vorteile für die Betroffene mit sich bringen. Die Halsted-Theorie, die das Mammakarzinom als eine sich von einer primär lokal begrenzten hin zu einer systemischen Erkrankung entwickelnd sieht, wurde durch die ambitionierten Arbeiten rund um den Forscher Bernard Fisher in neuerer Zeit eindrucksvoll widerlegt. Inzwischen ist es eine weitgehend anerkannte Erkenntnis, dass die Axilladissektion kein therapeutischer Eingriff im eigentlichen Sinne darstellt, sondern der Beurteilung der Ausdehnung des Mammakarzinoms (Staging) dient. Aufgrund dieser Tatsache haben retrospektive Untersuchungen die Frage aufgeworfen, ob bei positiven Wächterlymphknoten weiterhin eine Axilladissektion notwendig ist. In 40–60 % der Patientinnen ist der Sentinel-Lymphknoten der einzige positive Lymphknoten und somit finden sich im gleichen Prozentsatz der Frauen im Rahmen einer Axilladissektion keine weiteren befallenen Lymphknoten. Bei einer Falsch-negativ-Rate von 5–10 % bei der Sentinel- Node-Biopsie sind schließlich bei 1–4 % der Patientinnen verbliebene positive Lymphknoten in der Axilla nach diesem Eingriff anzunehmen. In einer großen Metaanalyse mit etwa 15.000 Patientinnen, die in 48 Studien aufgenommen wurden, betrug die tatsächlich beobachtete Rate an axillären Rezidiven lediglich 0,3 %. Die Auswertung der amerikanischen National Cancer Data Base mit insgesamt 400.000 Patientinnen mit Mammakarzinom identifizierte 16.500 Patientinnen mit Makrometastasen der Lymphknoten bzw. 3.674 mit mikroskopischen Lymphknotenmetastasen, die einer alleinigen Sentinel- Lymphonodektomie unterzogen wurden. Die Rate axillärer Rezidive war mit 1,2 % vs. 1 % statistisch nicht signifikant von jenen Patientinnen mit Axilladissektion zu unterscheiden. Ob nun eine Axilladissektion durchgeführt wurde oder nicht, hatte keinen Einfluss auf das Überleben dieser Patientinnen.
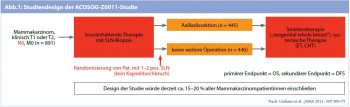
Abgesehen von diesen großteils retrospektiven Daten hat nunmehr die Publikation des amerikanischen ACOSOG-Z0011- Trials (Giuliano A. E. et al., JAMA 2011 Feb 9; 305 [6]:569-75) für großes Aufsehen in der wissenschaftlichen Gemeinschaft gesorgt. In diese Studie wurden Patientinnen mit klinischen T1- und T2-Tumoren ohne offensichtlichen Befall der Lymphknoten aufgenommen. Die Patientinnen erhielten eine brusterhaltende Operation gefolgt von einer Gesamtbrustbestrahlung. In die eigentliche Studie wurden letztendlich nur Patientinnen mit Hämatoxilin- Eosin-Färbung nachweisbarer Metastasen im Sentinellymphknoten aufgenommen. Patientinnen mit rein immunhistochemisch diagnostizierbaren Absiedelungen wurden exkludiert (Abb. 1). Die Anzahl der befallenen Lymphknoten musste weniger als 3 betragen. Insgesamt wurden knapp 900 Patientinnen randomisiert, wobei bei Analyse der Patientencharakteristika doch eine Selektion in günstige Prognosefaktoren auffällt (hoher Anteil von postmenopausalen T1-Tumoren mit gutem Differenzierungsgrad und positivem Hormonrezeptor-Status). Bei den Patientinnen, die in die Gruppe „Axilladissektion“ randomisiert worden sind, konnte bei 106 (27,3 %) zumindest ein zusätzlicher befallener Knoten entfernt werden. Die Studie wurde wegen schleppender Rekrutierung vorzeitig geschlossen und die Auswertung erfolgte nach einer medianen Beobachtungszeit von 6,3 Jahren. Die lokale und regionale Rezidivrate lag bei 4,1 % für die Gruppe mit der axillären Lymphonodektomie und 2,8 % für die Gruppe mit alleiniger Sentinel-Lymphonodektomie (kein statistisch signifikanter Unterschied). Das Gesamtüberleben zeigte keinen signifikanten Unterschied zwischen den beiden Gruppen. Die Empfehlung aus dieser Studie war nun, dass die routinemäßig durchgeführte axilläre Lymphknotenentfernung bei Patientinnen mit klinisch negativer Axilla nicht gerechtfertigt ist. Diese Empfehlung hat national und international für großes Aufsehen gesorgt und letztlich auch zu einer Unsicherheit in der Behandlung von Mammakarzinom-Patientinnen geführt.
Einheitliches Vorgehen in Österreich: Es war der Österreichischen Gesellschaft für Gynäkologie und Geburtshilfe sowie der Arbeitsgemeinschaft für Gynäkologische Onkologie daher ein großes Anliegen, zumindest national einen Standard zu definieren, der für die operativ tätigen Ärzte zu einer höheren Behandlungssicherheit führen kann. Aus diesem Grund wurde am 30. 9. 2011 eine Konsensuskonferenz unter internationaler Beteiligung organisiert.
Im Rahmen eines anonymisierten Voting-Systems wurden ausgewählte Experten aus den verschiedensten Fachrichtungen und das anwesende Fachpublikum getrennt voneinander zur zukünftigen Vorgehensweise bei metastatisch besiedelten Wächterlymphknoten befragt. Dabei ging es darum, ob bei einem gewissen Teil der Patientinnen mit positiven Wächterlymphknoten auf eine Axilladissektion verzichtet werden kann. Es war bereits im Vorfeld klar geworden, dass es notwendig war, gewisse Gruppe von Patientinnen zu definieren, bei denen auf eine Axilladissektion verzichtet werden konnte. Diese Schlussfolgerung musste aufgrund der Publikation der ACOSOG-Z0011-Studie gezogen werden, da es trotz weit gefassten Einschlusskriterien zu einer Selektion mit positiven Prognosefaktoren gekommen ist. In der Studie befanden sich überdurchschnittlich viele postmenopausale Patientinnen mit günstiger Tumorbiologie. Die 15 Mitglieder des Panels waren (in alphabetischer Reihenfolge): Rupert Bartsch (internistische Onkologie), Michael Gnant (Chirurgie), Michael Hubalek (Gynäkologie), Karin Kapp (Radioonkologie), Alois Lang (internistische Onkologie), Sigurd Lax (Pathologie), Christian Marth (Gynäkologie), Peter Lukas (Radioonkologie), Walter Neunteufel (Gynäkologie), Roland Reitsamer (Gynäkologie), Peter Sandbichler (Chirurgie), Peter Schrenk (Chirurgie), Karl Tamussino (Gynäkologie), Jörg Tschmelitsch (Chirurgie), Alain Zeimet (Gynäkologie). Somit bestand das interdisziplinäre Panel zu 33 % aus Gynäkologen, 27 % aus Chirurgen,15 % aus internistischen Onkologen, 15 % aus Radioonkologen und zu 10 % aus Pathologen. Keiner der Panelisten bekundet einen Interessenkonflikt im Rahmen der Abstimmung. Das Publikum (123 Teilnehmer) der Konferenz bestand zu 25 % aus Chirurgen, 57 % Gynäkologen, 5 % internistischen Onkologen, 5 % Pathologen und 8 % Radioonkologen.
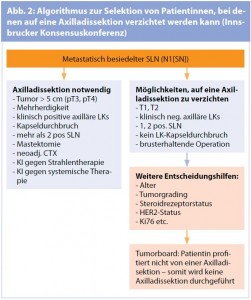
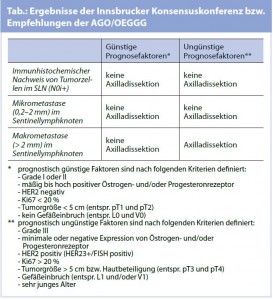
Insgesamt wurden 11 Fragen zu diesem Thema gestellt und anhand der Antworten wurde eine gemeinsame Vorgehensweise erarbeitet (Abb. 2). Die Empfehlungen sind in der Tab. dargestellt.
ZUSAMMENFASSUNG: Im Rahmen der Innsbrucker Konsensuskonferenz zum Thema „Notwendigkeit einer Axilladissektion bei positiven Sentinellymphknoten“ wurde durch ein interdisziplinäres Panel von Experten und anwesendes Fachpublikum ein einheitliches Vorgehen zu diesem Thema beschlossen. Zukünftig wird nicht mehr bei allen Patientinnen mit positiven Sentinellymphknoten eine Axilladissektion notwendig sein. Durch den beschlossenen Konsensus wird es zukünftig für Tumorboards einfacher sein, diese Patientinnen für dieser Vorgehen zu selektionieren. Ein umfassender Bericht (inklusive detaillierter Ergebnisse der Panelfragen) und die Ergebnisse des Konsensusmeetings werden im Frühjahr 2012 in der Zeitschrift „Geburtshilfe und Frauenheilkunde“ als Fachartikel publiziert.