Interventionelle Therapie beim symptomatischen Bronchialkarzinom
Dyspnoe – Ursachen und Behandlung
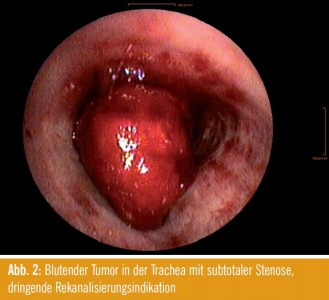
Mit einer Inzidenz von 70/100.000/Jahr ist das Bronchialkarzinom eine der häufigsten Krebsarten. Bei Frauen nimmt die Inzidenz nach wie vor zu. Die wesentlichen Symptome stellen Dyspnoe, Hämoptysen, Schmerzen und obere Einflussstauung dar. Dyspnoe kann durch eine zentrale Obstruktion (Tumorverschluss, Abb. 2), einen Pleuraerguss mit oder ohne Pleurakarzinose sowie eine diffuse Tumoraussaat und Metastasierung in die Lunge (Lymphangiosis carcinomatosa) verursacht sein. Tumoren können einerseits endoluminal wachsen und somit durch exophytische Tumoranteile die Trachea und die großen Bronchien verschließen und andererseits durch Kompression von außen auf die Atemwege drücken. Beides führt zu einer Stenosierung der zentralen Atemwege und kann zu entsprechender Atemnot wie auch zu Hämoptysen führen.
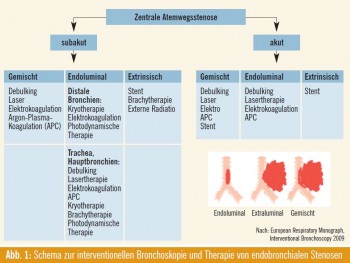
Die Therapie dieser Stenosierung kann durch unterschiedliche bronchoskopisch interventionelle Techniken erfolgen1. Die Auswahl der verschiedenen Methoden erfolgt im ersten Schritt nach der Dringlichkeit, ob akut oder subakut eine Rekanalisierung durchgeführt werden soll (Abb. 1). Für akute Fälle stehen die mechanische Abtragung des Tumors (Debulking), eine Nd-YAG-Laser- oder Argon- Plasma-Beamer-Koagulation zur Verfügung, die auch eine ausgezeichnete Blutstillung ermöglichen. Seit einigen Jahren ist in den meisten Zentren auch eine Kryotherapie verfügbar, die eine Entnahme des Tumors und eine anhaltende Therapie der befallenen Stellen durch Schnellgefrieren (ERBE-Kryotherapie, Sonde mit flüssigem Stickstoff) ermöglicht. Hierbei handelt es sich um eine sehr sichere Technik2.
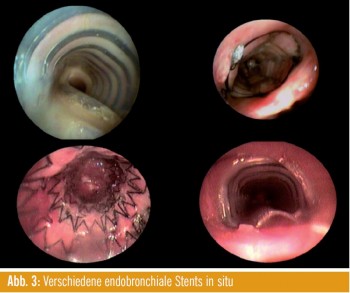
Wenn hauptsächlich eine Kompression der Atemwege von außen vorliegt, ist die Implantation von Stents eine rasche, sehr effektive Möglichkeit, die Atemwege offen zu halten und eine anhaltende Wirkung zu erzielen. Hierfür stehen unterschiedliche Materialien (Silikonstents, beschichtete und unbeschichtete Nitinolstents sowie neuerdings Polyurethan) zur Verfügung. Die Implantation erfolgt mittels starrer Bronchoskopie und gegebenenfalls röntgenologischer Kontrolle. Nebenwirkungen können neuerliches Tumoreinwachsen und Wiederverschluss sowie Keimbesiedelungen sein. Stentmigrationen sind mit neuartigen Produkten deutlich seltener geworden. Zuletzt wurde in einer Fallserie festgehalten, dass 45 % der Patienten mit Bronchialkarzinom 6 Monate nach einer endobronchialen Intervention am Leben sind3. Komplikationen treten in 20 % der Fälle auf, die 30-Tage-Mortalität beträgt 7,8 %4.
Als langsame Methoden werden strahlentherapeutische Methoden angewandt. Die externe perkutane Radiatio kann durch eine endoluminale Brachytherapie ergänzt werden. Hierbei werden zusätzlich zur perkutanen Radiatio endoluminal bis zu 4-mal 7,5 Gy lokal über eine Afterloading-Sonde aufdosiert.5 Dies bewirkt eine hohe Strahlendosis auf die zentralen Atemwege mit einer Eindringtiefe von ca. 1 cm und ein 2-JahresÜberleben von 256. Ähnlich ist auch die photodynamische Therapie einzustufen, die allerdings sehr teuer in der Anschaffung und in der Anwendung endobronchial sehr kompliziert ist.
Hämoptysen und Hämoptoe
Hämoptysen sind eine gefährliche, potenziell lebensbedrohliche Situation. Die zentralen Atemwege haben ein Volumen von 150 ml, und eine Blutung in diesem Ausmaß kann zum sofortigen Ersticken führen. Beim Auftreten von Hämoptysen ist eine sofortige Diagnose und Therapie einzuleiten. Für geringe Mengen können Pneumonien, schwere Bronchitisverläufe sowie Pulmonalarterienembolien verantwortlich sein. Für schwere Hämoptysen sind in Europa Bronchialkarzinome, gefolgt von kavernösen Prozessen und Tuberkulosen verantwortlich.
Die Therapie erfolgt endobronchial durch lokale Therapie (Laser, Beamer) oder durch Verschluss des blutenden Bronchus mit Tamponaden oder Bronchusblockern. Wenn endoluminale Methoden nicht zum Erfolg führen, kann eine Bronchialarterienembolisation die ursächliche Bronchial- oder Interkostalarterien verschließen. Der initiale Erfolg der Embolisation liegt bei 80–85 %7, 8.
Maligner Pleuraerguss und Pleurakarzinose
Eine typische Komplikation von thorakalen oder extrathorakalen Tumoren ist die Metastasierung in die Pleura, die zu Pleuraerguss und Pleurakarzinose führt. Ergüsse können bereits zum Zeitpunkt der Erstdiagnose vorhanden sein. Behandlungen sind Thorakozentese, Thoraxdrainagen, permanente Pleurakatheter, lokale Applikation von Substanzen zur Pleurodese. Als Methode der Wahl hat sich die Thorakoskopie mit Talkumpoudrage durchgesetzt.9 Der Erfolg dieser Methode liegt bei 85 % und ermöglicht in der gleichen Sitzung auch eine Diagnose des Malignoms. Idealerweise wird dies minimal invasiv in Sedoanalgesie und Lokalanästhesie durchgeführt (medizinische Thorakoskopie), sodass auch ältere, kränkere und respiratorisch instabile Patienten sehr sicher behandelt werden können.
Vena-cava-superior-Syndrom und obere Einflussstauung
Die Kompression der Vena cava superior wird durch Tumormassen im oberen Mediastinum, in der Pleurakuppel und im rechten Lungenoberlappen verursacht. Hier ist eine perkutane Radiatio des Tumor – areals die Behandlung der ersten Wahl. Wenn eine rasche Wiedereröffnung notwendig ist oder keine Strahlendosis appliziert werden kann, ist die interventionelle Therapie mittels Stenting der Vena cava indiziert. Der Erfolg liegt hier bei 95 %, eine Thrombose tritt in 11 % der Fälle auf10. Die interventionelle Behandlung des Bronchialkarzinoms führt zur nachweislichen und nachhaltigen Linderung von Symptomen wie Atemnot und Hämoptysen. Die Behandlung sollte in erfahrenen pneumologischen Zentren in Zusammenarbeit mit den onkologisch betreuten Patienten erfolgen. Dann ist eine bestmögliche supportive Behandlung dieser Patienten erreicht.
1 Ernst A, AJRCCM 2004; 169:1278–97
2 Schuhmann C, J Thorac Cardiovasc Surg 2010; 139:997
3 Chhajed PN, J Cancer Res Ther 2010; 6(2):204–9
4 Ernst A, Chest 2008; 134; 514–51
5 Aumont-le Guilcher M, Int J Radiat Oncol Biol Phys 2011; 79:1112
6 Ozkok S, Lung Cancer 2008; 62:326
7 Mal H, Chest 1999; 115(4):996–10
8 Swanson KL, Chest 2000; 121(3):789–95
9 Janssen JP, Lancet 2007; 369(9572):1535–9
10 Watkinson AF; BMJ 2008; 336(7658):1434–7